Глава 1 Питание малыша от рождения до начала прикорма
Грудное вскармливание
Ваш малыш родился и ему необходимо есть, чтобы жить. Первое питание малыша – молозиво, по составу оно близко к крови: так малышу легче адаптироваться к изменившемуся способу получения энергии.
Молозиво калорийно: 150 ккал на 100 мл. Даже небольшое его количество покрывает все потребности в питании малыша в первые 3–5 дней. Чем чаще малыш прикладывается к груди, тем больше молозива он получит.
В первые сутки после родов мамин организм вырабатывает всего 3 столовых ложки молозива, во вторые сутки – до 200 мл, а в третьи – уже до 400 мл.
Молозиво богато олигосахаридами, лейкоцитами, иммуноглобулинами, витаминами – это своеобразная «прививка» для организма малыша, защищающая от инфекций. Молозиво густое и содержит мало воды, чтобы почки малыша не испытывали перегрузки: в первые дни он мочит всего 2–4 пеленки в сутки. Молозиво обладает мягким слабительным эффектом и облегчает отхождение мекония у малыша.
В первые несколько суток после рождения дети теряют вес. Это физиологическая потеря веса, которая обычно составляет не более 10 % от массы малыша при рождении. Такая потеря веса не говорит о том, что малышу не хватает питания. Потеря до 10 % веса в первые дни после рождения – норма. В среднем новорожденные теряют 3–7 % веса (детки на грудном вскармливании – чаще 7 %, на искусственном – чаще 3 %). Потеря веса при кесаревом сечении выше – около 10 %.
Примерно на 3–5 сутки малыш начинает вновь набирать вес. Восстановление веса, который был при рождении, в среднем происходит на 8-е сутки. 97,5 % детей восстанавливают вес при рождении на 21 день (в случае кесарева сечения – до 24 дней).
На 3–5 день после рождения малыша на смену молозиву приходит так называемое переходное молоко. Мама легко замечает эту перемену – первым приливом, ощущением наполненности груди.
С этого дня выработка молока регулируется гормонами: пролактином и окситоцином. Молоко становится сладким на вкус за счет молочного сахара – лактозы. В молоке постепенно снижается количество натрия, калия, иммуноглобулинов и витаминов А и Е, зато возрастает содержание витаминов группы В.
Объем молока увеличивается до 600–900 мл в сутки. Часто поступление молока превышает потребности малыша на 5–10 дни, потому чувство распирания и переполненности груди может сопровождать маму в течение всего дня. В этом случае может помочь сцеживание до облегчения в груди.
Иногда ни на 3-ий, ни на 5-ый день прилив не возникает. Мама паникует, врач настаивает на смеси (особенно если мама с малышом всё еще в роддоме). Такая ситуация получила название «задержка лактогенеза». Её причины достоверно не изучены, но чаще всего связаны с длительными и сложными родами, кесаревым сечением, использованием медикаментов в процессе родов или в раннем послеродовом периоде.
Именно «задержка» молока становится первой причиной отказа мамы от попыток продолжать грудное вскармливание (по данным американского колледжа акушерства и гинекологии).
Если на 3–5 сутки мама не ощущает прилива, то:
✓ необходимо контролировать вес малыша: общее снижение веса от рождения в пределах 10 %;
✓ необходимо чаще стимулировать грудь: прикладывая малыша или организовав сцеживания при разлуке;
✓ нужна консультация по прикладыванию к груди – в этом случае идеальное прикладывание простимулирует приход молока;
✓ при необходимости докорма, он осуществляется только «у груди»: с помощью системы докорма у груди;
✓ обязательно наблюдение за самочувствием малыша ГВ-френдли педиатром.
При выполнении этих условий молоко, хоть и с задержкой, но приходит, на 7–10 сутки. В большинстве случаев малышу, как и прежде, будет хватать частых кормлений молозивом. Однако если есть признаки нехватки питания, то врач может рекомендовать временный докорм: сцеженным молозивом, молоком другой мамы (донорским молоком) или смесью.
К 12–14 дням после родов молоко вновь меняет состав: количество белка в молоке снижается до уровня «обычного грудного молока», молоко становится белым, немного водянистым.
Переходное молоко уступает место зрелому молоку на 21–28 день после рождения малыша. В зрелом грудном молоке содержится белка примерно втрое меньше, чем в молозиве – всего 1 %, основные его питательные компоненты – жиры и углеводы. В состав грудного молока входит более 500 компонентов, большая часть из которых не может быть воспроизведена в лаборатории. Каждый день, начиная с 28–30 дня после родов, грудь вырабатывает более литра молока: в среднем 1,2 л. Калорийность грудного молока – около 75 ккал/100 мл.
Как и любое молоко, грудное молоко может расслаиваться на более жидкую фракцию и сливки. Именно это свойство знакомо всем как “переднее” и “заднее” молоко. Молоко вырабатывается равномерно, но при длительных перерывах в кормлении – расслаивается, опуская вниз “голубое”, почти прозрачное молоко, а вверху, в протоках, оставляя белые хлопья жира – сливок. Есть только один способ избежать расслоения молока: кормить малыша по требованию, не делая длительных перерывов и не ожидая, пока молоко “накопится” в груди.
Помимо цвета молока мам часто пугает его запах: сцеженное молоко может пахнуть мылом.
Мыло – это растворимые соли жирных кислот, которые получаются при расщеплении жира ферментом липазой. Этот же фермент содержится в грудном молоке (помогая малышу усваивать питание) и начинает расщеплять жиры, входящие в его состав, при хранении молока.
Небольшое изменение вкуса и запаха молока безопасно для малыша. Если вас беспокоит мыльный запах и вкус – перед длительным хранением молоко можно прогреть на водяной бане в течение 30 секунд, это остановит работу липазы.
Один из волнующих всех мам вопрос – как часто нужно кормить малыша грудью? Фраза «по требованию» может поставить в тупик, особенно если малыш у мамы первый, и она еще не научилась понимать все его сигналы.
Самый простой способ – предлагать малышу грудь на каждое беспокойство и начинающийся плач. Возможно, он не голоден, но совершенно точно просит вас взять его на руки и обратить на него внимание.
В первые недели и даже месяц ваш новорожденный может прикладываться к груди каждые 40–50 минут днем, а ночью – каждые 2–2,5 часа. Это нормально, так малыш получает максимум питания, которое ему необходимо. Нормально также, если малыш просит грудь реже – раз в 1,5–2 часа днем и раз в 3–4 часа ночью. Большинство новорожденных не могут обходиться ночью без еды более 4 часов, хотя в отдельные дни могут дать маме поспать чуть дольше.
Ночные кормления в первые месяцы помогают наладить лактацию: пик выработки пролактина приходится на подутренние часы, 4–7 утра, и кормления в это время обеспечивают малыша молоком на следующие сутки. По истечении 3–4 месяцев после родов уровень пролактина возвращается к добеременному, а потому ночные кормления необходимы для обеспечения одной задачи – накормить малыша ночью. Днем молоко будет вырабатываться в ответ на прикладывание малыша к груди, сцеживание или в ответ на плач малыша.
А что делать, если малыш не требует грудь, или вы не можете понять его сигналов?
Предлагайте грудь сами. Если вы будете делать это каждые 1,5 часа – точно не ошибетесь. Ночью тоже прикладывайте малыша к груди – хотя бы дважды за время вашего ночного сна.
Детки, которые не показывают признаков голода, не просят грудь ошибочно воспринимаются как «режимные» и удобные. Однако такое поведение может говорить о нехватке питания у малыша: у новорожденного нет сил, чтобы громким плачем позвать маму, нет сил, чтобы активно сосать грудь, он «впадает в спячку».
Хватает ли ребенку молока? Что делать, если молока мало?
Если вам кажется, что малышу недостаточно вашего молока, обратите внимание на возможные признаки нехватки молока:
1) вес – отсутствуют прибавки веса, на 5–7 день после рождения вес продолжает снижаться, снижение веса суммарно 12 % и более;
2) подгузники – ребенок старше 10 дней мочит менее 10 пеленок или 7 одноразовых подгузников в сутки, моча темная, её мало, частота стула у ребенка в возрасте 4–28 дней менее 3 раз в сутки;
3) самочувствие малыша – он много спит, в периоды бодрствования выглядит вялым, плач ребенка тихий и слабый, похож на писк;
4) кормление – во время кормления вы не слышите глотков или слышите только несколько глотков в начале кормления, вам больно кормить, на сосках незаживающие трещины;
5) внешний вид – у ребенка сероватый оттенок кожи, западает родничок, кожа дряблая.
В случае, если вы обнаружили один или несколько признаков нехватки питания, первое, что необходимо сделать – обратиться к педиатру для решения вопроса о необходимости, типе и количестве докорма.
В некоторых случаях достаточно докорма сцеженным молоком, в других случаях потребуется некоторое время давать ребенку смесь.
После того, как малыш начнет получать достаточно питания – начинается работа по решению проблемы нехватки молока.
Запомните: сначала нужно оказать первую помощь, потом разбираться в причинах и устранять их. Только так. Рекомендуемая иногда выжидательная тактика или «гнездование на 2–3 дня» в случае дефицита питания – риск для здоровья вашего малыша.
Не говорят о нехватке молока:
• плач;
• ночные пробуждения на кормление;
• дневные сны отрезками по 40–90 минут;
• требование груди каждый час и сосание по 20–30 минут;
• потеря 5–10 % веса за первые 2–3 дня после рождения;
• недостаточная пухлость и складчатость по сравнению с другими детьми;
• отсутствие распирания в груди или явно ощущаемых приливов молока;
• невозможность сцедить молоко или сцеживание только 20–30 мл за раз.
В случае реальной нехватки питания вопрос «докармливать ли» не возникает. Есть только два вопроса: чем и сколько докормить.
Итак, докормом может стать:
1) сцеженное молоко мамы. Если вы можете сцедить молоко в том количестве, которое нужно для докорма – это самый лучший вариант;
2) донорское молоко;
3) смесь – смесь подбирает врач, учитывая общее состояние здоровья малыша. Academy of Breastfeeding Medicine считает предпочтительным использование смесей с частично или полностью гидролизованным белком.
Не может служить докормом: вода с глюкозой, цельное или разбавленное молоко животных, смеси домашнего приготовления из масел и растительного молока, жидкая каша. Использование таких продуктов не позволяет ребенку получить все необходимые макро и микроэлементы.
Докорм даётся строго после кормления грудью. Важно любое короткое прикладывание к груди. После докорма также стоит предлагать грудь. Как правило, докорм даётся только в дневное время, а ночью – грудь по требованию. В случае критической нехватки питания, докорм может быть назначен и ночью. Обсудите с вашим педиатром подходящий и необходимый режим докорма, и до нормализации самочувствия малыша не экспериментируйте!
Суточный объем докорма также определяет врач: на основе количества мочеиспусканий или исходя из суточной потребности в питании ребенка. В зависимости от степени нехватки питания весь докорм может быть рекомендован с первого дня, а может вводиться постепенно – за 3–4 дня. Чем сильнее дефицит питания, тем быстрее вводится докорм в необходимом количестве.
Докармливать малыша можно разными способами. Каждый из них может быть в большей или меньшей степени удобен для вас.
Бутылочные кормления не рекомендуются, потому как изменяется характер сосания, а значит, малышу будет всё труднее добывать молоко. Решив проблему нехватки питания с помощью бутылочки, вы можете увидеть новую – отказ от груди или невозможность высосать достаточно молока. Докорм из бутылочки – одна из частых причин перехода со смешанного вскармливания на искусственное.
Вы можете использовать:
✓ шприц без иглы – при небольших порциях докорма сцеженным молоком или смесью;
✓ ложечку – если объем докорма также небольшой;
✓ мягкую маленькую чашку (чаще силиконовую) – она удобна, если объем докорма или кормления достаточно большой, но требует выработки привычки – как у мамы, так и малыша;
✓ бутылочку с ложкой вместо соски – она позволяет дать малышу большее количество питания, при этом не формирует «бутылочный» тип сосания;
✓ поильник (как альтернативу чашке, особенно у малышей в возрасте около 6 месяцев или старше);
✓ систему докорма у груди – она позволяет малышу получать докорм одновременно с сосанием груди. Сосание стимулирует выработку молока: организм мамы понимает, что нужно молоко. Докорм, который поступает к малышу понемногу, помогает ему продолжить сосать, не бросая грудь, когда закончился прилив, и научиться «добывать» молоко.
Система докорма у груди – основной помощник для деток, которым трудно сосать, которые перестают сосать после одного прилива и беспокойно ведут себя у груди.
Система докорма груди – помощник и для мамы, помогает увеличить выработку молока не сцеживаниями между кормлениями и во время кормлений, а регулярными кормлениями малыша.
Если вы выбрали систему докорма у груди, обратите внимание на то, с какой скоростью поступает малышу молоко. Ранее считалось, что за 10 минут малыш должен съесть порцию, которая подается через систему докорма. Сейчас нет ограничений по времени кормления: главное, чтобы малышу было комфортно сосать, а маме – комфортно кормить.
Если вашему малышу действительно не хватало молока, и вы обеспечили дополнительное питание, пришло время решить проблему нехватки молока.
У нехватки молока три группы причин.
1. Причины, связанные со здоровьем мамы:
• гормональные – недостаточная выработка пролактина и (или) окситоцина. Возникает при общих заболеваниях мамы, травмах, приеме отдельных препаратов, стрессе. Если молока стало ощутимо меньше после болезни, стресса или приема лекарств, то стоит проконсультироваться с врачом-эндокринологом и психологом, в большинстве случаев такие ситуации временны;
• первичная, истинная гипогалактия – нарушения в работе молочной железы, затрудняющие выработку молока, неразвитость (гипоплазия) железистой ткани. Встречается у 4–8 % женщин, по некоторым данным – до 10 %. Как правило, этот диагноз соседствует с другими гинекологическими заболеваниями. К размеру груди этот диагноз отношения не имеет. При нехватке молока по этой причине малыш всегда получает докорм донорским молоком или смесью.
2. Причины, связанные со здоровьем ребенка:
• недоношенные детки могут испытывать трудности с захватом груди и сосанием из-за слабости. Если малыш не может активно сосать, быстро устает, то докорм поможет ему набраться сил и высасывать достаточное количество молока из груди;
• малыши после длительных, тяжелых, травматичных родов могут слабо сосать первые сутки-двое. Если потеря веса у малыша в границах нормы, мама часто прикладывает его к груди – докорм нужен не всегда;
• короткая уздечка языка. Может быть обнаружена и подрезана еще в роддоме. Иногда с ростом малыша уздечка растягивается и не мешает грудному вскармливанию, а иногда необходима пластика уздечки языка, чтобы малыш смог хорошо высасывать молоко. Помимо проблем с сосанием, короткая уздечка языка может также мешать развитию речи ребенка;
• расщелина нёба до хирургической коррекции, когда ребенок не может захватить грудь и эффективно сосать, быстро устает во время кормления. В этом случае оправдано кормление малыша дополнительно к груди из специальной бутылочки или из ложки, а также использование полувертикальных поз для кормления;
• синдром Дауна: малыш может терять сосок, захватывать и сосать слабо, пропускать кормления. Вам потребуется несколько недель, чтобы малыш научился сосать грудь. Возможно, вам потребуются сцеживания, чтобы поддержать лактацию и докармливать малыша вашим молоком;
• патологии пищеварительной системы, вызывающие чрезмерное срыгивание и рвоту. При таких срыгиваниях тактику кормления подберет врач. Чрезмерным является срыгивание, которое мешает набору веса. Если малыш срыгивает, в том числе после каждого кормления, но вес набирает, между кормлениями активен и доволен, такие срыгивания являются нормой.
3. Причины, связанные с организацией грудного вскармливания (более 50 % случаев нехватки молока):
• неправильное прикладывание к груди (в том числе болезненное для мамы). Большинство мам уверены, что первые дни грудного вскармливания не могут обойтись без боли и трещин, а некоторые терпят боль месяц и более.
Основная причина боли во время кормления – неправильное прикладывание к груди. Малыш рождается со способностью брать грудь правильно, не причиняя боль маме (сейчас мы говорим о здоровых младенцах). Ни одно животное на планете не станет терпеть боль при кормлении. Детеныш, который причиняет маме боль, не выживет. Но человеческая мама жертвенна и терпит, пока есть силы.
Разлука с мамой после рождения, кормление из бутылочки в детском отделении, режимное кормление и «держи грудь, чтобы ребенок не задохнулся» меняют захват груди, возникает боль, и после – болезненные ранки на сосках.
Это боль, которую не нужно терпеть, и это ранки, которые не нужно замазывать десятком кремов. Достаточно исправить захват груди, положить малыша удобно для него и для мамы, и боль начнет уходить.
Вы, наверняка, изучили множество картинок и видео о том, как правильно прикладывать малыша к груди и даже можете быть уверены, что захват груди у малыша правильный. Однако если каждое кормление для вас – это мучение, а трещины на сосках не успевают заживать – захват неправильный.
Ключевые критерии правильного захвата груди:
✓ малыш доволен и спокоен после большинства кормлений;
✓ малыш старше двух недель набирает вес, мочится минимум 10–12 раз в сутки и имеет регулярный стул;
✓ у малыша старше 1–1,5 месяцев нет резкого снижения прибавки веса (на треть или более от прежнего значения);
✓ мама не испытывает боли при кормлении и у нее нет трещин на сосках.
Всё. Ваш малыш может открывать рот шире или уже, может захватывать ареолу симметрично или асимметрично, ваш сосок может быть не идеально округлым после кормления, если вам не больно, и он глотает – это правильный для вас двоих захват груди.
Неправильное прикладывание к груди – основная причина отказа от кормления грудью. Если малыш неправильно приложен к груди, ему сложнее сосать: он быстро устает и тратит энергию не на рост, а на добывание еды. Если малышу неудобно сосать, он нервничает, беспокоится у груди и протестует (особенно если есть альтернатива «поесть из бутылочки»). Если маме больно кормить, то она стремится сократить количество кормлений и их длительность, напряжена во время кормления, а значит, молока может становиться меньше. В совокупности устают и мама, и младенец, а значит, продолжать путь грудного вскармливания сил может не хватить.
Корректируем захват груди.
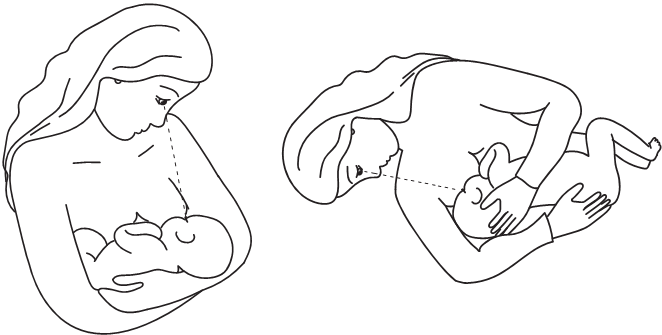
1. Глаза в глаза. Много внимания уделяют зрительному контакту, забывая о его необходимости и во время кормления. Держа малыша в позе «колыбельки» или во время кормления лёжа, располагайте его так, чтобы видеть его глаза. Голова малыша при этом будет казаться немного запрокинутой, подбородок не опущен.
2. Положение головы на сгибе локтя, хоть и привычно, но усложняет сосание. В позе «колыбельки» смещайте малыша примерно на 1/3 расстояния от сгиба локтя до кисти. При этом ваше предплечье параллельно вашему туловищу.
3. При кормлении лёжа, ваша нижняя рука может свободно приобнять малыша. Вы не выгибаете руку в плече до боли и дискомфорта, у вас не затекает половина тела: голова малыша удобно помещается в подмышечной впадине.
4. Нос малыша свободен, подбородок упирается в грудь. Если вы выполнили п. 1, так и будет. Это дополнительная контрольная точка. Большой размер груди у мамы может закрывать и носик малыша, но подбородок создает бо́льшую ямочку в груди, чем нос.
5. Захват груди широко открытым ртом, с вывернутыми губами. Расположение малыша у груди обычно решает проблему широко открытого рта, а губу можно вывернуть наружу или немного потянув малыша за подбородок (только, пожалуйста, без усилий, как будто вы разжимаете пасть льва), или с помощью вашего пальца, не прерывая кормление.
6. Малыш не должен быть завален на спинку: ни при кормлении лежа, ни при кормлении на руках. Живот малыша направлен к вашему животу, а не в потолок.
Вторая причина болезненности груди – спазм сосудов. Когда малыш прикладывается к груди, он создает влажную теплую среду. Резкий перепад температуры и влажности могут привести к спазму сосудов. Мама ощущает резкую колющую боль в области соска в начале кормления или сразу после окончания. Сосок может побелеть. Не надо проветривать и закаливать грудь! От спазма сосудов поможет теплое полотенце перед кормлением и сразу после, чтобы изменение температуры было более плавным.
Третья причина болей в области соска – прием медикаментов или общие заболевания.
В этом случае боль может распространяться по всей груди, может ухудшаться общее самочувствие мамы. Если болезненность не проходит между кормлениями, то это повод для обращения к врачу. Как правило в течение недели–двух после родов вам не откажут в помощи в приемном покое роддома (если попасть на прием к амбулаторному врачу быстро не получается).
• Длительные интервалы между кормлениями, ограничение времени кормления, кормление только если мама ощущает прилив.
Первую порцию молока в груди пропустить невозможно: грудь распирает, мама чувствует тяжесть в груди, молоко может подтекать. Кажется, что так будет всегда: распирает – корми, не распирает – рано кормить. Если раз за разом ждать прилива прежде, чем приложить малыша к груди, приливы станут реже, малыш начнет капризничать у груди и бросать через 3–5 минут сосания: как только выпьет накопленное в груди молоко. А всё потому, что ощущаемый прилив молока – это сигнал нашего мозга: «Эй! Женщина! Где твой ребенок? Бегом в пещеру». Первобытный таймер, сообщающий о пропуске кормления. Если таймер игнорируют, он думает, что ребенка съели тигры и молока больше не надо.
Молоко вырабатывается непрерывно, а при сосании груди малышом – вырабатывается активнее: малыш сосёт, потому организм уверен, что молоко нужно, и молоко течет. Как только малыш перестал сосать, гормоны успокаиваются, и молока становится меньше. Часто мама может сцедить всего 5–10 мл, а малыш набирает по 1–1,5 кг в месяц. Контрольные сцеживания не говорят нам ничего о наличии молока в груди.
Прикладывать малыша к груди до прилива – значит, стимулировать лактацию. Прикладывать малыша часто – значит говорить своему мозгу: «Молоко нужно». Не ограничивать длительность кормления – значит, позволять малышу получить столько молока, сколько ему необходимо. Не ждите наполнения груди, кормите по требованию. А при маленьких прибавках веса малышом – проявляйте инициативу и кормите чаще, чем просит малыш.
• Отсутствие ночных и подутренних кормлений в первые 2–3 месяца грудного вскармливания.
Как вы уже знаете, основной гормон лактации – пролактин, который в первые месяцы кормления грудью определяет общее количество молока (ведь ваш организм еще не знает, сколько молока нужно вашему малышу). Пик выработки пролактина – подутренние часы, если малыш в это время поел, ваш мозг понимает: ребенок на месте, продолжаю вырабатывать молоко. Если малыш не поел (или вы не сцедили молоко, если малыша нет рядом), то для организма это сигнал о том, что ребенка нет, молока не нужно – выработка молока сокращается.
Хорошая новость в том, что к 3–4 месяцам организм таки понимает правила игры, уровень пролактина снижается, и теперь уже молоко приходит к малышу по факту сосания, практически не накапливаясь в груди. Ощутимое распирание в груди, подтекание молока вне кормлений случается при пропуске привычного кормления, или если у вас гиперлактация.
Гиперлактации почти не уделяют внимания: «много – не мало», но это «много» причиняет столько неудобств маме и малышу. При гиперлактации у мамы вырабатывается больше молока, чем может съесть ребенок, не происходит «установления лактации» ни на 3, ни на 6 месяц грудного вскармливания. Молоко буквально течет из груди вне кормлений, а когда малыш начинает сосать грудь – не может справиться с силой потока, захлебывается и бросает грудь.
Есть две основных причины гиперлактации:
1) гормональная – встречается у 10–15 % мам. Диагноз ставит врач-эндокринолог и методы лечения подбирает также врач!
2) связанная с организацией грудного вскармливания. Возникает в первые 2–3 месяца после рождения малыша из-за частых необоснованных сцеживаний для «стимулирования лактации».
Международные рекомендации в случае с гиперлактацией сводятся к:
✓ ограничению теплых и горячих напитков за 30–40 минут до кормления и использование прохладных компрессов перед кормлением, чтобы уменьшить поток молока;
✓ сцеживанию небольшой порции (5–10 мл) молока только перед кормлением, чтобы снизить дискомфорт для малыша в начале сосания, и исключение сцеживаний после кормлений;
✓ поиск комфортной позы, в которой ребенок сможет контролировать поток молока (например, поза «расслабленного кормления»);
✓ донорство «лишнего» молока.
При искусственно созданной гиперлактации можно использовать:
✓ «дежурство груди»: одна грудь в 2–3 часа или ином комфортном для мамы режиме. Эффект наступает через 2–3 дня;
✓ «полное сцеживание»: сцеживание всего объема молока перед кормлением однократно и далее – кормление малыша «пустой» грудью. Это позволяет «сбросить» накопленное молоко и восстановить нормальную лактацию.
• Необоснованный докорм и допаивание ребенка.
Все медицинские организации в мире поддерживают позицию ВОЗ о том, что детям на исключительно грудном вскармливании не нужно допаивание водой или любыми другими жидкостями.
Органы пищеварения младенца содержат минимум ферментов, но максимально проницаемы, что помогает становлению иммунитета, более быстрому и полному проникновению питательных веществ. Дополнительный «транспорт», которым является вода, не нужен. Вода способствует выведению продуктов переваривания пищи с мочой. Грудное молоко усваивается почти без остатка, и почкам не нужно удалять «излишки». Почки младенца до 4-х месяцев имеют сниженную способность к фильтрации, к 8 месяцам их работа начинает приближаться к работе взрослых органов. Поступление иных, кроме грудного молока, продуктов создает дополнительную нагрузку. Избыточное поступление жидкости способствует возникновению отеков у грудных детей.