Глава I ЗАБОЛЕВАНИЯ СЕРДЕЧНО-СОСУДИСТОЙ СИСТЕМЫ
ГИПЕРТОНИЧЕСКАЯ БОЛЕЗНЬ
Определение. До настоящего времени нет общепринятого определения гипертонической болезни. Это обусловлено отсутствием надежных, специфических маркеров заболевания. Поэтому на данном этапе развития кардиологии определение может быть сформулировано следующим образом. Гипертоническая болезнь – хронически протекающее заболевание, основным проявлением которого является синдром артериальной гипертензии, не связанный с наличием патологических процессов, при которых повышение артериального давления обусловлено известными причинами (симптоматические артериальные гипертензии).
Термин «гипертоническая болезнь» был предложен Г. Ф. Лангом. В большинстве стран используются термины «эссенциальная гипертония», «эссенциальная гипертензия». В 1962 г. комитет экспертов ВОЗ принял решение считать эти термины синонимами.
Распространенность. Гипертоническая болезнь (ГБ) является одним из наиболее распространенных и социально значимых заболеваний. В среднем около 25 % взрослого населения имеют повышенные цифры артериального давления. Число больных нарастает по мере увеличения возраста. Так, у детей и подростков частота повышенных цифр артериального давления не достигает 10 %, у лиц в возрасте 20 – 29 лет она составляет около 10 %, среди лиц старше 60 лет – около 50 %.
Гипертоническая болезнь в значительной мере определяет высокие показатели смертности от заболеваний сердечно-сосудистой системы (в России в настоящее время каждый второй человек умирает от заболеваний сердечно-сосудистой системы). Существует прямая связь между величинами артериального давления и риском развития инсульта. Кроме того, гипертоническая болезнь способствует развитию атеросклероза, ишемической болезни сердца и сердечной недостаточности.
Этиология. Развитие заболевания обусловлено влиянием неблагоприятных факторов (факторы риска), наиболее существенными из которых являются генетическая предрасположенность, избыточная масса тела, особенности питания (избыточное количество калорий, злоупотребление поваренной солью, высокое содержание насыщенных жирных кислот, недостаточное содержание в пище калия, кальция и магния), низкая физическая активность. Ряд исследователей к числу факторов риска относят злоупотребление алкоголем и курение.
Мнения исследователей относительно роли эмоционального напряжения в этиологии ГБ прямо противоположны – от признания решающего значения до полного отрицания. Это обусловлено тем, что степень ответной реакции человека на неблагоприятную ситуацию определяется не только силой «возмущающего воздействия», но особенностями личности человека и совершенством регуляции сердечно-сосудистой системы.
Г. Ф. Ланг и А. Л. Мясников на основании детальных клинических наблюдений пришли к выводу о том, что психическое перенапряжение является важнейшим этиологическим фактором заболевания. Определенное значение в развитии заболевания имеют и особенности личности. Большинство исследователей считают характерным для пациентов с гипертонической болезнью наличие скрытой агрессивности, приводящей к постоянному ощущению тревоги. Ряд авторов указывают на преобладание среди больных лиц с поведением типа «А», характеризующимся эмоциональной лабильностью, импульсивностью, выраженной тенденцией к состязанию, стремлением выполнять множество функций за счет ускорения темпов жизни. Чем больше факторов риска имеет человек, тем более вероятным является возможность развития у него гипертонической болезни.
Патогенез. Уровень артериального давления определяется, в основном, двумя параметрами – минутным объемом кровообращения и сопротивлением, оказываемым кровотоку на уровне мельчайших артерий и артериол. В физиологических условиях эти параметры взаимосвязаны, что позволяет сохранять оптимальный для жизнедеятельности организма уровень артериального давления. Поэтому факт неадекватного его повышения свидетельствует о нарушении этой взаимосвязи.
Повышение артериального давления обусловлено сочетанием двух типов изменений: с одной стороны – нарушением регуляции одного или нескольких параметров, определяющих его уровень, с другой – нарушением взаимосвязи (взаимного влияния) этих параметров.
Поэтому в основе хронического повышения артериального давления могут лежать следующие особенности гемодинамики:
– повышение минутного объема кровообращения при отсутствии адекватного снижения сопротивления кровотоку;
– повышение сопротивления кровотоку при отсутствии адекватного снижения минутного объема кровообращения;
– одновременное увеличение минутного объема кровообращения и сопротивления кровотоку.
К изменениям гемодинамики, лежащим в основе повышения артериального давления, приводят нарушения механизмов регуляции кровообращения. К настоящему времени наиболее детально изучен вклад нервной системы и почек в патогенез гипертонической болезни. Безусловно, могут иметь значение и другие факторы (гормоны, биологически активные вещества, особенности метаболизма гладкомышечных клеток сосудов). Роль нарушений нейрогенной регуляции кровообращения особенно существенна на этапе становления заболевания, когда у большинства больных выявляются клинические (наклонность к тахикардии, гиперкинетический тип гемодинамики) и лабораторные (повышение уровня норадреналина) данные, свидетельствующие о наличии симпатикотонии. К повышению активности симпатической нервной системы могут приводить нарушения центральных механизмов регуляции кровообращения, изменения чувствительности барорецепторов, нарушения обратного захвата норадреналина из синаптической щели. Проявления симпатикотонии могут быть также связаны с увеличением количества и/или чувствительности адренорецепторов и уменьшением парасимпатических воздействий на сердечно-сосудистую систему.
Повышение активности симпатической нервной системы приводит к увеличению числа сокращений сердца, усилению сократимости миокарда и повышению тонуса артерий сопротивления. Кроме того, при симпатикотонии увеличивается синтез и освобождение ренина, вазопрессина, усиливается реабсорбция натрия и воды в почках. Результатом этих сложных влияний является повышение артериального давления.
Значение почек в повышении артериального давления обусловлено их существенной ролью в регуляции гомеостаза натрия и воды. Почка синтезирует биологически активные вещества как усиливающие (брадикинин, вазодилататорные простагландины), так и тормозящие (ангиотензиноген) натрийурез. Кроме того, почка является местом приложения действия многих гормонов, регулирующих реабсорбцию натрия и воды (вазопрессин, ангиотензин II, натрийуретические пептиды). У больных с так называемой натрийзависимой артериальной гипертензией способность почки экскретировать натрий снижена уже на ранних этапах заболевания.
Многочисленные исследования свидетельствуют об участии в патогенезе гипертонической болезни и нарушений на уровне микроциркуляции, обусловленных как изменениями функционального состояния эндотелия (увеличения синтеза эндотелина и уменьшение – оксида азота), так и гладких мышц (повышение тонуса из-за увеличения содержания в цитоплазме свободного кальция).
Многие из вышеперечисленных нарушений могут быть генетически детерминированы.
На ранних этапах заболевания решающее значение в повышении артериального давления принадлежит нарушениям регуляции. Однако по мере стабилизации артериального давления на высоких цифрах развивается гипертрофия мышечного слоя мелких артерий, увеличивается их жесткость и уменьшается внутренний диаметр, что способствует дальнейшему росту сопротивления кровотоку и артериального давления.
Морфология. Типичными морфологическими изменениями при гипертонической болезни являются наличие гипертрофии миокарда и гладких мышц артерий, увеличение содержания в миокарде и сосудистой стенке соединительной ткани, гиалиноз стенки мелких артерий и артериол. Сосудистые изменения в почках могут приводить к развитию нефросклероза (первично сморщенная почка).
При злокачественной артериальной гипертензии морфологические изменения в сосудах выражены максимально (фибриноидный некроз, микротромбозы, кровоизлияния).
При наличии ишемической болезни сердца и/или мозга выявляются соответствующие морфологические изменения.
Классификация. До настоящего времени отсутствует единая, общепринятая классификация гипертонической болезни. В основе используемой в нашей стране классификации лежат величины артериального давления и особенности изменений сердечно-сосудистой системы, обусловленные как артериальной гипертензией, так и сопутствующим атеросклерозом (табл. 1.1). В основе классификаций гипертонической болезни, используемых в других странах, лежит один критерий – уровень артериального давления.
Таблица 1.1
Классификация гипертонической болезни, используемая в России

Таблица 1.2
Классификация артериального давления, принятая ВОЗ (1999 г.)

Кроме того, в принятой в 1999 г. классификации выделяют различные градации артериального давления и у здоровых лиц (табл. 1.2).
Клиническая картина. При гипертонической болезни отсутствуют специфические субъективные нарушения. Более того, около половины больных с начальными проявлениями заболевания не имеют каких-либо изменений самочувствия. Из субъективных нарушений наиболее характерными являются головные боли, отмечаемые приблизительно каждым вторым больным. У каждого конкретного больного имеется взаимосвязь между появлением головных болей и величинами артериального давления. Характер, локализация, время и условия возникновения болей широко варьируют у различных больных. С наибольшей частотой головные боли отмечают пациенты с высокими цифрами или резкими колебаниями артериального давления.
Приблизительно у половины больных с начальными проявлениями заболевания наблюдаются невротические нарушения (раздражительность, подавленность, быстрая утомляемость, неустойчивость настроения, плохой сон и др.). По мере удлинения сроков заболевания и роста величин артериального давления частота невротических нарушений нарастает, что обусловлено и влиянием на самочувствие пациента имеющегося заболевания.
Многие больные отмечают умеренной интенсивности болевые ощущения, локализованные в левой половине грудной клетки, чаще в области верхушки сердца. Эти боли обычно появляются в покое после эмоциональных нагрузок, не связаны с физическим напряжением и не купируются нитратами. Их связывают с понижением порога восприятия импульсов, поступающих в центральную нервную систему от интерорецепторов. У ряда больных существует определенная зависимость между появлением неприятных ощущений в области сердца и подъемами артериального давления. Чаще в подобных ситуациях пациенты отмечают чувство тяжести в области сердца, исчезающее после снижения артериального давления. У больных с сопутствующей ишемической болезнью сердца наблюдаются приступы стенокардии, частота и интенсивность которых нередко четко связаны с величинами артериального давления.
Сравнительно небольшое количество больных с неосложненной гипертонической болезнью жалуются на сердцебиения, чаще всего являющиеся проявлением синусовой тахикардии или экстрасистолии.
Более характерными и чаще встречающимися являются жалобы на нарушение зрения, выражающиеся в мелькании «мушек», извитых линий и ощущений тумана перед глазами. При появлении органических изменений сетчатки (кровоизлияния, дегенеративные изменения) возможны стойкие нарушения зрения вплоть до его полной утраты (тромбоз центральной артерии сетчатки). Часть больных отмечает субъективные нарушения «неспецифического характера» – слабость, снижение работоспособности. У отдельных больных повышение артериального давления приводит к носовым кровотечениям.
При прогрессировании заболевания на первый план начинают выступать жалобы, обусловленные сопутствующим атеросклерозом с соответствующими клиническими проявлениями (ишемическая болезнь сердца, нарушения мозгового кровообращения, перемежающаяся хромота). У пациентов с резкой гипертрофией миокарда могут появляться признаки сердечной недостаточности и без сопутствующей ишемической болезни сердца.
Изменения, выявляемые при объективном исследовании больных с неосложненным течением гипертонической болезни, обусловлены исключительно артериальной гипертензией и не являются специфическими. Обычно отмечается твердый, трудно сжимаемый пульс, у ряда пациентов – наклонность к тахикардии. Границы сердца существенно не изменены. При наличии значительной гипертрофии левого желудочка может наблюдаться приподнимающийся верхушечный толчок. При присоединении дилатации полости левого желудочка у пациентов с длительно существующей артериальной гипертензией возможно увеличение размеров сердца влево. При выслушивании отмечается акцент II тона над аортой. При стойкой артериальной гипертензии или внезапном повышении артериального давления (гипертонический криз) над основанием сердца может выслушиваться типичный систолический шум изгнания. У лиц с сопутствующим атеросклерозом восходящего отдела аорты этот шум выслушивается постоянно. Наличие значительной гипертрофии левого желудочка и его диастолической дисфункции (нарушение расслабления) может приводить к появлению IV тона из-за активного сокращения левого предсердия при высоком диастолическом давлении в полости левого желудочка.
При дилатации полости левого желудочка и нарушениях его сократительной активности могут появляться III и IV тоны сердца и систолический шум митральной регургитации.
Лабораторная и инструментальная диагностика. Обязательные лабораторные и инструментальные исследования включают клинический анализ крови, анализ мочи, определение в крови уровня креатинина и/или мочевой кислоты, калия, офтальмоскопию, рентгенографию органов грудной клетки и электрокардиографию. При спокойном течении заболевания они проводятся не чаще одного раза в год.
Результаты лабораторных исследований, как правило, существенно не отличаются от нормы. У единичных больных может отмечаться тенденция к эритроцитозу. Лишь у пациентов с нефросклерозом или злокачественной артериальной гипертензией наблюдается умеренная протеинурия с минимальными изменениями осадка (выщелоченные эритроциты, гиалиновые цилиндры). При наличии хронической почечной недостаточности имеет место повышение креатинина и мочевины в крови, тенденция к гиперкалиемии, нормохромная анемия.
Офтальмоскопия у пациентов с гипертонической болезнью I стадии не выявляет изменений. Они являются обязательной находкой у больных со злокачественной артериальной гипертензией. Характер изменений широко варьирует и включает в себя извилистость и утолщение стенки артерий (симптом серебряной проволоки), дилатацию вен (симптом медной проволоки) и их сужение в месте перекрестка с артерией (симптом Салюса), кровоизлияния в сетчатку, ватные пятна (инфаркты сетчатки), рубцовые изменения после инфарктов сетчатки с отложением в этих участках липидов и, наконец, отек соска зрительного нерва. Хотя прямой зависимости между выраженностью изменений глазного дна и артериальной гипертензией нет, тем не менее наиболее резкие изменения отмечаются у лиц с длительно сохраняющимися высокими цифрами артериального давления и, особенно, у пациентов со злокачественной артериальной гипертензией.
Электрокардиографическое исследование выявляет признаки гипертрофии левого желудочка, вероятность наличия которых возрастает по мере прогрессирования и удлинения сроков заболевания (рис. 1.1).
Рентгенологическое исследование является малоинформативным. Лишь по мере развития нарушения сократительной активности миокарда, что наиболее часто бывает при кардиосклерозе, отмечается увеличение кардиоторакального индекса за счет дилатации левого желудочка. На этом этапе обычно выявляется и увеличение левого предсердия, нередко сочетающееся с признаками застоя в малом круге кровообращения.
К числу необязательных исследований относятся определение гемодинамики, эхокардиография и определение функционального состояния почек (проба Реберга). В последние годы эти исследования проводятся все чаще, что обусловлено достаточно существенной информацией, которую получает врач при анализе результатов этих исследований.

Рис. 1.1. Электрокардиограмма больного с признаками гипертрофии левого желудочка:
а — начальные признаки : наблюдается отклонение электрической оси QRS влево, зубец R в V5 – 6 выше, чем R в V4, глубокие зубцы S в V1 – 2. Конечная часть желудочкового комплекса не изменена; б —выраженные признаки: помимо изменений, представленных на рис. 1а, отмечаются характерные для гипертрофии нарушения конечной части желудочкового комплекса (косонисходящая депрессия сегмента ST, переходящая в отрицательный зубец Т) в отведениях I, II, аVL, V5 – 6. На обеих ЭКГ имеются данные об увеличении левого предсердия, в большей степени представленные на рис. 1, б.
Наиболее характерным изменением системной гемодинамики является увеличение общего периферического сопротивления, нарастающее по мере прогрессирования заболевания. Меньшую динамику при этом претерпевает сердечный индекс, хотя у больных со стабильно высокими цифрами артериального давления чаще отмечается тенденция к его снижению. Умеренные изменения гемодинамики наблюдаются уже у пациентов с гипертонической болезнью I стадии. Они проявляются наклонностью к увеличению сердечного индекса при нормальных или умеренно сниженных значениях сопротивления кровотоку. Однако даже в пределах одной стадии заболевания и у лиц с одинаковыми значениями артериального давления отмечается значительный диапазон колебаний основных показателей гемодинамики.
Эти данные явились основой для выделения трех гемодинамических вариантов: гиперкинетического (увеличение сердечного индекса), гипокинетического (увеличение периферического сопротивления кровотоку) и эукинетического (одновременное умеренное увеличение сердечного индекса и периферического сопротивления кровотоку). Тип гемодинамики не является неизменным. Как правило, по мере прогрессирования заболевания наблюдается постепенное изменение характера гемодинамики от гиперкинетического к эу- и гипокинетическому вариантам.
Определенные изменения при гипертонической болезни претерпевает и органное кровообращение. Уже у лиц с начальными проявлениями заболевания отмечается повышение сосудистого сопротивления в почках, нарастающее по мере прогрессирования артериальной гипертензии.
Коронарный кровоток в начальной стадии заболевания при отсутствии гипертрофии левого желудочка существенно не изменен. При резкой гипертрофии миокарда даже при отсутствии атеросклероза коронарных артерий кровоток может оказаться неадекватным его запросам, особенно при увеличении работы сердца.
Мозговой кровоток при неосложненном течении гипертонической болезни существенно не изменяется даже у лиц с высокими величинами артериального давления.
Эхокардиографическое исследование выявляет гипертрофию миокарда левого желудочка и межжелудочковой перегородки и диастолическую дисфункцию левого желудочка (замедление скорости его расслабления в диастолу), обусловленную гипертрофией миокарда и повышением концентрации кальция в цитоплазме кардиомиоцитов. У больных с сопутствующей ишемической болезнью сердца может выявляться и систолическая дисфункция (уменьшение фракции изгнания).
Диагноз. Гипертоническая болезнь диагностируется путем исключения симптоматических (вторичных) артериальных гипертензий.
В диагнозе необходимо отразить стадию заболевания, наличие осложнений и заболеваний, развитие которых связано с гипертонической болезнью.
Примеры формулировки диагноза:
1. Гипертоническая болезнь I стадии.
2. Гипертоническая болезнь II стадии. Ишемическая болезнь сердца. Стенокардия напряжения II ф. к.
3. Гипертоническая болезнь III стадии. Ишемическая болезнь сердца. Стенокардия III ф. к. Постинфарктный кардиосклероз. Сердечная недостаточность III степени (NYHA IV ф. к.).
Дифференциальный диагноз. Частота симптоматических артериальных гипертензий (САГ) среди всех пациентов с повышением артериального давления не достигает 10 %. Известно около 50 заболеваний, при которых возможно повышение артериального давления. Некоторые из них встречаются достаточно часто (гломерулонефрит, пиелонефрит), другие могут быть отнесены к казуистике (ренинома, острая порфирия).
Выделяют пять основных групп симптоматических артериальных гипертензий (табл. 1.3). Наиболее частой причиной вторичных артериальных гипертензий являются заболевания почек или сужение почечных артерий. На их долю приходится около 80 % от всех вторичных артериальных гипертензий. Дифференциально-диагностический поиск подразделяется на два этапа. Первый этап включает в себя проведение исследований, обязательных для всех больных с артериальной гипертензией. Помимо анамнеза и физикального исследования он включает измерение артериального давления на руках и ногах, электрокардиографию, рентгенографию грудной клетки, осмотр глазного дна, исследования мочи, определение в крови холестерина, сахара, калия, креатинина и/или мочевины, ультразвуковое исследование почек и надпочечников, а также использование методов, раздельно оценивающих строение и функцию почек (радионуклидная ренография и/или экскреторная урография).
Вышеперечисленные исследования обычно позволяют заподозрить конкретную форму вторичной артериальной гипертензии и целенаправленно выполнить второй этап нередко достаточно сложных исследований для уточнения окончательного диагноза (см. табл. 1.3). Уточнение диагноза у ряда больных коренным образом изменяет врачебную тактику. В частности, удаление гормонально активных опухолей приводит к нормализации артериального давления. Устранение стеноза почечной артерии у большинства больных также сопровождается нормализацией или снижением артериального давления.
Течение. Гипертоническая болезнь относится к числу достаточно доброкачественных, хронически протекающих заболеваний, имеющих особенности течения практически у каждого больного. Хотя ряд исследователей и предлагают выделять различные варианты течения, но целесообразность подобных классификаций вряд ли оправдана. Тем более нет необходимости отражать в клиническом диагнозе различные варианты течения, поскольку речь идет лишь об особенностях клинических проявлений, которые могут исчезать в ходе естественной эволюции заболевания.
Так, для детей и подростков достаточно характерна наклонность к тахикардии, выраженная лабильность артериального давления с возможностью его спонтанной нормализации на длительное время, гиперкинетический тип изменений гемодинамики. У некоторых из них гипертоническая болезнь протекает с выраженной симпатикотонией, с наклонностью к кризам, напоминающим таковые при феохромоцитоме.
У лиц пожилого возраста, особенно у женщин при наступлении менопаузы и в постменопаузальном периоде, наблюдается так называемая объемозависимая (низкорениновая) артериальная гипертензия. Ее особенностью являются низкая активность ренина плазмы, наклонность к задержке натрия и воды («сольчувствительные» пациенты).
Таблица 1.3
Основные заболевания, сопровождающиеся симптоматической артериальной гипертензией
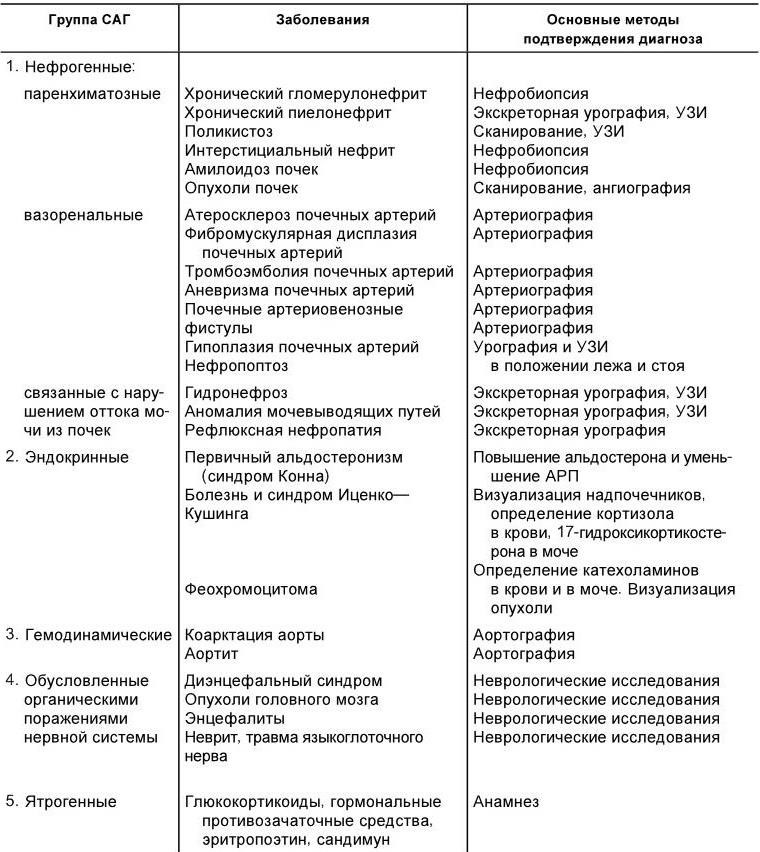
Примечание.УЗИ – ультразвуковое исследование; АРП – активность ренина плазмы.
У многих пациентов пожилого возраста имеются проявления, обусловленные атеросклерозом (мозговые, коронарные, бедренные артерии и др.), что в значительной мере и определяет клиническую картину. Кроме того, у лиц пожилого возраста в связи с уменьшением эластичности аорты нередко отмечается изолированная систолическая артериальная гипертензия, также являющаяся фактором риска развития инсультов.
Для лиц с избыточной массой тела достаточно характерны высокие цифры артериального давления, плохо поддающиеся медикаментозной терапии. Течение гипертонической болезни существенно не изменяется при беременности при исходно умеренно повышенных цифрах артериального давления, однако у этих женщин достаточно велик риск развития гестоза.
Особенностью гипертонической болезни является достаточно частое развитие осложнений, наиболее характерными из них являются гипертонические кризы, кровоизлияния в мозг и изменения со стороны глазного дна.
Гипертонические кризы. Гипертонический криз – внезапное повышение артериального давления, сопровождающееся появлением или усугублением жалоб и клинических проявлений кардиального, церебрального и вегетативного характера. Кризы осложняют течение заболевания приблизительно у 3 – 5 % больных. Частота кризов у отдельных пациентов достаточно широко колеблется. Некоторые из них отмечают взаимосвязь между развитием кризов и метеорологическими условиями.
Отсутствует четкая зависимость между клиническими проявлениями криза и величиной артериального давления. У некоторых больных проявления криза возникают при умеренном повышении артериального давления, в то время как другие пациенты не ощущают и более существенные его подъемы. Развитие клинической симптоматики криза обусловлено не только самим фактом повышения артериального давления, но и состоянием ауторегуляции мозгового кровотока. Нарушения ауторегуляции могут приводить к типичным клиническим проявлениям криза и при умеренном повышении артериального давления.
Типичная картина криза включает в себя симптомы, обусловленные повышением артериального давления (одышка, головные боли, иногда неприятные ощущения в области сердца, мелькание «мушек» перед глазами) и изменениями мозгового кровотока с отеком мозга (головные боли, тошнота, рвота, заторможенность, головокружения), объединяемые термином энцефалопатия. М. С. Кушаковский предлагает различать т р и т и п а к р и з о в: 1) нейровегетативные, 2) водно-солевые и 3) судорожные. Эта классификация подчеркивает не только особенности клинических проявлений криза, но в известной мере предопределяет и врачебную тактику.
При нейровегетативных вариантах кризов в клинике доминируют проявления симпатикотонии: возбуждение, беспокойство, тремор, тахикардия, гиперемия лица, повышенная влажность кожи. Нередко отмечается выделение большого количества мочи с низким удельным весом. Как правило, криз развивается достаточно быстро и сравнительно легко купируется. При водно-солевом («отечном») варианте кризавклинике преобладают явления, обусловленные умеренно выраженным отеком мозга. Наблюдается заторможенность пациентов, дезориентированность во времени и пространстве, отсутствует тахикардия, нередко отмечается одутловатость лица, больные жалуются на чувство тяжести в голове, тошноту. Как правило, кризы подобного типа развиваются постепенно. Нередко возникновению кризов предшествует уменьшение диуреза. Особенностью данной формы кризов является и более медленное возвращение артериального давления (АД) к исходному уровню.
Судорожный вариант течения криза (гипертоническая энцефалопатия) чаще всего возникает у пациентов с исходно высокими цифрами артериального давления. У ряда больных с нейровегетативным и, особенно, отечным вариантом кризов при отсутствии своевременной адекватной терапии также возможно развитие выраженного отека мозга. Характерным для больных в этом состоянии является постепенное нарушение сознания вплоть до полной его утраты, потере сознания предшествуют тошнота, рвота, типично наличие клонических и тонических судорог. При объективном исследовании отмечается резкое повышение АД, нередки проявления застоя в малом круге кровообращения, неврологическая симптоматика, а при офтальмологическом исследовании – отек соска зрительного нерва. При неадекватной или же поздно начатой терапии даже при существенном снижении артериального давления возможно прогрессирование мозговой симптоматики и летальный исход. Чаще всего больные погибают при явлениях нарастающего отека мозга, вклинивания ствола мозга.
Развитие криза, особенно повторные кризы, в определенной мере свидетельствуют о неадекватности проводимой антигипертензивной терапии, и у абсолютного большинства больных правильно подобранная терапия если и не предупреждает их возникновение, то смягчает клинические проявления.
Нарушения мозгового кровообращения – одно из наиболее серьезных осложнений гипертонической болезни. Результаты многочисленных эпидемиологических исследований свидетельствуют о наличии прямой связи между частотой инсультов и уровнем артериального давления. Так, у лиц с диастолическим артериальным давлением, превышающим 110 мм рт. ст., частота инсультов достигает 2 % в год, в то время как у пациентов с более низким артериальным давлением она составляет не более 0,5 %.
Морфологической основой инсультов может быть тромбоз атеросклеротически измененного сосуда, разрыв микроаневризм Шарко – Бушара, формирующихся в мелких артериях из-за развития в их стенке характерных для гипертонической болезни морфологических изменений. Возможен разрыв и предварительно минимально измененных артерий. Причиной инсультов могут быть эмболии мозговых артерий, развивающиеся либо при наличии мерцательной аритмии, либо при тромбах в полости левого желудочка у больного с сопутствующей ишемической болезнью сердца (чаще острым инфарктом миокарда). Образованию эмболий может способствовать и стеноз сонной артерии или ее ветвей из-за формирования тромба в зоне локализации атеромы. Кроме того, атерома может быть причиной образования мелких внутрисосудистых агрегатов из-за турбулентного тока крови в зоне атеромы и активации тромбоцитов.
У пациентов с гипертонической болезнью возможно появление преходящей неврологической симптоматики без тромбоза или же разрыва сосуда. Подобная ситуация может возникать при резком снижении артериального давления, приводящем к гипоперфузии мозга.
Помимо кровоизлияний в вещество мозга при гипертонической болезни могут развиваться и субарахноидальные кровоизлияния.
Другие кровоизлияния и кровотечения. У отдельных пациентов внезапное повышение артериального давления приводит к кровотечениям из-за разрыва мелких сосудов. Обычно это носовые кровотечения, однако возможно развитие кровотечений из слизистой трахеи, бронхов и желудочно-кишечного тракта. Как правило, эти кровотечения не являются существенными и легко купируются на догоспитальном этапе. В исключительно редких случаях возможен надрыв внутреннего слоя аорты с развитием расслаивающей аневризмы.
Другие сосудистые осложнения. Сосудистые изменения условно подразделяются на макро- и микроангиопатии.
Микроангиопатии проявляются гиалинозом и фибриноидным некрозом сосудистых стенок, внутрисосудистым тромбообразованием, формированием микроаневризм. Эти изменения приводят к нарушению кровоснабжения органов (мозг, почки, сердце и др.) с развитием соединительной ткани (нефросклероз, кардиосклероз). Микроангиопатии определяют и выраженность нарушений зрения (изменения глазного дна).
Макроангиопатии представлены типичными атеросклеротическими изменениями аорты и ее крупных ветвей. Более раннее и быстрое развитие атеросклероза при гипертонической болезни связано не только с неблагоприятным влиянием повышенного артериального давления на состояние сосудистой стенки (повреждение эндотелия, изменения гладкомышечных клеток), но и со свойственными гипертонической болезни гормональными и метаболическими нарушениями (гиперинсулинизм, увеличение концентрации катехоламинов). Макроангиопатии проявляются ишемической болезнью сердца, нарушениями мозгового кровообращения, облитерирующим атеросклерозом артерий нижних конечностей. Возможно развитие атеросклеротического сужения почечных артерий, что будет проявляться быстрой фиксацией артериального давления на высоких цифрах и резистентностью к ранее эффективной антигипертензивной терапии. Реже возникают проявления, обусловленные атеросклеротическим поражением мезентериальных и других артерий.
Сердечная недостаточность. Основой сердечной недостаточности является нарушение сократительной активности длительно функционирующего в условиях перегрузки гипертрофированного миокарда левого желудочка в сочетании с диффузным кардиосклерозом. Клинически нарушения сократительной активности миокарда могут проявляться как хронической, так и острой сердечной недостаточностью. Развитию сердечной недостаточности способствуют нарушения ритма (чаще мерцательная аритмия). Острая сердечная недостаточность (отек легких) обычно возникает при резком повышении артериального давления или же у пациентов с сопутствующей ишемической болезнью сердца при присоединении тахисистолической формы мерцательной аритмии.
Прогноз и исходы. Прогноз больных при своевременной постановке диагноза и адекватной терапии благоприятный. Отсутствие адекватной терапии нередко приводит к серьезным осложнениям (инсульты, озлокачествление течения заболевания, сердечная недостаточность и др.). Основной причиной смерти больных являются инсульты, инфаркт миокарда, сердечная недостаточность. Исключительно редким исходом заболевания является хроническая почечная недостаточность. Она чаще возникает у больных с длительно высокими величинами артериального давления или же с синдромом злокачественной артериальной гипертензии.
В последние годы исход гипертонической болезни в злокачественную артериальную гипертензию отмечается исключительно редко, поскольку большинство пациентов получают более или менее адекватную терапию. До настоящего времени не ясен вопрос о механизмах, определяющих озлокачествление течения гипертонической болезни (активация системы ренинангиотензин, экскреция почкой избыточных количеств натрия и воды, нарушения ауторегуляции почечного кровотока). Типично сочетание высоких величин артериального давления с высокой активностью ренина и концентрацией альдостерона в крови. Обязательным проявлением является наличие резких изменений глазного дна (отек соска зрительного нерва, кровоизлияния в глазное дно и др.).
Лечение. Терапия больных носит комплексный характер и включает как немедикаментозные воздействия, так и антигипертензивные препараты.
Немедикаментозная терапия – обязательная часть лечения, поскольку у 60 – 70 % лиц с начальными проявлениями заболевания она приводит к нормализации артериального давления. У пациентов с более высокими цифрами артериального давления немедикаментозная терапия повышает чувствительность к медикаментам.
Характер немедикаментозных воздействий у каждого больного может иметь некоторые особенности, обусловленные наличием тех или иных факторов риска, возрастом и полом пациента, степенью его физической активности, тренированности и т. д. С учетом всех этих факторов больным могут быть рекомендованы снижение массы тела, диета, физические тренировки, различные методы релаксации и т. д. Помимо низкокалорийной диеты, рекомендуемой больным с сопутствующим ожирением, лицам с гипертонической болезнью следует ограничивать количество поваренной соли (до 3,5 – 5,0 г в сутки).
Алкоголь, безусловно, противопоказан лицам с гипертонической болезнью. Прекращение приема алкоголя приводит к уменьшению сердечного индекса и тахикардии, снижению активности симпатической нервной системы и нормализации обычно повышенного при приеме алкоголя уровня кортизола в крови.
Благоприятное влияние оказывают физические тренировки. Они улучшают адаптивные возможности организма, в том числе и сердечно-сосудистой системы, делают более адекватным ее ответ на различные стрессовые ситуации. Физические нагрузки способствуют уменьшению массы тела, оказывают четкое седативное воздействие, уменьшают активность симпатической нервной системы и тем самым могут приводить к стойкому понижению артериального давления. Основным вариантом физических нагрузок являются динамические упражнения: езда на велосипеде, ходьба на лыжах и др. Предпочтительный вид занятий может определять сам пациент.
Тренирующее воздействие физических нагрузок на деятельность сердечно-сосудистой системы оптимально при их продолжительности 20 – 30 мин. не реже 3 – 4 раз в неделю. Имеет значение и интенсивность нагрузки. Она считается оптимальной, если выполняется на уровне 70 – 80 % от максимальной.
В комплексной терапии достаточно широко используются физические факторы – как природные, так и преформированные, а также иглорефлексотерапия и различные методы психологической коррекции (аутогенные тренировки, релаксация).
Медикаментозная терапия. В медикаментозной терапии нуждаются все пациенты, уровень диастолического давления которых до начала терапии превышает 95 мм рт. ст. Для больных с более низкими исходными величинами артериального давления предложены более «жесткие» показатели. Наиболее существенными из них являются отсутствие в течение 3 – 6 месяцев после начала немедикаментозной терапии нормализации артериального давления, наличие даже при незначительном повышении артериального давления органических изменений со стороны сердечно-сосудистой системы, обусловленных артериальной гипертензией (гипертрофия левого желудочка, изменения сосудов глазного дна) и наличие заболеваний, течение которых может существенно ухудшаться при артериальной гипертензии (ишемическая болезнь сердца и мозга, сахарный диабет, перемежающаяся хромота. Результаты кооперативных исследований свидетельствуют о том, что адекватная терапия снижает количество цереброваскулярных осложнений на 32 – 45 %, возможность развития ишемической болезни сердца – на 6 – 38 % и практически полностью предотвращает прогрессирование заболевания.
Целью терапии является не только снижение (нормализация) артериального давления, но также и обратное развитие изменений сердечно-сосудистой системы, обусловленных артериальной гипертензией (гипертрофия левого желудочка, изменения сосудистой стенки), и улучшение качества жизни больных.
В настоящее время в клинике используется большое количество антигипертензивных средств, относящихся по основному механизму действия к 5 группам: нейротропные средства, блокаторы системы ренин-ангиотензин, диуретики, блокаторы кальциевых каналов и прямые вазодилататоры.
Нейротропные средства. Наиболее широко из препаратов этой группы используются β-адреноблокаторы. Несмотря на некоторые особенности механизма действия различных β-адреноблокаторов, общим для них является способность блокировать β-адренорецепторы и тем самым уменьшать влияние симпатической нервной системы на органы и ткани. Выбор препарата определяется склонностями врача, поскольку степень их гипотензивного действия приблизительно одинакова. Применяются как неселективные (пропранолол), так и селективные (атенолол, метопролол, бисопролол) β-адреноблокаторы. Использование селективных β-адреноблокаторов предпочтительнее при наличии «внекардиальных» относительных противопоказаний. Терапию следует начинать с назначения препаратов в средней дозе (пропранолол – около 30 – 40 мг/сут.; атенолол, метопролол – около 50 мг/сут.). Отсутствие желаемого эффекта в первые дни после назначения препарата не должно быть поводом для увеличения дозы или его отмены, поскольку у многих больных полный гипотензивный ответ наступает через 2 – 4 недели. Противопоказаниями к их назначению являются значительная брадикардия (< 60 сокращений в мин.), замедление синоаурикулярной и атриовентрикулярной проводимости, выраженная сердечная недостаточность, хронические заболевания бронхов, бронхиальная астма, пневмония, синдром Рейно, перемежающаяся хромота, язвенная болезнь в период обострения.
Наиболее существенные побочные действия – резкая брадикардия, замедление синоаурикулярной и атриовентрикулярной проводимости, ощущение физической слабости.
Другие препараты нейротропного действия используются реже, что связано со значительным количеством побочных действий и кратковременностью антигипертензивного эффекта. Так, при применении алкалоидов раувольфии и допегита побочные эффекты отмечаются приблизительно у 25 – 50 % больных. Наиболее существенные из них: сонливость, депрессия, зрительные галлюцинации, паркинсонизм, набухание слизистой оболочки носа, бронхоспазм, тошнота, боли в эпигастральной области. Применение допегита достаточно часто приводит к нарушению функционального состояния печени и аллергическим реакциям.
Наиболее частыми побочными эффектами клофелина и гуанфацина являются сонливость, чувство усталости, особенно в первые дни после начала терапии. Значительно реже отмечаются тошнота, запоры, аллергические реакции, головные боли, головокружения. Внезапное прекращение приема может сопровождаться резким повышением АД (синдром отмены). Большая часть из побочных действий этих препаратов обусловлена их способностью стимулировать центральные α-адренорецепторы. В последние годы в клинике достаточно широко используются агонисты имидазолиновых рецепторов (моксонидин, рилменидин), характеризующиеся хорошей переносимостью.
Из других препаратов нейротропного действия в настоящее время нередко используются α-адреноблокаторы – празозин (около 5 – 10 мг/сут.), доксазозин (около 2 – 4 мг/сут.). Эти препараты не только уменьшают артериальное давление, но оказывают благоприятное действие на липидный спектр крови и повышают чувствительность к инсулину. Из побочных действий наиболее существенными являются сердцебиение, чувство жара, головные боли, ортостатическая гипотензия (вплоть до синкопальных состояний). Они максимально выражены в первые дни после начала терапии.
Диуретики. Антигипертензивное действие диуретиков связано с их способностью тормозить реабсорбцию натрия в канальцах почек, что повышает осмоляльность канальцевой жидкости, увеличивает диурез и уменьшает объем внеклеточной жидкости и циркулирующей плазмы. Кроме того, снижение артериального давления при применении диуретиков может быть обусловлено уменьшением содержания натрия в цитоплазме гладкомышечных клеток, а также присущему петлевым диуретикам и индапамиду непосредственному вазодилататорному действию. В клинической практике обычно используются гипотиазид и индапамид (арифон) в дозах 12,5 – 25 мг (реже – 50 мг) и 2,5 мг, соответственно, однократно в сутки. Осложнения при их приеме могут быть связаны с уменьшением объема внеклеточной жидкости (слабость, усталость, резкая гипотензия), гипокалиемией (слабость, аритмии, судороги). Петлевые диуретики (фуросемид) обычно применяются лишь при гипертонических кризах, калийсберегающие диуретики (триамтерен, спиронолактон) – для коррекции гипокалиемии. Антигипертензивное действие калийсберегающих диуретиков минимально.
Ингибиторы ангиотензинпревращающего фермента. Препараты этой группы тормозят активность ангиотензинпревращающего фермента с уменьшением образования ангиотензина-II как в крови, так и в тканях. Одновременно увеличивается содержание брадикинина в тканях. При лечении гипертонической болезни используется значительное количество препаратов этой группы (табл. 1.4). Некоторые из них (каптоприл, лизиноприл) проявляют активность в неизмененном виде, однако абсолютное большинство препаратов становятся активными лишь после метаболических превращений в печени.
Таблица 1.4
Наиболее широко используемые в клинике ингибиторы ангиотензинпревращающего фермента

Отсутствие желаемого эффекта в первые дни после начала терапии не должно быть поводом для резкого увеличения дозы. При отсутствии должного эффекта от средней дозы в течение 2 – 3 недель более целесообразно назначение второго гипотензивного препарата, а не дальнейшее увеличение дозы, поскольку увеличение дозы нередко не приводит к усилению гипотензивного действия.
Следует соблюдать осторожность при применении этих препаратов у больных, предварительно длительно получавших β-адреноблокаторы и диуретики, из-за возможности резкого снижения артериального давления. Не рекомендуется назначать их для коррекции артериальной гипертензии при беременности. Противопоказанием к назначению ингибиторов является двусторонний стеноз почечных артерий или стеноз артерии единственной почки. Частота побочных эффектов при применении ингибиторов определяется дозой препарата, длительностью его применения и состоянием экскреторной функции почек. К числу наиболее часто встречающихся побочных действий относятся сыпи и кожный зуд (до 14 %), нарушение вкуса (около 5 %), нарушения со стороны желудочно-кишечного тракта (до 5 %) и кашель (от 1 до 15 %). Наиболее серьезными осложнениями являются почечная недостаточность, нефротический синдром и гипоплазия кроветворения.
Блокаторы первого типа рецепторов к ангиотензину-II (АТ1-блокаторы). В настоящее время применяются 3 препарата: лосартан (25 – 150 мг/сут.), валсартан (80 – 160 мг/сут.) и ирбесартан (150 – 300 мг/сут.).
Механизм действия АТ1-блокаторов обусловлен блокадой первого типа рецепторов к ангиотензину-II, что приводит к снижению артериального давления, обратному развитию гипертрофии миокарда и изменениям сосудистой стенки. Кроме того, при блокаде первого типа рецепторов усиливается влияние второго типа рецепторов ангиотензина-II, действие которых на ткани в значительной мере противоположно влиянию рецепторов первого типа. Эти препараты отличает хорошая переносимость. Влияние АТ1-блокаторов на сердечно-сосудистую систему существенно не отличается от такового ингибиторов ангиотензинпревращающего фермента.
Блокаторы медленных кальциевых каналов (кальциевые антагонисты). В терапии больных ГБ используются три группы кальциевых антагонистов (табл. 1.5). Они уменьшают поступление кальция в гладкомышечные клетки сосудов и кардимиоциты через потенциалзависимые L-кальциевые каналы и используются в качестве как единственного препарата, так и при комбинированной терапии.
Таблица 1.5
Доза и частота приема наиболее широко используемых в клинике кальциевых антагонистов

Верапамил и дилтиазем наиболее показаны пациентам с исходной тахикардией. Противопоказаниями к назначению являются сердечная недостаточность, синусовая брадикардия, нарушения синоаурикулярной и атриовентрикулярной проводимости.
Дигидропиридинам следует отдавать предпочтение при исходно нормальном числе сокращений сердца или брадикардии. Они не рекомендуются к применению при сопутствующем аортальном стенозе или сердечной недостаточности. Большинство побочных эффектов, отмечаемых при приеме дигидропиридинов, обусловлено вазодилатацией и рефлекторной активацией симпатической нервной системы. У ряда больных возникают отеки, наиболее часто локализованные в области голеней и стоп.
Прямые вазодилататоры. Из препаратов этой группы в клинике используются гидралазин (таблетки по 50 и 100 мг) и миноксидил (таблетки по 1 мг). Обычно их применяют в комбинации с другими препаратами при отсутствии желаемого снижения артериального давления. Начальная доза гидралазина – 10 мг 2 – 3 раза в сутки, миноксидила – 2 – 4 мг, средние терапевтические дозы – 100 мг и 20 мг соответственно. К числу наиболее частых побочных действий относятся сердцебиение, покраснение лица, головные боли, головокружения, ортостатическая гипотензия, возможны провокация аритмий и стенокардии, задержка натрия и воды.
Особенности медикаментозной терапии. При умеренном повышении артериального давления возможно назначение одного препарата. Четкие критерии выбора того или иного препарата отсутствуют. Он определяется «симпатиями» врача к определенной группе препаратов, доступностью препарата, его переносимостью, экономическими соображениями (стоимость препарата), выраженностью антигипертензивного действия у каждого конкретного больного. Тем не менее сегодня на основании анализа результатов многочисленных исследований могут быть даны определенные рекомендации по выбору препаратов.
Сегодня в большинстве стран при лечении больных гипертонической болезнью наиболее часто используются β— и α-адреноблокаторы, диуретики (гипотиазид, индапамид), ингибиторы ангиотензинпревращающего фермента, блокаторы АТ1-рецепторов и кальциевые антагонисты. Все они могут назначаться в качестве первого препарата. У пациентов без сопутствующей патологии терапию можно начинать с применения β-адреноблокаторов и/или диуретиков.
Для лечения пациентов этой группы в нашей стране наиболее часто используются β-адреноблокаторы. Кроме того, в качестве единственного гипотензивного средства могут быть рекомендованы кальциевые блокаторы, диуретики, ингибиторы конвертирующего энзима, α-адреноблокаторы, клофелин и моксонидин. Допегит, резерпин и вазодилататоры используются лишь у единичных пациентов.
Наиболее четкий эффект оказывают β-адреноблокаторы у лиц молодого возраста с выраженными клиническими проявлениями симпатикотонии. Среди лиц пожилого возраста они могут быть рекомендованы пациентам с сопутствующей стенокардией.
Диуретики наиболее показаны пациентам пожилого возраста, особенно при так называемой сользависимой артериальной гипертензии.
Показания к назначению кальциевых блокаторов существенно не отличаются от таковых к β-адреноблокаторам. У лиц с наклонностью к симпатикотонии предпочтение должно быть отдано изоптину, при брадикардии – коринфару или же дилтиазему. Кальциевые блокаторы должны рассматриваться как препараты выбора при лечении больных с сопутствующими сосудистыми заболеваниями (атеросклероз различной локализации с соответствующими клиническими проявлениями, синдром Рейно).
Ингибиторы системы ренин-ангиотензин особенно показаны больным с выраженной гипертрофией левого желудочка, сопутствующей ишемической болезнью сердца, сахарным диабетом и сердечной недостаточностью.
Вазодилататоры и α-адреноблокаторы редко используются в качестве единственного антигипертензивного средства. Они могут применяться у лиц среднего возраста без исходной тахикардии и с высокими значениями сосудистого сопротивления.
При назначении любого из препаратов должны быть учтены все противопоказания.
Монотерапия оправдана лишь у пациентов с умеренным повышением артериального давления. При наличии длительной и стойкой артериальной гипертензии целесообразно сразу же начинать комбинированную терапию. Вторым препаратом обычно является диуретик. Поводом для назначения третьего препарата является отсутствие должного ответа артериального давления на терапию двумя препаратами. У лиц с тяжелой артериальной гипертензией (диастолическое давление более 115 мм рт. ст.) изначально допустимо использование трех препаратов. Однако прием большого количества препаратов в течение дня психологически сложен для пациентов. Потому в подобных ситуациях целесообразно использовать медленно (длительно) действующие формы препаратов или же патентованные средства. У больных с тяжелой артериальной гипертензией нередко не удается нормализовать артериальное давление даже при назначении четырех антигипертензивных средств. Тем не менее даже умеренное снижение артериального давления существенно улучшает прогноз больных из-за уменьшения числа инсультов, сердечной недостаточности и замедления темпов прогрессирования заболевания.
Большая осторожность при проведении антигипертензивной терапии необходима у лиц пожилого возраста с сопутствующим атеросклерозом мозговых артерий или же ишемической болезнью сердца. Быстрая нормализация артериального давления у них нередко приводит к ухудшению самочувствия. Поэтому у таких больных необходимо постепенно снижать уровень артериального давления.
Поскольку гипертоническая болезнь – хроническое заболевание, то прекращение терапии закономерно приводит к повышению артериального давления. Поэтому задачей врача является подбор минимальных доз препаратов, позволяющих сохранять артериальное давление в нормальных пределах в течение многих лет.
Терапия гипертонических кризов. Появление у больного гипертонической болезнью клинической картины гипертонического криза является основанием для проведения неотложной терапии, направленной на снижение артериального давления. При этом выбор лекарственного препарата и темпы снижения артериального давления будут определяться двумя факторами: с одной стороны – особенностями течения криза (нейровегетативный, отечный, судорожный), с другой – наличием и выраженностью поражения органов-мишеней (проявления сердечной, цереброваскулярной и почечной недостаточности и др.). Наряду с этим на экстренность лечения будет влиять наличие и характер осложнений гипертонического криза (гипертоническая энцефалопатия, эклампсия, мозговой инсульт, острая коронарная и сердечная недостаточность, расслаивающая аневризма аорты).
Лечение неосложненного гипертонического криза может проводиться амбулаторно и только при сохранении картины криза, либо его осложненном течении, осуществляется госпитализация больного в стационар. Важнейшим принципом при лечении криза является постепенное снижение артериального давления, что позволит избежать (особенно у лиц старшего возраста) многочисленных осложнений, связанных с гипоперфузией мозга. Безопасным следует считать плавное снижение артериального давления в среднем на 25 % от исходного уровня, но не ниже 100 мм рт. ст. для диастолического артериального давления. Для купирования неосложненного гипертонического криза широко используются гипотензивные средства для приема внутрь (табл. 1.6). Хороший эффект оказывает прием 10 мг нифединина (коринфара). Быстро и эффективно снижает артериальное давление прием клофелина или каптоприла.
Таблица 1.6
Лекарственные препараты для купирования гипертонического криза

У больных ишемической болезнью сердца, имеющих проявления коронарной и сердечной недостаточности, хороший гипотензивный эффект наблюдается при сублингвальном приеме нитроглицерина.
Больные с клинической картиной осложненного гипертонического криза должны наблюдаться в отделении интенсивной терапии, где гипотензивные препараты вводятся внутривенно (см. табл. 1.6) под мониторным контролем АД. В процессе терапии гипертонического криза может возникнуть необходимость использования дополнительных лекарственных препаратов для купирования болевого синдрома (у больных ишемической болезнью сердца) и возбуждения (транквилизаторы), введение препаратов, улучшающих мозговое кровообращение и метаболизм миокарда.
После купирования гипертонического криза осуществляется подбор гипотензивной терапии с учетом обстоятельств его развития и предшествовавшей терапии.
Профилактика гипертонической болезни должна носить массовый характер и распространяться на все население. Основное направление профилактики – здоровый образ жизни (рациональное питание, достаточная физическая активность, сохранение нормальной массы тела, благоприятная психологическая обстановка и др.). Особенно пристальное внимание должно уделяться детям и подросткам, ближайшие кровные родственники которых имеют гипертоническую болезнь.
Все больные гипертонической болезнью должны находиться на диспансерном наблюдении. Желательно обучить больного измерению артериального давления, возможности адаптации дозы препаратов к его величинам. Успех терапии во многом определяется сознательным отношением больного к своему здоровью.
АТЕРОСКЛЕРОЗ
Определение. Атеросклероз – это хроническое заболевание артерий эластического и мышечно-эластического типа, характеризующееся отложением в интиме атерогенных апопротеин-В-содержащих липопротеидов с последующим разрастанием соединительной ткани и образованием фиброзных бляшек.
Распространенность. Атеросклероз встречается практически у всех людей. Первые липидные отложения выявляются уже у детей. В последующем их количество нарастает, что нередко приводит к появлению клинических симптомов.
Этиология. Возможность развития атеросклероза и скорость его прогрессирования определяются наличием факторов риска. Наиболее существенным из них является возраст (мужчины – старше 45 лет, женщины – старше 55 лет или же имеющие преждевременную менопаузу). В настоящее время клинические проявления атеросклероза у многих пациентов возникают в значительно более молодом возрасте. К числу других существенных факторов риска относятся наследственная предрасположенность, курение, артериальная гипертензия, дислипидемия, сахарный диабет. Несомненное отношение к развитию атеросклероза имеют гиподинамия, ожирение, гипофункция щитовидной железы и многие другие заболевания. Однако их не принято относить к основным факторам риска, поскольку влияние этих заболеваний на развитие атеросклероза связано с изменениями липидного обмена и/или функционального состояния эндотелия. Чем больше факторов риска имеет человек, тем выше у него возможность развития атеросклероза в молодом возрасте.
Патогенез. Возможность развития атеросклероза определяется взаимодействием нескольких механизмов, наиболее существенными из которых являются нарушения метаболизма липидов (дислипидемия), состояние сосудистой стенки (преимущественно, эндотелия), а также функциональная активность макрофагов, тромбоцитов и некоторых других клеток.
Начало изучения роли дислипидемии как важнейшего фактора патогенеза атеросклероза положили блестящие экспериментальные исследования Н. Е. Аничкова и С. С. Халатова (1912) по воспроизведению атеросклероза у кроликов при скармливании им большого количества холестерина. Многочисленные клинические исследования, выполненные в последующие годы, показали, что уровень общего холестерина в крови является одним из существенных факторов риска развития атеросклероза.
К числу биохимических факторов риска развития атеросклероза относится и гипертриглицеридемия. Поэтому принято выделять нормальные, пограничные и высокие значения холестерина и триглицеридов (табл. 1.7).
Таблица 1.7
Содержание холестерина и триглицеридов в крови

Человек в сутки получает с пищей около 300 – 400 мг холестерина и около 700 мг холестерина синтезируется в печени. Минимальное количество холестерина синтезируется в кишечнике и в почках. В течение суток около 450 мг холестерина превращается в желчные кислоты, такое же количество стеринов удаляется с фекалиями, небольшая часть холестерина удаляется из организма сальными железами и идет на синтез гормонов. Триглицериды (нейтральные жиры) синтезируются в печени и в кишечной стенке.
В крови холестерин и триглицериды циркулируют в виде сферических макромолекуляных комплексов (частиц), содержащих также фосфолипиды, белки и эфиры холестерина (липопротеиды). Эти частицы в соответствии с размерами и плотностью подразделяются на пять основных классов. Самые крупные из них — хиломикроны – переносят триглицериды и небольшое количество холестерина из стенки кишечника в кровь. Синтезированный в печени холестерин поступает в кровь в составе липопротеидов очень низкой плотности (ЛПОНП). В крови под влиянием липопротеидлипазы, локализованной, преимущественно, на эндотелии, липопротеиды очень низкой плотности расщепляются до липопротеидов промежуточной плотности (ЛППП). Липопротеиды промежуточной плотности под влиянием печеночной липопротеидлипазы превращаются в липопротеиды низкой плотности (ЛПНП). Липопротеиды низкой плотности содержат максимальное количество холестерина и являются наиболее атерогенными. Они интенсивно захватываются печеночными клетками и периферическими тканями, в том числе макрофагами (рис. 1.2). Поступление липопротеидов низкой и промежуточной плотности в печеночную клетку – рецепторопосредованный процесс. Количество рецепторов в печеночной клетке в значительной мере генетически детерминировано, и при их недостатке возникает один из вариантов наследственной гиперхолестеринемии. В печени из липопротеидов низкой плотности образуются липопротеиды высокой плотности (ЛПВП). Кроме того, значительная часть холестерина липопротеидов промежуточной и низкой плотности в печеночной клетке метаболизируется до желчных кислот и поступает в кишечник. Липопротеиды высокой плотности обладают антиатерогенным действием, поскольку они способны захватывать холестерин в тканях (клетках) и удалять его (обратный транспорт холестерина). Кроме того, липопротеидам высокой плотности присуща антиоксидантная активность, препятствующая перекисному окислению ЛПНП. Поскольку ЛПВП обладают антиатерогенными свойствами, то их взаимоотношение с другими классами липопротеидов в определяющей мере формирует атерогенный потенциал крови.

Рис. 1.2. Обмен эндогенных липопротеидов (объяснения в тексте)
Степень этих нарушений оценивается различными коэффициентами атерогенности. Наиболее часто используется формула, предложенная А. Н. Климовым. Коэффициент атерогенности (КА) рассчитывается следующим образом:

Нормальными являются показатели, не превышающие 3.
Уровень атерогенности липопротеидов определяется и характером гликопротеидов, входящих в состав этих частиц. Идентифицировано несколько типов гликопротеидов, входящих в состав липопротеидов (anoA, anoB, anoC, anoD, anoE и ano(a)). Апопротеиды являются своеобразными активными участками липопротеидных частиц. Они обеспечивают соединение частиц с рецепторами клеток, изменяют активность многих ферментов, участвующих в переносе и метаболизме холестерина и триглицеридов. Наиболее атерогенными являются комплексы, содержащие anoB и ano(a), входящие в состав липопротеидов низкой плотности. Это связано с низким количеством рецепторов к данному типу гликопротеидов в печеночной клетке, что в значительной степени генетически обусловлено. В то же время комплексы липопротеидов, имеющие в своем составе anoA (ЛПВП), обладают выраженными антиатеросклеротическими свойствами.
С учетом содержания в крови общего холестерина, холестерина липопротеидов низкой плотности и триглицеридов Фредриксоном была предложена классификация гиперлипидемий, принятая ВОЗ (табл. 1.8). Наиболее атерогенным и часто встречающимся является II тип гиперлипопротеидемии, что в значительной мере обусловлено преимущественным увеличением в плазме концентрации холестерина липопротеидов низкой плотности.
Таблица 1.8
Классификация гиперлипопротеидемий

Риск развития атеросклероза обусловлен не только характером изменений состава липопротеидов плазмы. Наибольшей атерогенностью обладают не нативные, а измененные (модифицированные) липопротеиды. Одной из наиболее частых причин модификации липопротеидов является их перекисное окисление. Атерогенность модифицированных липопротеидов может быть обусловлена многими причинами, среди которых наиболее доказанными являются две. Во-первых, это нарушение утилизации модифицированных липопротеидов макрофагами. Чувствительность рецепторов к немодифицированным липопротеидам регулируется по принципу обратной связи. Поэтому при достижении ими определенной концентрации в цитоплазме макрофагов дальнейший захват прекращается, и имеющийся в клетке холестерин частично используется для возобновления клеточных мембран, частично метаболизируется. В то же время при поступлении в макрофаг модифицированных липопротеидов принцип обратной связи нарушается. В результате макрофаг оказывается перегруженным липопротеидами и превращается в типичную пенистую клетку, которая со временем разрушается. При этом во внеклеточное пространство поступает холестерин, его эфиры, а также различные биологически активные вещества. Второй механизм атерогенного действия модифицированных липопротеидов обусловлен изменениями состава белков и приобретением ими антигенных свойств, что стимулирует выработку специфических антител и последующее повреждение эндотелия и тромбоцитов циркулирующими иммунными комплексами.
Таким образом, возникновение атеросклеротических изменений сопряжено с целым рядом существенных изменений липидного состава плазмы крови. Липопротеиды постоянно фильтруются из крови в ткани через сосудистую стенку. Скорость их поступления в сосудистую стенку в решающей мере определяется состоянием эндотелия. Липопротеиды могут проходить через эндотелий как посредством обычной фильтрации (диффузии), так и с помощью эндоцитоза. Поэтому любое повреждение эндотелия может способствовать увеличению количества липопротеидов, поступающих в сосудистую стенку.
Функциональное состояние эндотелия могут изменять очень многие воздействия. Наиболее существенными из них являются артериальная гипертензия, курение, циркулирующие иммунные комплексы. Токсическое действие на эндотелий оказывают модифицированные липопротеиды, свободные радикалы. Установлено неблагоприятное влияние на него катехоламинов, ангиотензина-II, вирусов и многих биологически активных веществ.
Повреждение эндотелия приводит к скоплению на его поверхности моноцитов и тромбоцитов. Моноциты проникают под эндотелий, захватывают большое количество липопротеидов и превращаются в пенистые клетки. Поврежденный эндотелий, макрофаги и адгезированные тромбоциты выделяют большое количество биологически активных веществ, изменяющих состояние сосудистой стенки, стимулирующих пролиферацию гладкомышечных клеток и их миграцию к очагу повреждения. Кроме того, под влиянием этих факторов гладкие мышцы приобретают способность к синтезу основных компонентов соединительной ткани.
Часть пенистых клеток постепенно разрушается, и содержащиеся в них холестерин и его эфиры оказываются вне клеток, образуя «липидное ядро» будущей бляшки, которое постепенно покрывается соединительнотканными элементами, гладкомышечными клетками и эндотелием.
Морфология. Неосложненная атеросклеротическая бляшка имеет покрышку, состоящую из элементов соединительной ткани, гладкомышечных клеток, покрытых эндотелием. Холестерин и его эфиры, а также пенистые клетки (макрофаги) содержатся в центре бляшки (рис. 1.3). Постепенно в бляшках откладывается кальций.
Состояние бляшки не является стабильным. Возможны надрывы и изъязвление покрышки, кровоизлияния в бляшку. Эти изменения обычно приводят к обострению заболеваний, обусловленных атеросклерозом (ишемическая болезнь сердца, мозга).
Клиническая картина. Клинические проявления атеросклероза определяются локализацией морфологических изменений. Далеко не все сосуды поражаются атеросклерозом в одинаковой степени. Наиболее часто изменения развиваются в коронарных, мозговых, почечных артериях, артериях нижних конечностей и в аорте. Исключительно редко изменения выявляются в легочной артерии. Атеросклероз коронарных артерий проявляется ишемической болезнью сердца, мозговых – мозга, почек – вазоренальной артериальной гипертензией. Клинические проявления могут быть обусловлены спазмом артерий, их тромбозом в области измененной бляшки (инфаркт миокарда, синдром Лериша и др.), симптомами, связанными с хронической недостаточностью кровообращения из-за сужения просвета артерии (стенокардия напряжения, перемежающаяся хромота), эмболиями, возникающими в местах сужения артерий из-за турбулентного тока крови и образования тромбов в области измененных артерий (сонные артерии – эмболии в мозг). При распространенных атеросклеротических изменениях аорты и крупных артерий возможно образование аневризм. Резкое расширение восходящего отдела аорты обычно сочетается с расширением кольца аортального клапана и формированием его недостаточности.

Рис. 1.3. Схема атеросклеротической бляшки (по G. R. Thompson)
В редких случаях, чаще при семейных (наследственных) дислипидемиях, липиды откладываются в области Ахиллова и других сухожилий (ксантомы сухожилий), вокруг глаз (ксантелазмы), в роговице (сенильное кольцо, липоидная дуга роговицы).
Лабораторная и инструментальная диагностика. При подозрении на наличие атеросклероза у части больных выявляются характерные изменения липидного спектра крови (см. патогенез). Однако нормальный спектр липидов не отрицает диагноза атеросклероза.
Аневризма грудного отдела аорты выявляется при рентгенологическом исследовании. Для визуализации атеросклероза крупных и средних артерий возможно использование ультразвукового метода. В последние годы разработаны специальные ультразвуковые внутрисосудистые датчики, в том числе и для исследования коронарных артерий. Однако метод внутрисосудистого ультразвукового исследования не нашел широкого распространения из-за его дороговизны и инвазивного характера.
Поэтому в настоящее время основным методом выявления атеросклеротических изменений является ангиография.
Диагноз. Обычно атеросклероз не выносится в диагноз и диагноз начинается с его основного проявления. Исключение составляет атеросклероз аорты и крупных артерий при наличии серьезных осложнений.
Примеры формулировки диагноза:
1. Атеросклероз аорты. Аневризма брюшного отдела.
2. Атеросклероз аорты. Расслаивающая аневризма восходящего отдела аорты. Острая недостаточность аортального клапана.
3. Ишемическая болезнь сердца. Стенокардия напряжения III ф. к. по NYHA.
Течение. Атеросклерозу свойственно волнообразное течение с периодами обострений (образование новых бляшек, быстрый рост бляшек, кровоизлияния в бляшки, надрывы их покрышки), что проявляется нарастанием соответствующей клинической симптоматики (дестабилизация течения ишемической болезни сердца).
Прогноз и исходы в решающей мере определяются особенностями течения основного заболевания, морфологическим субстратом которого является атеросклероз.
Лечение. Терапия больных атеросклерозом направлена на коррекцию нарушений метаболизма липидов. Она включает в себя диету, повышение физической активности, при наличии ожирения – снижение массы тела, у больных сахарным диабетом – нормализацию уровня глюкозы в крови.
Соблюдение диеты рекомендуется всем пациентам, имеющим клинические проявления атеросклероза и уровень общего холестерина в крови более 200 мг/дл (уровень холестерина липопротеидов низкой плотности – более 130 мг/дл). На начальном этапе рекомендуется ограничение жиров в рационе до 30 % от общего количества калорий. При этом на долю насыщенных жиров должно приходиться не более 1/3 калорий, 2/3 калорий должны составлять полиненасыщенные жиры (растительное масло, рыбий жир), не подвергнутые кулинарной обработке. Количество холестерина не должно достигать 300 мг в сутки. Желательно наличие в пище большого количества пищевых волокон, нарушающих всасывание холестерина. Большое количество пищевых волокон содержат яблоки, грейпфрут, свекла, брюква и другие овощи. Целесообразно увеличение в рационе количества рыбы, поскольку рыбные продукты содержат большое количество омега-3 жирных кислот, тормозящих синтез триглицеридов и липопротеидов очень низкой плотности, а также уменьшающих жесткость клеточных мембран.
При отсутствии в течение 3 месяцев существенного снижения уровня холестерина в крови, рекомендуется более жесткое ограничение жиров (насыщенные жиры – не более 7 % калорий) и холестерина (менее 200 мг в сутки). При любом из типов диет учитывается общее количество калорий – оно должно соответствовать рекомендациям по достижению и/или сохранению нормальной массы тела.
В последние годы опубликовано значительное количество исследований о холестеринснижающем действии небольших количеств алкоголя. Но алкоголь не может быть рекомендован как часть терапии, поскольку количество принимаемого алкоголя многие пациенты не контролируют. Кроме того, алкоголь является безусловным фактором риска артериальной гипертензии, инсультов и аритмий. Больные атеросклерозом должны прекратить курить. В настоящее время для коррекции дислипидемий широко применяются медикаментозные препараты. В большинстве стран их рекомендуют использовать и профилактически у лиц пожилого возраста (мужчины старше 45 лет, женщины – 55 лет), имеющих дислипидемию, не корригируемую диетой. Целью терапии является нормализация уровня холестерина в крови.
Для медикаментозной коррекции дислипидемий применяют препараты пяти групп: энтеросорбенты, статины, фибраты, никотиновую кислоту и антиоксиданты.
Никотиновая кислота имеет наиболее длительную историю применения. Однако ее терапевтическая доза (2,0 – 3,0 г в сутки) плохо переносится больными (покраснение лица, чувство жара, сухость во рту, сердцебиение). Значительно лучше переносятся эндурацин (препарат никотиновой кислоты продленного действия в дозе до 1,5 г в сутки), аципимокс (дериват никотиновой кислоты в дозе до 1,0 г в сутки). Целесообразно начинать терапию с использования небольших доз (250 мг в сутки). Механизм действия никотиновой кислоты связан с торможением липолиза в жировой ткани, а также синтеза холестерина и триглицеридов в печени.
Не нашли широкого применения энтеросорбенты – холестирамин и колестипол – из-за необходимости использования больших доз (25,0 – 30,0 г в сутки). Основой действия этих препаратов является адсорбция желчных кислот с нарушением их всасывания в кишечнике. Возникающий дефицит желчных кислот резко увеличивает их образование из холестерина в печеночной клетке. Результатом этого является уменьшение уровня холестерина в крови. К сожалению, при использовании этих препаратов нередко повышается уровень триглицеридов.
Антиоксиданты (пробукол – 500 мг в сутки) не снижают уровень холестерина в крови, но они ингибируют свободные радикалы, тем самым тормозят окисление (модификацию) липопротеидов и препятствуют развитию атеросклероза. Не исключается способность пробукола умеренно тормозить синтез холестерина.
В настоящее время для коррекции дислипидемий наиболее часто используются фибраты и статины.
Механизм действия статинов связан с торможением активности гидроксиметилглутарилкоэнзим А-редуктазы – фермента, участвующего в синтезе холестерина на одном из ранних этапов. В клинике применяются ловастатин (мевакор – 20 – 80 мг), симвастатин (закор – 10 – 80 мг), правастатин (липостат – 10 – 20 мг), флувастатин (лескол – 20 – 40 мг) и другие соединения. Все они принимаются 1 раз в сутки перед сном. Все препараты существенно снижают уровень холестерина и триглицеридов в крови.
При назначении статинов возможно ухудшение функционального состояния печени, поэтому необходимо контролировать уровень трансаминаз в крови. Возможно также развитие миозитов.
Группа фибратов также достаточно многочисленна. Она включает клофибрат (атромид), фенофибрат (липантил), ципрофибрат (липанор), безафибрат (безамид) и другие соединения. Суточная доза препаратов колеблется в пределах 200 – 400 мг. Механизм действия фибратов сложен. Они стимулируют липопротеидлипазу, уменьшают синтез триглицеридов и увеличивают синтез антиатерогенных липопротеидов. При их применении отмечается преимущественное уменьшение уровня триглицеридов (на 20 – 50 %), количество холестерина снижается приблизительно на 10 – 50 %.
Применение липотропных препаратов должно быть постоянным, поскольку прекращение терапии быстро приводит к восстановлению исходных показателей липидов. При тяжелых гиперлипидемиях оправдано одновременное использование нескольких гиполипидемических препаратов с разным механизмом действия.
Помимо медикаментозной терапии, для коррекции нарушений липидного обмена достаточно широко используются плазмаферез и иммуносорбция. В редких случаях, особенно при сочетании с ожирением, прибегают к частичному илеошунтированию (операция Бухвальда), при гомозиготной гиперхолестеринемии используется трансплантация печени.
В настоящее время начаты исследования по возможности использования генно-инженерных методов коррекции нарушений липидного обмена у больных с наследственными дислипидемиями.
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
Определение. Ишемическая болезнь сердца (ИБС) – заболевание, обусловленное несоответствием между потребностями миокарда в кислороде и его поступлением из-за локального нарушения кровотока, наиболее часто вызванного коронарным атеросклерозом.
Распространенность. Ишемическая болезнь сердца – одно из наиболее распространенных заболеваний в экономически развитых странах. В 1994 г. в лечебных учреждениях России по поводу ишемической болезни сердца наблюдались 6 343 000 больных, причем 619 000 из них обратились за лечебной помощью впервые [Чазов Е. И., 1997].
Этиология. Поскольку наиболее частой причиной ишемической болезни сердца является атеросклероз коронарных артерий, то в основе ее развития лежат те же факторы риска. Наиболее существенные из них – дислипидемия, артериальная гипертензия, курение, сахарный диабет. Своеобразными факторами риска являются возраст и пол. У мужчин ишемическая болезнь встречается чаще, особенно у лиц молодого возраста.
Классификация. Ишемическая болезнь сердца включает в себя несколько заболеваний, существенно различающихся по клиническим проявлениям. В соответствии c рекомендациями комитета экспертов ВОЗ выделяют следующие варианты течения ишемической болезни сердца: стенокардию, инфаркт миокарда и хроническую ишемическую болезнь сердца, в которой выделяют бессимптомную (безболевую) ишемию миокарда и так называемую ишемическую кардиомиопатию. Вариант течения ишемической болезни сердца не является неизменным. У больных со стенокардией нередко развивается инфаркт миокарда, равно как и у пациентов, переносящих инфаркт миокарда, может исчезнуть предшествовавшая стенокардия.
Стенокардия (грудная жаба)
Определение. Стенокардия – это болевой синдром, обусловленный кратковременной локальной ишемией миокарда, который может возникать как при физической нагрузке, так и в покое.
Распространенность. Количество больных стенокардией колеблется в пределах 30 – 50 тыс. на 1 млн взрослого населения. Средняя годовая первичная заболеваемость у мужчин в возрасте 40 – 59 лет в различных странах колеблется в пределах 0,2 – 1,2 %. Женщины заболевают в 2 раза реже, чем мужчины. Эти различия исчезают среди лиц старше 75 лет.
Патогенез. У абсолютного большинства больных (85 – 90 %) стенокардия возникает на фоне атеросклероза коронарных артерий сердца.
В клинике принято различать некоторые особенности патогенеза. У большинства больных со стенокардией напряжения болевые ощущения возникают при достаточно постоянном уровне физической нагрузки (мощности нагрузки). В основе стенокардии напряжения лежит постоянное сужение коронарной артерии (фиксированная коронарная обструкция). Несмотря на наличие сужения, коронарные артерии обеспечивают адекватную перфузию миокарда в покое, и проявления ишемии возникают лишь при физической нагрузке. Это связано с возрастанием работы сердца при физической нагрузке и неспособностью атеросклеротически измененного участка коронарной артерии к адекватной вазодилатации.
Более сложным является патогенез стенокардии покоя. Прежде всего стенокардия покоя может возникать у больных лишь в период эмоционального напряжения (так называемая эмоциогенная стенокардия). В ее основе лежит увеличение работы сердца из-за повышения артериального давления, увеличения числа сокращений сердца и неблагоприятного влияния катехоламинов на метаболизм миокарда. В то же время из-за наличия фиксированной коронарной обструкции перфузия участка миокарда, кровоснабжаемого измененной артерией, существенно не возрастает. Однако у большинства больных со стенокардией покоя болевые ощущения возникают вне связи с эмоциональным напряжением, чаще в ночное время. Стенокардия покоя вне эмоционального напряжения возникает при различных гемодинамических ситуациях. У части больных развитию ишемических изменений предшествует резкое снижение артериального давления с одновременным уменьшением числа сокращений сердца. В этих случаях при наличии фиксированной коронарной обструкции уменьшение коронарной перфузии будет максимально выражено в зоне миокарда, кровоснабжаемой измененной коронарной артерией. Но у большинства больных стенокардия покоя возникает при отсутствии изменений работы сердца. В основе ишемии в этих случаях лежит временное ухудшение локального коронарного кровотока – так называемая динамическая обструкция. Наиболее частой причиной динамической коронарной обструкции является локальный спазм коронарной артерии в месте локализации атеросклеротической бляшки. Степень сужения может быть самой различной – от полного прекращения кровотока в месте сужения до минимальных изменений просвета коронарной артерии. В редких случаях спазм коронарной артерии не ограничивается местом локализации атеросклеротической бляшки, а вовлекает ту или иную крупную ветвь коронарной артерии.
У одного и того же больного одновременно могут возникать приступы стенокардии, обусловленные как фиксированной, так и динамической коронарной обструкцией.
Наконец, существует еще одна форма стенокардии, патогенез которой до настоящего времени не выяснен – так называемый синдром-Х. Его особенностью является возникновение типичных ангинозных приступов у больных с интактными по данным коронарографии коронарными артериями. Предполагается, что возникновение стенокардии у этих больных обусловлено нарушениями кровообращения на уровне микроциркуляторного русла. Данный вариант стенокардии чаще отмечается у женщин.
При нестабильной стенокардии в основе дестабилизации течения ишемической болезни сердца нередко лежит надрыв интимы, покрывающей бляшку. В этих условиях в месте надрыва нередко формируются рыхлые, быстро лизирующиеся тромбы. Быстрое восстановление кровотока способствует сохранению жизнеспособности миокарда ишемизированной зоны.
Морфология. Стенокардия не сопровождается развитием некробиотических изменений кардиомиоцитов. Однако даже кратковременная ишемия миокарда резко активизирует процессы естественной гибели кардиомиоцитов (апоптоз). При стенокардии стабильного течения атеросклеротические бляшки не изменены, при нестабильном течении нередко отмечаются надрывы «покрышки» бляшек и кровоизлияния в бляшки.
Классификация. Стенокардия подразделяется по особенностям течения (на стабильную и нестабильную), по ситуации, при которой она возникает (напряжения и покоя).
Стенокардия напряжения, всвою очередь, подразделяется на 4 функциональных класса в соответствии с интенсивностью нагрузки, при которой возникают боли (табл. 1.9). Отдельно выделяется вазоспастическая стенокардия Принцметала.
Таблица 1.9
Классификация стенокардии напряжения стабильного течения

Выделение нестабильной стенокардии обосновано ее неблагоприятным прогнозом – высоким риском развития инфаркта миокарда или внезапной смерти. В эту группу относят:
1) больных со впервые возникшей (прогрессирующей и непрогрессирующей) стенокардией (в течение 4 недель от момента возникновения первого приступа болей);
2) пациентов с ухудшением течения заболевания на фоне предшествовавшей стенокардии стабильного течения;
3) лиц, у которых стенокардия сохраняется или возникает в первые дни после инфаркта миокарда.
Кроме того, к нестабильной стенокардии относят и так называемый промежуточный коронарный синдром.
Клиническая картина. Стенокардия проявляется болевыми ощущениями, которые могут возникать как в покое, так и при физической нагрузке. Классическая картина стенокардии была описана более 100 лет назад Геберденом и Потэном. Типичны острые сжимающие боли, реже – чувство тяжести за грудиной с иррадиацией в шею, нижнюю челюсть, левую руку, ключицу, лопатку. Иногда боли иррадиируют в эпигастральную область, в зубы, вправо. Некоторые больные ощущают боли лишь в местах иррадиации. При стенокардии напряжения боли проходят или существенно уменьшаются после прекращения физической нагрузки. У ряда больных стенокардия сопровождается ощущением головокружений, слабости, одышки, нарушениями ритма. Продолжительность болей обычно не превышает 10 – 15 мин. Характерно четкое уменьшение или полное прекращение болей в ближайшие сроки (1 – 3 мин.) после приема нитроглицерина.
При стенокардии нестабильного течения типично увеличение количества и продолжительности болевых эпизодов в течение суток, уменьшение эффективности нитроглицерина и других антиангинальных средств.
К нестабильной стенокардии относится и промежуточный коронарный синдром (очаговая дистрофия миокарда, острая коронарная недостаточность). Это проявление ишемической болезни сердца занимает промежуточное положение между инфарктом миокарда и стенокардией. Под промежуточным коронарным синдромом понимают болевой синдром, обусловленный ишемией миокарда, продолжающийся около 30 мин. и сопровождающийся изменениями ЭКГ (депрессия или подъем сегмента ST), которые исчезают в течение суток после болевого приступа. У многих больных из-за появления дистрофических изменений кардиомиоцитов в зоне ишемии возможно повышение в крови активности ферментов и миоглобина, не превышающее 50 % по отношению к верхней границе нормы.
В его развитии могут иметь значение как вазоспазм, так и временное прекращение кровотока из-за своеобразных микроэмболий циркулирующими в крови тромбоцитарными агрегатами. У части больных при ангиоскопии выявляются свежие тромбы, которые достаточно быстро спонтанно лизируются. Значительно реже возникновение острой коронарной недостаточности может быть связано с резким повышением потребности миокарда в кислороде при повышении работы сердца (гипертонический криз, пароксизмы тахисистолических нарушений ритма, физическое напряжение и др.) у больного с коронарным атеросклерозом.
Безболевая ишемия миокарда. Более чем у половины больных со стенокардией при суточном мониторировании ЭКГ выявляются признаки ишемии миокарда, протекающей без болей. При этом у многих больных количество эпизодов безболевой ишемии превышает число болевых эпизодов. С наибольшим постоянством безболевые эпизоды регистрируются у больных ишемической болезнью сердца с сопутствующим сахарным диабетом или же кардиосклерозом. У некоторых больных ишемическая болезнь сердца вообще протекает без болевых ощущений. Истинная распространенность абсолютно безболевой ишемии неизвестна, поскольку она обычно выявляется при суточном ЭКГ-мониторировании или же проведении нагрузочных проб у лиц с факторами риска ишемической болезни сердца.
Далеко не всегда безболевая ишемия миокарда протекает бессимптомно. Она может проявляться пароксизмами слабости, головокружений, одышки, синкопальными состояниями, аритмиями, а при безболевой форме инфаркта миокарда – всеми свойственными ему проявлениями.
Причины отсутствия болей при наличии ишемических изменений на ЭКГ не ясны. Их связывают с повышением порога болевой чувствительности. При одновременном наличии у больного болевых и безболевых эпизодов ишемии последним свойственна меньшая выраженность и продолжительность изменений положения сегмента ST (депрессии).
Лабораторная и инструментальная диагностика. Приступы стенокардии не сопровождаются изменениями состава крови.
Электрокардиография. ЭКГ, снятая вне болей, не выявляет специфических изменений. Более того, у 60 – 70 % с недавно возникшей стенокардией ЭКГ оказывается нормальной. Значительно более информативной является ЭКГ, снятая во время приступа. У 60 – 80 % больных выявляются типичные ишемические изменения – горизонтальное или косонисходящее смещение сегмента ST вниз (депрессия более 1 мм) с одновременными изменениями зубца Т, реже – подъем (элевация) ST. Резкий подъем ST (инфарктоподобная кривая) характерен для стенокардии Принцметала (рис. 1.4). У больных с промежуточным коронарным синдромом на ЭКГ, снятых во время болей, обычно регистрируются типичные ишемические изменения, полностью исчезающие через сутки.
Возможности выявления преходящих ишемических изменений миокарда значительно расширились в последние годы в связи в широким использованием длительного амбулаторного мониторирования ЭКГ. При суточном мониторировании ЭКГ регистрируются как болевые, так и безболевые эпизоды ишемии, что позволяет оценить суточную ишемическую нагрузку на миокард.
Обязательным исследованием у больных со стабильной стенокардией или же подозрением на нее, или же – на наличие безболевой ишемии миокарда является регистрация ЭКГ при дозированной физической нагрузке (велоэргометр, тредмил). При стенокардии напряжения и безболевой ишемии, обусловленной увеличением работы сердца, в момент нагрузки и/или в первые минуты после ее завершения выявляются ишемические изменения у 60 – 80 % пациентов (рис. 1.5). Пробы с физической нагрузкой позволяют не только выявить ишемию, но оценить ее выраженность (по степени изменений положения ST), толерантность к нагрузке (порог ишемии), контролировать эффективность антиишемической терапии. У больных с динамической коронарной обструкцией пробы с физической нагрузкой нередко дают отрицательные результаты.
Определенное место в диагностике занимают медикаментозные пробы (курантил, эргометрин). Введение эргометрина провоцирует спазм коронарной артерии. Из-за большого количества осложнений пробы с эргометрином должны проводиться в условиях стационара.
У больных с нестабильным течением стенокардии все нагрузочные пробы могут выполняться лишь после стабилизации состояния больного.
Поскольку при выполнении любой пробы возможно ухудшение состояния больного, вплоть до фибрилляции сердца, исследования должны осуществляться с соблюдением всех противопоказаний и при возможности оказания в случае необходимости всех видов неотложной помощи.
Эхокардиография. У больных стенокардией эхокардиографическое исследование нередко выявляет зоны с нарушенной сократимостью миокарда. При исследовании в момент болевого приступа, как правило, выявляется зона преходящей дискинезии с уменьшением фракции изгнания. Аналогичные изменения нередко наблюдаются в условиях пробы с физической нагрузкой или же при введении симпатомиметиков (стресс-эхокардиография). Стресс-эхокардиография выявляет и зоны несокращающегося, но жизнеспособного миокарда (гибернация миокарда).
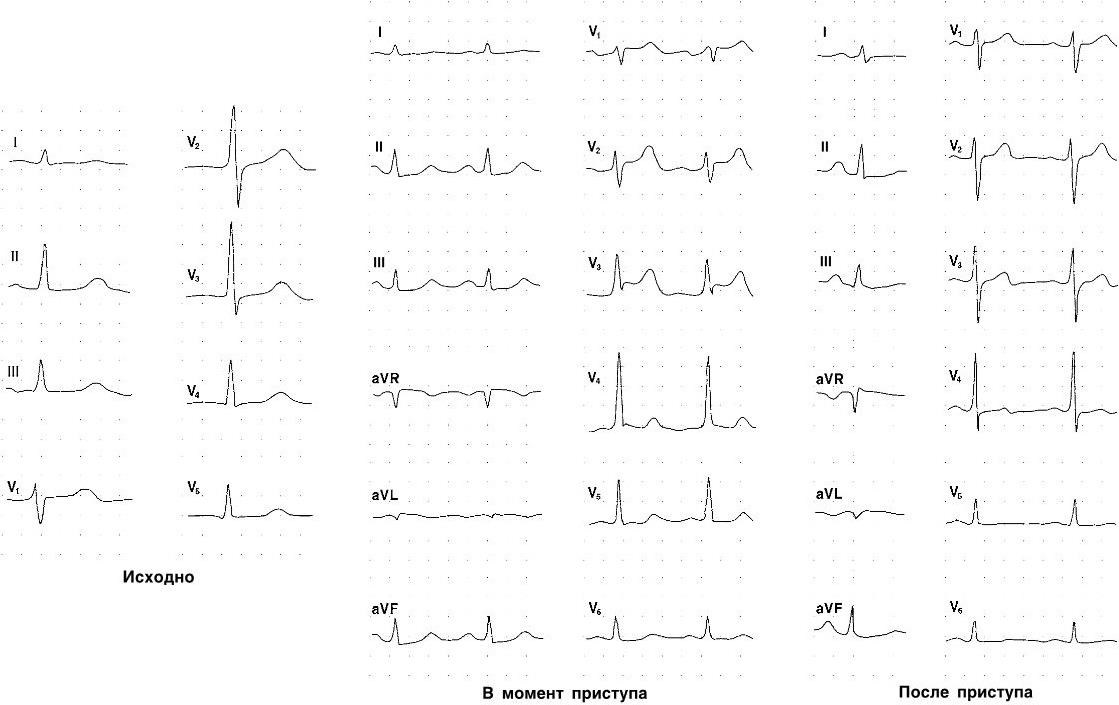
Рис. 1.4. Динамика ЭКГ-изменений у больного 39 лет со спонтанной стенокардией.
Исходная ЭКГ не изменена. На ЭКГ, снятой в момент болевого приступа, выявляется элевация сегмента ST в отведениях V1 – 3. На ЭКГ, снятой через 30 мин. после окончания приступа, сегмент ST возвратился к изолинии, выявляются лишь незначительно измененные зубцы Т в V3 – 6

Рис. 1.5. Динамика ЭКГ-изменений у больного со стенокардией напряжения при проведении пробы с физической нагрузкой.
Исходная ЭКГ нормальная. На ЭКГ, снятой на I ступени нагрузки (50 Вт), выявляется четкое смещение вниз сегмента ST, сохраняющееся и на 1-й минуте восстановительного периода и менее выраженное на 5-й минуте
Радионуклидные методы. Сцинтиграфия с изотопом таллия или технеция выявляет зоны гипоперфузии, позитронно-эмиссионная томография с использованием изотопов глюкозы и жирных кислот позволяет выявить локальные нарушения метаболизма миокарда.
Коронарная ангиография. Она используется для оценки морфологических изменений коронарного русла, что имеет существенное значение в выборе метода лечения (ангиопластика, стентирование, шунтирование).
Диагноз. В диагнозе отражается характер стенокардии (покоя, напряжения), при стенокардии напряжения – ее класс. Термины «стабильная», «нестабильная» не выносятся в диагноз. Однако при нестабильной стенокардии в диагнозе обязательно должна быть отражена ее форма.
Примеры формулировки диагноза:
1. Ишемическая болезнь сердца. Стенокардия напряжения III ф. к. по NYHA.
2. Ишемическая болезнь сердца. Стенокардия Принцметала.
3. Ишемическая болезнь сердца. Впервые возникшая прогрессирующая стенокардия.
Дифференциальный диагноз. Основой диагноза является наличие у больного типичных болевых ощущений с четким эффектом нитроглицерина. Диагноз подтверждается результатами ЭКГ-исследования.
Дифференциальный диагноз проводится со многими заболеваниями, проявляющимися болевыми ощущениями в грудной клетке (перикардит, радикулит, эзофагит, спазм пищевода, плеврит) или в эпигастральной области (диафрагмальная грыжа, язва желудка). Поэтому даже при малейших диагностических сомнениях необходимо исследование больного для выявления причины болей.
Течение. Стенокардии свойственно волнообразное течение с периодами дестабилизации.
Прогноз и исходы. Прогноз больных стенокардией вариабелен. Он относительно благоприятен у лиц со стенокардией стабильного течения. Тем не менее ежегодная смертность среди больных этой группы составляет 2 – 3 %, еще у 2 – 3 % пациентов развивается нефатальный инфаркт миокарда. Прогноз резко ухудшается при дестабилизации течения. У 30 % больных при дестабилизации и в течение первого года после нее отмечаются инфаркты миокарда или внезапная смерть. Особенно неблагоприятен прогноз больных со стенокардией, обусловленной стенозом основного ствола левой коронарной артерии, а также стенокардией Принцметала. Больной может погибнуть во время очередного приступа от фибрилляции сердца, блокады или же асистолии. Прогноз больных с безболевой ишемией миокарда лучше, чем пациентов со стенокардией. Однако и у них возможно развитие таких неблагоприятных исходов, как инфаркт миокарда или внезапная смерть.
Лечение. Целью терапии является уменьшение частоты и интенсивности приступов, повышение толерантности к физическим нагрузкам, снижение риска развития инфаркта миокарда, улучшение качества и увеличение продолжительности жизни.
Обязательным условием терапии является устранение факторов риска (прекращение курения, нормализация массы тела и артериального давления, коррекция дислипидемии, компенсация сахарного диабета) в сочетании с физическими тренировками. Больные со стабильным течением стенокардии лечатся амбулаторно. Показанием к госпитализации является необходимость решения вопроса о возможности оперативного вмешательства, а также дестабилизации течения стенокардии (нестабильная стенокардия) – из-за высокого риска развития инфаркта миокарда и внезапной смерти.
Основными медикаментами являются антиангинальные препараты – нитраты, β-адреноблокаторы, антагонисты кальция.
Нитраты. Для купирования болевых приступов используется нитроглицерин (таблетки под язык, капсулы, аэрозоль). Он может назначаться и для профилактики стенокардии напряжения за несколько минут до физической нагрузки.
Из соединений пролонгированного действия применяются препараты депо-нитроглицерина (сустак, нитронг и др.), однако их антиангинальное действие непродолжительно. Существуют трансдермальные (пластыри, мази) и буккальные (для аппликаций на слизистую оболочку ротовой полости) формы нитроглицерина. Но наиболее широко для постоянной терапии применяются динитраты (изособида динитрат-нитросорбид около 60 – 80 мг в сутки) и мононитраты (изосорбид-5-мононитрат – в дозе около 40 – 60 мг в сутки). Продолжительность действия динитратов – около 6 – 8 часов, мононитратов – 6 – 12 и более часов (в зависимости от дозы).
Механизм действия нитратов обусловлен, преимущественно, вазодилатацией с уменьшением венозного возврата крови к сердцу и снижением артериального давления, что уменьшает работу сердца. Кроме того, нитраты расширяют коронарные артерии.
У многих больных достаточно быстро развивается толерантность к действию нитратов. Для ее предупреждения и преодоления рекомендуется прерывистое применение препаратов с одним интервалом около 12 часов в сутки. По механизму действия к нитратам близок молсидомин (по 2 – 4 мг 2 – 3 раза в сутки). При его использовании реже развивается резистентность.
β-Адреноблокаторы. Применяют как селективные (атенолол, корданум, метопролол, бисопролол), так и неселективные (надолол, анаприлин) препараты, лишенные внутренней симпатомиметической активности в индивидуально подобранных дозах. Противопоказанием к их назначению являются брадикардия, нарушения проводимости, инсулинзависимый сахарный диабет, бронхиальная астма, обострение язвенной болезни и др. Положительное действие β-адреноблокаторов обусловлено уменьшением работы сердца из-за снижения числа сокращений, артериального давления и сократительной активности миокарда.
Блокаторы медленных кальциевых каналов. Используются все препараты этой группы. Учитывая способность дигидропиридинов короткого действия повышать активность симпатической нервной системы, в настоящее время, преимущественно, применяются пролонгированные формы нифедипина (коринфар ретард, осмо-адалат и др.), дигидропиридины длительного действия (амлодипин 5 – 10 мг в сутки, исрадипин 5 – 10 мг в сутки), верапамил (изоптин около 240 мг в сутки), дилтиазем (около 180 мг в сутки). Противопоказанием к назначению верапамила и дилтиазема являются брадикардия и нарушения проводимости.
Механизм антиангинального действия связан с вазодилатацией, в том числе коронарных артерий, в также с уменьшением работы сердца из-за снижения концентрации кальция в цитоплазме кардиомиоцитов и уменьшения артериального давления.
Из других препаратов достаточно широко используются аспирин (около 100 мг в сутки) для профилактики инфаркта миокарда и триметазидин. Триметазидин назначается в дозе 20 мг 3 раза в сутки. Механизм его антиангинального действия связан с улучшением метаболизма кардиомиоцитов (увеличение утилизации глюкозы вместо свободных жирных кислот).
Отсутствие эффекта от антиагнинальной терапии, наличие стенокардии высоких функциональных классов (III – IV), подозрение на стеноз основного ствола левой коронарной артерии – показания к коронарографии с определением дальнейшей тактики (ангиопластика, аортокоронарное шунтирование).
При лечении больных нестабильной стенокардией назначаются те же препараты, что и больным со стабильной стенокардией. Кроме того, необходимо ограничение физической активности, назначение антикоагулянтов прямого действия нефракционированного гепарина или низкомолекулярных гепаринов (см. Инфаркт миокарда), при наличии частых эпизодов ишемии – длительное (до 48 часов) – внутривенное капельное введение нитратов (нитроглицерин, изокет) под контролем уровня артериального давления. Отсутствие стабилизации состояния больного в течение 2 – 4 суток – показание к коронарографии с последующей ангиопластикой или аортокоронарным шунтированием.
Врачебная тактика при промежуточном коронарном синдроме не отличается от таковой при нестабильной стенокардии, а при безболевой ишемии – при стенокардии стабильного течения.
Инфаркт миокарда
Определение. Инфаркт миокарда – это форма ишемической болезни сердца, в основе которой лежит развитие некроза значительного участка миокарда в результате остро возникших нарушений (обычно, полного прекращения) кровотока в одной из крупных коронарных артерий.
Распространенность. В нашей стране частота инфаркта миокарда в различных регионах колеблется от 2 до 5 на 1000 мужчин в год в возрасте от 25 до 64 лет. У женщин в доменопаузальном периоде инфаркт миокарда встречается в 4 раза реже, чем у мужчин. С наступлением менопаузы частота инфаркта возрастает, но не достигает таковой у мужчин. В последние годы в России отмечается рост заболеваемости среди лиц молодого возраста [Чазов Е. И., 1997].
Этиология. Поскольку развитие инфаркта миокарда связано с дестабилизацией течения атеросклероза, то все факторы риска атеросклероза могут рассматриваться и как факторы риска развития инфаркта миокарда.
Патогенез. Обычно инфаркт миокарда возникает в результате тромбоза коронарной артерии (90 – 95 % случаев), который чаще развивается в области измененной атеросклеротической бляшки (разрыв интимы, кровоизлияния). Возникновению локального тромбоза способствуют все факторы, повышающие наклонность к тромбообразованию. К их числу относятся изменения функционального состояния эндотелия или же деэндотелизация участка коронарной артерии, вазоспазм, изменения функциональной активности тромбоцитов с повышением их наклонности к тромбообразованию и освобождению биологически активных веществ, усиливающих коагуляцию и провоцирующих вазоспазм, повышение вязкости крови. Значительно реже инфаркт миокарда развивается при длительном вазоспазме. Исключительно редко причиной инфаркта миокарда может быть остро возникшее повышение потребности миокарда в кислороде при отсутствии адекватного увеличения коронарного кровотока из-за коронарного атеросклероза. Наконец, возможно развитие инфаркта миокарда и при отсутствии коронарного атеросклероза (воспалительные изменения коронарных артерий, их эмболии, чаще всего при инфекционном эндокардите). Но в этих случаях инфаркт миокарда является осложнением основного патологического процесса и не может рассматриваться как проявление ишемической болезни сердца.
Морфология. Морфологически инфаркт миокарда проявляется наличием очага некроза участка миокарда, кровоснабжаемого затромбированной ветвью коронарной артерии. Вокруг зоны некроза обычно выявляется так называемая периинфарктная зона, в которой наряду с некротизированными кардиомиоцитами определяются клетки с проявлениями дистрофии, а также интактные кардиомиоциты. Уже через несколько часов в зоне некроза появляются лейкоциты, и начинается формирование соединительной ткани. При типичном течении рассасывание некротических масс завершается через 7 – 14 дней, окончательное формирование рубца – через несколько месяцев.
Классификация. В основе классификаций инфаркта миокарда лежат величина некроза и его локализация. В нашей стране еще можно встретить разделение на субэпикардиальный, интрамуральный, субэндокардиальный и трансмуральный инфаркт, однако общепринятым является разделение на две формы инфаркта миокарда – с наличием зубца Q (Q-инфаркт миокарда) и без него (не Q-инфаркт миокарда).
Клиническая картина. Прижизненно по клиническим данным инфаркт миокарда впервые был диагностирован В. П. Образцовым и Н. Д. Стражеско в 1910 г.
В течении инфаркта миокарда различают 3 периода: острейший (продолжительностью до 3 часов), острый (до 10 дней) и подострый (до 4 – 8 недель). Некоторые авторы выделяют прединфарктный (диагностируется ретроспективно) и постинфарктный (до 6 месяцев) периоды.
Острейший период охватывает период времени от начала заболевания до начала формирования очага некроза. Клинические проявления определяются острым развитием ишемии значительного участка миокарда. Основным в клинике является болевой синдром (представлен у 80 – 95 % больных). Интенсивность болей широко варьирует, однако у большинства больных отмечаются сильные боли в прекардиальной области с широкой иррадиацией, реже боли локализованы в эпигастральной области (чаще – при инфаркте задней стенки). Боли, как правило, не купируются нитроглицерином и продолжаются более 30 минут. У 10 – 15 % больных инфаркт миокарда протекает без болей. У лиц пожилого возраста с предсуществовавшим кардиосклерозом основным проявлением инфаркта может быть острая левожелудочковая сердечная недостаточность. Инфаркт миокарда может проявляться резчайшей слабостью, синкопальным состоянием. Но приблизительно у 5 – 10 % пациентов острейший период может не сопровождаться субъективными нарушениями.
Практически у всех больных отмечаются разнообразные нарушения ритма, вплоть до фибрилляции желудочков, реже – нарушения проводимости (чаще – при задней локализации инфаркта). При обширном инфаркте возможно развитие кардиогенного шока и/или отека легких.
Физикальное исследование выявляет изменения числа сокращений сердца (тахикардия, брадикардия), глухость тонов, наличие патологических тонов (III, IV), аритмии, проявления застоя в малом круге кровообращения. На высоте болей возможно повышение артериального давления с последующим его снижением. При обширном инфаркте миокарда обычно отмечается гипотония.
Острый период.Вэтот период происходит резорбция очага некроза, и начинает формироваться рубец. Болевой синдром обычно отсутствует. В клинической картине доминируют проявления, обусловленные рассасыванием некротизированных масс (лихорадка). Наиболее частыми осложнениями этого периода являются аритмии, блокады, сердечная недостаточность, острая аневризма. Возможно формирование асептического перикардита и пристеночного эндокардита. У отдельных больных отмечается отрыв папиллярной мышцы, разрыв межжелудочковой перегородки. Одной из частых причин смерти в этот период является разрыв сердца.
Подострый период.Вподостром периоде самочувствие больных, как правило, остается удовлетворительным. Значительно уменьшается риск развития осложнений. Наиболее существенными из них являются формирование хронической аневризмы и развитие хронической сердечной недостаточности. Одним из редких осложнений этого периода является так называемый постинфарктный синдром (синдром Дреслера). Развитие синдрома связано с иммунными нарушениями в ответ на инфаркт миокарда. Синдром Дреслера проявляется перикардитом, реже – плевритом, с соответствующими клинико-лабораторными изменениями. У многих больных при этом выявляется эозинофилия.
Лабораторная и инструментальная диагностика. Развитие инфаркта миокарда сопровождается типичными лабораторными изменениями, обусловленными наличием воспаления и поступлением в кровь энзимов и специфических белков из очага некроза (табл. 1.10).
Таблица 1.10
Наиболее существенные гематологические и биохимические изменения при инфаркте миокарда

Среди различных маркеров некроза миокарда максимальной специфичностью и чувствительностью (100 %) обладает тропонин Т. Характерно также увеличение содержания фибриногена, С-реактивного белка, α2– и γ – глобулинов.
Электрокардиография наряду с биохимическими исследованиями относится к важнейшим диагностическим методам. Она позволяет не только констатировать наличие инфаркта, но определить его локализацию, распространенность. Типичными ранними ЭКГ-изменениями являются повышение сегмента ST с наличием гигантских зубцов Т, уменьшение вольтажа зубца R и появление патологического зубца Q (рис. 1.6). Нередко зубцы R и Т сливаются (монофазная кривая). Обычно уже к концу первых суток выявляется динамика обратного развития ЭКГ-изменений (уменьшение степени повышения ST, появление постепенно увеличивающихся отрицательных зубцов Т). У многих больных изменения на ЭКГ (наличие зубца Q или QS) остаются на многие годы.
При отсутствии зубца Q (QS) изменения ограничиваются конечной частью желудочкового комплекса: повышение ST или его снижение (депрессия). Депрессия ST характерна для субэндокардиальных изменений. При инфаркте без Q иногда выявляются лишь изменения зубца Т с быстрой (в течение нескольких дней) обратной динамикой.
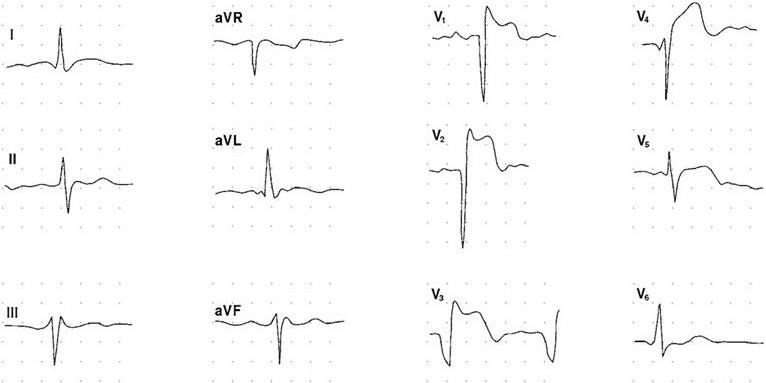
Рис. 1.6. ЭКГ-изменения у больного в острый период переднеперегородочного инфаркта миокарда.
Максимум изменений выявляется в отведениях V1 – 4: наличие зубца Q в V1 – 3, резкий подъем сегмента ST в V1 – 4
Топическая локализация инфаркта основывается на констатации максимальных изменений в определенных ЭКГ-изменениях (табл. 1.11).
Таблица 1.11
Топическая ЭКГ-диагностика инфаркта миокарда

При наличии нарушений ритма и проводимости на ЭКГ выявляются соответствующие изменения.
Трактовка ЭКГ-изменений затруднена у больных с предшествовавшими рубцовыми изменениями, при блокаде левой ножки и у лиц, имеющих кардиостимулятор (желудочковая стимуляция).
Эхокардиография. У больных инфарктом миокарда выявляется зона нарушений сократимости (а-, гипо- или дискинезия), у многих больных – уменьшение фракции изгнания. У лиц после эффективного тромболизиса нередко наблюдается существенное расширение зоны дискинезии, обусловленное временной утратой сократимости кардиомиоцитов (станнирование миокарда). Радионуклидные методы. Использование сцинтиграфии с меченными изотопами технеция и таллия позволяет визуализировать очаг некроза.
Диагноз основывается на анализе данных клинических, лабораторных и инструментальных исследований. В диагнозе отражается локализация инфаркта, его распространенность, осложнения.
Примеры формулировки диагноза:
1. Ишемическая болезнь сердца. Переднеперегородочный инфаркт миокарда 20.09.98. Фибрилляция сердца 21.09.98.
2. Ишемическая болезнь сердца. Задненижний инфаркт миокарда 10.10.98. Полная преходящая атриовентрикулярная блокада с 10.10.98. Временная кардиостимуляция (с 10.10.98 по 15.10.98). Хроническая сердечная недостаточность III ф. к. по NYHA.
Дифференциальный диагноз. При наличии болевого синдрома трудности возникают при других состояниях, протекающих с сильными болями в прекардиальной области.
Эмболия легочной артерии. Боли обычно сопровождаются резкой одышкой, снижением артериального давления, возможна кратковременная потеря сознания, в отдаленные сроки – кровохарканье. На ЭКГ нередко выявляются глубокие S1 и зубец QIII. В V1 – 3 возможно повышение ST, переходящее в отрицательный зубец Т. При крупных эмболиях отмечается смещение переходной зоны влево и пульмональные Р. Диагноз становится более очевидным при наличии тромбофлебита или других источников эмболии. Уточнение диагноза возможно при рентгенологическом, радионуклидном (легкие, сердце) исследовании и компьютерной томографии.
Острый перикардит характеризуется наличием лихорадки и воспалительных изменений крови уже во время появления болевого синдрома.
Боли обычно связаны с положением тела. На ЭКГ – подъем ST во многих отведениях без характерного для инфаркта миокарда дискордантного смещения ST. Типична очень быстрая динамика ЭКГ изменений с появлением отрицательного зубца Т. Диагноз уточняется при эхокардиографическом исследовании.
Расслаивающая аневризма аорты. Чаще возникает у больных с высокой артериальной гипертензией или с синдромом Марфана. Боли обычно иррадиируют в спину, сопровождаются жаждой, нередко уже в ближайшие часы появляются диастолический шум над аортой (недостаточность аортального клапана) и анемия. На ЭКГ отсутствуют специфические изменения. При повторном рентгенологическом исследовании может наблюдаться расширение тени аорты. Диагноз уточняется при компьютерной томографии и ангиографии.
Дифференциальный диагноз не ограничивается вышеперечисленными заболеваниями. Все заболевания, проявляющиеся болевым синдромом в прекардиальной области, могут быть причиной диагностических ошибок. При локализации болей в эпигастральной области дифференциальный диагноз проводят с перфорацией язвы, острым холециститом, панкреатитом, кишечной непроходимостью.
Течение. Инфаркт миокарда характеризуется высоким риском развития осложнений, некоторые из которых несовместимы с жизнью. Течение непроникающего инфаркта миокарда, как правило, благоприятное.
Прогноз и исходы. Прогноз больного и сегодня остается серьезным. Не менее 25 % больных погибают внезапно, до прибытия врача. Госпитальная летальность колеблется в пределах 7 – 15 %. В течение первого года после выписки из стационара умирают еще 5 % пациентов. Наиболее неблагоприятен прогноз больных с повторным инфарктом миокарда. Причиной смерти являются аритмии, кардиогенный шок, разрыв миокарда, в отдаленном периоде – хроническая сердечная недостаточность. Ближайший прогноз больных с непроникающим инфарктом миокарда существенно лучше, чем с проникающим. Однако почти у трети из них в течение последующего года отмечаются неблагоприятные исходы (дестабилизация течения стенокардии, инфаркт миокарда, внезапная смерть).
Лечение. Целью терапии является сохранение максимального количества жизнеспособного миокарда (ограничение очага некроза), профилактика и терапия осложнений.
Обязательна госпитализация в отделения (палаты) интенсивной терапии. При отсутствии осложнений длительность пребывания в отделении интенсивной терапии составляет 2 – 3 суток. В эти сроки больной соблюдает постельный режим. Постоянно мониторируется ЭКГ и при возможности – другие гемодинамические параметры.
Основная задача врача в острейший период – снятие болевого синдрома. С этой целью внутривенно вводятся наркотические анальгетики (морфин, промедол), проводится нейролептаналгезия (одновременное введение дроперидола – 1 – 2 мл 0,25 % раствора и фентанила 1 – 2 мл 0,005 % раствора). Эти препараты используются и на догоспитальном этапе.
При госпитализации в ранние сроки (до 8 часов) обязательной является тромболитическая терапия и антикоагулянтная терапия. Для тромболизиса используются стрептокиназа (стрептодеказа, целиаза), урокиназа, проурокиназа, тканевой активатор плазминогена. В России наиболее часто применяется стрептокиназа внутривенно. Первая доза (200 000 – 250 000 МЕ) вводится струйно для нейтрализации циркулирующих антител к стрептокиназе, после чего переходят на медленное введение в течение 1 – 2 ч. Суммарная доза не превышает 1 000 000 – 1 500 000 МЕ. Стрептокиназа обеспечивает восстановление коронарного кровотока у 50 – 60 % пациентов, урокиназа и тканевой активатор плазминогена – в 60 – 70 %.
Абсолютные противопоказания для тромболитической терапии: обширная травма или хирургические вмешательства в течение 2 предшествовавших месяцев, инсульты – в течение 6 месяцев, наличие высокой артериальной гипертензии, язва желудка или 12-перстной кишки, кровотечения или геморрагический диатез при госпитализации, дополнительно для стрептокиназы – аллергические реакции, анафилаксия.
Одновременно со стрептокиназой вводится внутривенно гепарин (однократно – 10 000 ед., затем около 1000 ед. капельно в час). В последующие 7 – 10 дней гепарин (или низкомолекулярные гепарины) вводят подкожно (доза гепарина не превышает 10 000 ед. 2 раза в день, под контролем свертываемости крови).
Обязательным компонентом терапии являются нитраты (при отсутствии гипотонии). Они могут назначаться как внутрь в обычных терапевтических дозах, так и вводиться длительно капельно внутривенно (под контролем артериального давления). Нитраты уменьшают работу сердца, снимают коронароспазм, увеличивают коронарный кровоток, особенно – субэндокардиальный.
При терапии больных широко используются β-адреноблокаторы, не обладающие внутренней симпатомиметической активностью, в обычных терапевтических дозах. Их использование существенно улучшает ближайший и отдаленный прогноз (снижение летальности на 20 – 25 %), преимущественно, из-за антиаритмического и антиишемического действия. Основные противопоказания – брадикардия, гипотония, нарушения проводимости, бронхиальная астма, выраженная сердечная недостаточность.
В настоящее время уже с первого дня госпитализации назначаются дезагреганты, преимущественно, аспирин в дозе 100 – 125 мг в сутки при отсутствии противопоказаний. Достаточно широко в комплексной терапии используются ингибиторы ангиотензинпревращающего фермента. Показания к их назначению – сердечная недостаточность или же систолическая дисфункция миокарда (фракция изгнания < 45 %). Вполне допустимо применение кальциевых антагонистов, предпочтительнее – дигидропиридины длительного действия (амлодипин, фелодипин) или же медленно всасывающиеся формы нифедипина (коринфар-ретард, адалат SR, осмо-адалат), верапамил и дилтиазем с учетом известных противопоказаний.
Присоединение осложнений является показанием для их терапии. При фибрилляции желудочков – дефибрилляция, при резкой брадикардии при нарушении проводимости – атропин внутривенно и временная кардиостимуляция, при жизнеугрожающих аритмиях – антиаритмические препараты (лидокаин, амиодарон, соталол, β-адреноблокаторы). При наличии истинного кардиогенного шока используются адреностимуляторы (допамин, добутамин капельно внутривенно) в сочетании с глюкокортикоидами (преднизолон, гидрокортизон внутривенно), а также контрпульсация. У больных с острой сердечной недостаточностью препаратами выбора являются петлевые диуретики внутривенно (фуросемид до 100 и более мг), нитраты внутривенно (нитроглицерин, динитраты, нитропруссид натрия), ингаляция кислорода. Нежелательно применение сердечных гликозидов.
Лечебную физкультуру начинают при отсутствии болей и осложнений уже на второй день после госпитализации. В нашей стране используются режимы 3 – 4-недельной стационарной реабилитации.
В большинстве западных стран длительность стационарного лечения не превышает 7 суток при неосложненном заболевании, широко используются ангиопластика, стентирование, а при наличии специальных показаний – аортокоронарное шунтирование. К сожалению, в условиях современной экономической ситуации в России эти методы недоступны абсолютному большинству больных.
ИНФЕКЦИОННЫЙ ЭНДОКАРДИТ
Определение. Инфекционный эндокардит – заболевание, клинические проявления при котором обусловлены локализацией инфекционного агента на клапанных структурах сердца, пристеночном эндокарде или эндотелии прилежащих к сердцу крупных сосудов.
Распространенность. Истинная распространенность инфекционного эндокардита неизвестна. По данным различных авторов, она колеблется в пределах 0,16 – 1,0 на тысячу госпитализированных больных. В последние годы во всех странах отмечается значительное увеличение количества больных инфекционным эндокардитом. Это обусловлено частым использованием инвазивных методов диагностики и лечения (многочасовое наличие катетеров в сосудах), широким распространением операций на сердце, увеличением числа «внутривенных» наркоманов.
Инфекционный эндокардит может возникнуть в любом возрасте, хотя с наибольшей частотой он развивается у лиц среднего и пожилого возраста (исключение составляют наркоманы). Чаще заболевают мужчины (соотношение мужчины: женщины равно 2 – 3: 1). Наиболее высок риск развития эндокардита у лиц с приобретенными и врожденными пороками сердца, у пациентов, имеющих искусственные клапаны или ранее перенесших инфекционный эндокардит.
Этиология. Возбудителем заболевания может быть любой инфекционный агент (бактерии, грибы, сальмонеллы и др.), но у абсолютного большинства больных (около 95 %) развитие заболевания обусловлено бактериальной инфекцией, наиболее часто – зеленящим стрептококком (30 – 60 %), стафилококком (30 – 40 %). В последние годы существенно увеличилась частота инфекционного эндокардита, вызванного грамотрицательной флорой (синегнойная палочка, энтеробактерии) и грибами. Грибковый эндокардит наиболее часто возникает у больных после протезирования клапанов сердца. По данным различных лабораторий, у 5 – 25 % больных даже при повторных посевах крови возбудителя обнаружить не удается, что чаще всего обусловлено предварительной антибактериальной терапией.
Патогенез. В развитии заболевания решающее значение имеют два фактора: наличие возбудителя в крови (бактериемия) и условий, благоприятствующих его оседанию (колонизации) на эндокарде (эндотелии).
Кратковременная бактериемия достаточно часто возникает в организме (экстракция зубов, воспалительные заболевания, операции и инструментальные процедуры на органах урогенитального тракта и др.).
Обычно инфекционный агент достаточно быстро исчезает из крови и уничтожается. Наиболее существенными факторами, способствующими колонизации возбудителя, является его вирулентность и изменения эндотелия (повреждение). Повреждение эндотелия чаще отмечается у пациентов с пороками сердца, особенно при наличии значительного градиента давления между двумя камерами (пороки аортального и митрального клапана, дефект межжелудочковой перегородки). Гемодинамический удар о стенку в сочетании с нарушениями кровотока (турбулентность) создают благоприятные условия для повреждения эндотелия и формирования в местах повреждений стерильных микротромбов (небактериальный тромботический эндокардит). Небактериальный тромботический эндокардит часто возникает также после операций на сердце, при длительном наличии в сосудах катетеров. При наличии абактериальных тромбов инфекционные агенты оседают на них. Так возникает локальный инфекционный очаг в сердечно-сосудистой системе. Риск инфицирования эндотелия значительно возрастает при поступлении в кровоток инфекционных агентов, обладающих высокой адгезивностью.
Дополнительным фактором, способствующим возникновению инфекционного эндокардита, является снижение противоинфекционной защиты организма (хронические заболевания, длительная терапия цитостатиками, глюкокортикоидами, антибиотиками).
Длительное наличие инфекционного агента в организме в сочетании с постоянной антигенной стимуляцией продуктами распада тканей приводят к выработке антител против этих антигенов с увеличением в крови количества циркулирующих иммунных комплексов и их отложением в органах и тканях. Присоединение иммунного компонента при инфекционном эндокардите приводит к изменению клинико-лабораторных проявлений заболевания (васкулиты, нефрит, асептический миоперикардит).
Морфология. При инфекционном эндокардите выявляются типичные морфологические изменения: наличие полипозных инфицированных образований (вегетаций) с некрозами прилежащих тканей, формированием изъязвлений, перфорацией и надрывами клапанов. Нередко выявляются абсцессы в области клапанных колец, реже – в миокарде. При присоединении иммунных нарушений наблюдаются типичные для васкулита и нефрита морфологические изменения (отложения иммунных комплексов в субэндотелии, мезангии с типичными вторичными пролиферативно-воспалительными и некротическими изменениями).
Классификация инфекционных эндокардитов отражает исходное (до начала заболевания) состояние сердечно-сосудистой системы, этиологию, локализацию патологического процесса, остроту течения, наличие осложнений (табл. 1.12).
Таблица 1.12
Классификация инфекционного эндокардита
С учетом исходного состояния сердечно-сосудистой системы различают первичный и вторичный инфекционный эндокардит. Первичный эндокардит возникает при исходно интактном сердце, вторичный – у больных с предсуществовавшими изменениями сердца и крупных сосудов (пороки, кардиомиопатии, аневризмы и др.).
Острый инфекционный эндокардит является одним из проявлений острого сепсиса. Поэтому под термином инфекционный эндокардит обычно подразумевают заболевание подострого течения (в прошлом использовался термин подострый инфекционный эндокардит).
Клиническая картина. Клинические проявления чрезвычайно разнообразны – от картины сепсиса до малосимптомного течения. Малосимптомное течение более характерно для лиц пожилого возраста и пациентов с предсуществовавшей сердечной недостаточностью.
Клиническая картина инфекционного эндокардита складывается из проявлений, обусловленных наличием инфекции, локализацией местных изменений (формирование недостаточности пораженного клапана), иммунологическими нарушениями и осложнениями.
Наиболее характерным признаком инфекционного эндокардита является повышение температуры (наблюдается у 85 – 92 % пациентов). Гектическая лихорадка более типична для эндокардита, вызванного стафилококком, кишечной и синегнойной палочкой. При наличии провоцирующего события (экстракция зуба, инфицированная рана и др.) лихорадка появляется через 1 – 2 недели. Лихорадка обычно сочетается с ознобами, потливостью, недомоганием, артралгиями и миалгиями, ухудшением аппетита.
Приблизительно у трети больных выявляются проявления геморрагического диатеза, обусловленные повышением проницаемости сосудистой стенки и васкулитами. У 10 – 20 % больных возникают эмболии (в мозг, почки, сердце, легкие и в другие органы) с возможным формированием абсцессов, у 80 – 90 % пациентов отмечаются проявления сердечной недостаточности. При физикальном исследовании обращает на себя внимание бледность больных, наличие петехий (на конъюнктиве, слизистых, коже), пятен Джейнуэя (мелкие геморрагические высыпания на ладонях и стопах), узелков Ослера (мелкие болезненные узелки на пальцах).
При исследовании сердечно-сосудистой системы наблюдается тахикардия и проявления, связанные с локализацией патологического процесса на клапанах, скоростью и выраженностью формирования недостаточности клапана, а также предсуществовавшей патологией. Как правило, выявляется различная степень кардиомегалии, при аускультации – данные за наличие формирующейся недостаточности пораженного клапана. Достаточно характерна динамичность аускультативных изменений. У ряда больных шумы могут появляться или резко изменяться внезапно (перфорация, отрыв створки, разрыв хорды). При выраженной аортальной недостаточности будут представлены и ее периферические симптомы (быстрый пульс, высокое пульсовое давление, пульсация крупных артерий).
Наличие сердечной недостаточности и эмболий проявляется соответствующими изменениями (гепатомегалия, отеки, застой в легких). Приблизительно у 1/3 больных выявляется спленомегалия.
Лабораторная и инструментальная диагностика. При исследовании крови отмечается нормохромная анемия, сдвиг лейкоцитарной формулы влево при повышенном или нормальном количестве лейкоцитов, тромбоцитопения, увеличение СОЭ. Биохимические данные характеризуются воспалительными изменениями (наличие С-реактивного белка, повышение фибриногена, α2– и γ – глобулинов, положительная тимоловая проба), у 50 % больных выявляется ревматоидный фактор, увеличение количества циркулирующих иммунных комплексов, снижение титра комплемента, у отдельных больных – ложноположительная реакция Вассермана.

Рис. 1.7. Эхокардиограмма больного инфекционным эндокардитом. Вегетация (указана стрелкой) на аортальном клапане
Наиболее существенным методом диагностики являются повторные посевы крови. Забор крови желательно производить до начала антибактериальной терапии из разных вен в количестве 10 – 15 мл 3 – 5 раз с интервалом не менее 15 мин. при остром эндокардите и 3 – 5 проб с интервалом 4 – 6 ч – при подостром. Положительными считаются результаты, при которых рост одного и того же возбудителя отмечается в большинстве проб. При бактериальном эндокардите при соблюдении всех правил забора и культивирования крови возбудитель выявляется у 90 – 95 % больных, предварительно не получавших антибиотики. Отрицательные результаты обычно отмечаются у больных, длительно получавших антибактериальную терапию, а также при грибковых и вирусных миокардитах. Поэтому в целом частота отрицательных результатов посевов крови составляет около 20 – 35 %.
Присоединение гломерулонефрита проявляется типичными изменениями мочи (протеинурия, наличие эритроцитов и цилиндров).
Результаты рентгенологического и ЭКГ-исследования отражают изменения сердца, обусловленные формулирующимся пороком и предсуществовавшей патологией.
Наиболее информативным инструментальным методом исследования является эхокардиография, особенно транспищеводная, выявляющая достаточно мелкие вегетации (не менее 5 мм) и сопутствующие изменения клапанного аппарата (рис. 1.7). Вегетации обычно появляются не раньше, чем через 2 недели после начала заболевания и длительно сохраняются после выздоровления (несколько месяцев). Ультразвуковое исследование, как правило, выявляет увеличение размеров селезенки.
Диагноз инфекционного эндокардита считается достоверным при наличии лихорадки, шума в сердце, эмболий, бактериемии, вегетаций по данным эхокардиографического исследования. При необнаружении вегетаций диагноз оценивается как вероятный, а наличие лихорадки неизвестного генеза в сочетании с эмболиями и/или шумом в сердце является критерием возможного инфекционного эндокардита.
В диагнозе необходимо отразить характер заболевания (первичный, вторичный), при положительных результатах посевов – этиологию, характер предсуществовавшей патологии, локализацию местных изменений, осложнения.
Примеры формулировки диагноза:
1. Первичный инфекционный эндокардит, вызванный зеленящим стрептококком, аортальная недостаточность.
2. Вторичный инфекционный эндокардит митрального клапана. Сложный митрально-аортальный порок ревматической этиологии. Эмболический инфаркт миокарда 12.07.98. Сердечная недостаточность III ф. к. по NYHA.
Дифференциальный диагноз. Поскольку проявления инфекционного эндокардита чрезвычайно разнообразны, то его приходится дифференцировать со многими заболеваниями. Это диффузные заболевания соединительной ткани, васкулиты, лимфомы и другие злокачественные новообразования. У лиц с ревматическими пороками сердца появление симптомов инфекционного эндокардита нередко длительно трактуется как рецидив ревматизма. У любого больного с лихорадкой невыясненного происхождения необходимо исключить инфекционный эндокардит.
Решающее значение в постановке правильного диагноза имеет ежедневная внимательная аускультация сердца (появление новых шумов регургитации или изменения характера предсуществовавших шумов), данные эхокардиографического и бактериологического исследований.
Течение. Острый инфекционный эндокардит протекает по типу острого сепсиса. Особенности течения подострого эндокардита обусловлены характером возбудителя, путем его поступления, возрастом больных и наличием сердечной недостаточности. В частности, для грибкового эндокардита характерны крупные вегетации, выявляемые при эхокардиографическом исследовании, эмболии крупных артерий большими эмболами и быстрое разрушение клапана. Инфекционный эндокардит наркоманов обычно локализован на трехстворчатом, реже – пульмональном клапане и часто осложняется повторными эмболиями в малый круг кровообращения.
Эндокардит, вызванный гемолитическим стрептококком, обычно хорошо поддается терапии пенициллином. Особенно тяжело протекает инфекционный эндокардит протеза клапана, что обусловлено быстрым развитием дисфункции протеза, приводящей к сердечной недостаточности. Для пожилых пациентов и больных с предсуществовавшей сердечной недостаточностью более характерна стертая клиническая картина.
Прогноз. Исходы. Исключительно редко инфекционный эндокардит заканчивается полным выздоровлением. Это возможно лишь при ранней диагностике и начале терапии до развития деструктивных изменений клапанного аппарата. У большинства больных исходом заболевания является формирование недостаточности пораженного клапана, требующее в последующем хирургической коррекции.
В настоящее время, благодаря своевременной диагностике и активной терапии, включающей хирургические методы лечения, летальность больных резко снизилась. Причинами смерти больных обычно являются эмболии и сердечная недостаточность, при остром эндокардите возможно развитие бактериального шока. У больных, перенесших инфекционный эндокардит, высок риск рецидивов заболевания. Для своевременного выявления ранних рецидивов рекомендуется производить посев крови через 2 – 6 недель после отмены антибактериальной терапии.
Лечение. Диагноз инфекционного эндокардита или подозрение на его наличие – повод для госпитализации больного. Основа терапии – антибактериальные препараты. Лечение начинают сразу же после взятия крови на посев, а при остром течении – немедленно после постановки диагноза. В первые дни (до получения результатов посева крови) препараты подбираются эмпирически. Обычно исходят из того, что наиболее часто возбудителями являются стрептококки. После получения данных о возбудителе и его чувствительности в терапию вносятся коррективы [Гогин Е. Е., Тюрин В. П., 1997]. Рекомендуется комбинированное введение антибиотиков парентерально в полных терапевтических дозах (табл. 1.13). При грибковых эндокардитах обычно используется амфотерицин В. Он вводится медленно капельно внутривенно в дозе не менее 1,0 г в сутки.
Таблица 1.13
Антибиотики, применяемые при инфекционном эндокардите в зависимости от этиологии болезни
[Гогин Е. Е., Тюрин В. П., 1997]


Длительность терапии определяется исчезновением клинико-лабораторных признаков воспаления, но она не должна быть короче четырех недель даже при самом благоприятном ответе на терапию. Как правило, снижение температурной реакции отмечается через 3 – 7 дней после начала терапии. Длительная антибактериальная терапия может осложняться различными побочными действиями, в том числе ухудшением функционального состояния почек. Нефротоксичность наиболее характерна для гентамицина.
Исключительно редко используются глюкокортикоиды. Их назначение допустимо лишь у больных с иммунными осложнениями (нефрит, васкулит) в малых дозах (15 мг преднизолона) на фоне антибактериальной терапии. Достаточно широко применяются хирургические методы лечения – протезирование пораженного клапана, сочетающееся в случае необходимости с санацией полостей сердца. Показаниями к хирургическому лечению являются инфекционный эндокардит протезированного клапана, абсцесс фиброзного кольца или миокарда, отсутствие эффекта от адекватной медикаментозной терапии в течение 2 – 3 недель, серьезные деструктивные изменения клапанного аппарата, грибковый эндокардит. В квалифицированных кардиохирургических центрах летальность не достигает 5 %.
Профилактика. Поскольку инфекционный эндокардит наиболее часто развивается у лиц с предсуществовавшими изменениями сердечно-сосудистой системы (пороки сердца, кардиомиопатии, пролапсы клапанов и т. д.), то этим больным рекомендуется профилактическое назначение антибиотиков перед выполнением любых вмешательств, которые могут привести к бактериемии (оперативные вмешательства на органах желудочно-кишечного тракта, мочеполовой системы, на инфицированных тканях, все стоматологические вмешательства, при которых возможно кровотечение, эндоскопическое исследование с биопсией и др.).
Наиболее часто профилактически назначается амоксициллин (внутрь 3,0 г за час до вмешательства и 1,5 г – через 6 часов после него). При вмешательствах на органах желудочно-кишечного тракта и мочеполовой системы рекомендуется его сочетание с гентамицином (80 мг за час до вмешательства внутримышечно). При аллергии к амоксициллину могут использоваться и другие антибиотики (ампициллин 3,0 г внутрь за час до и через 6 часов после процедуры, эритромицин 1,0 внутрь до и 0,4 г через 6 часов после вмешательства и др.).
РЕВМАТИЗМ
Определение. Ревматизм – системное воспалительное заболевание соединительной ткани токсико-иммунного генеза с преимущественной локализацией изменений в сердечно-сосудистой системе, развивающееся в результате перенесенной острой инфекции β-гемолитическим стрептококком группы А у предрасположенных к нему лиц.
Распространенность ревматизма широко колеблется в различных странах. В благополучных в экономическом отношении государствах количество впервые возникших случаев ревматизма не достигает 0,07 случаев на 1000 населения в год, в развивающихся странах оно составляет около 10 на 1000 населения в год. Заболеваемость ревматизмом в целом по России невысока, однако в настоящее время отмечается тенденция к росту, особенно в социально неблагополучных регионах.
Хотя острый ревматизм отмечается во всех возрастных группах, но наиболее часто он возникает у детей и подростков (в возрасте 5 – 15 лет). В развивающихся странах частота новых случаев ревматизма в год среди детей и подростков составляет 2,3 – 3,3 %.
Этиология. Развитие ревматизма связано с острым воспалением, обусловленным β-гемолитическим стрептококком группы А. Наиболее часто процесс локализован в носоглотке (фарингит, ангина). Острые воспалительные заболевания носоглотки возникают достаточно часто, однако последующее развитие ревматизма отмечается не более чем у 3 % людей. Это обусловлено рядом факторов. Наиболее существенными из них являются особенности возбудителя, социальные условия и особенности состояния организма человека, переносящего острую фарингеальную инфекцию.
Ревматизм, как правило, развивается после инфицирования штаммами А-3, -5, -18, -19 и -24 β-гемолитического стрептококка. Особенностью микробов этих штаммов является наличие в их оболочке М-белка и высокое содержание гиалуроновой кислоты. Из социальных факторов наиболее существенным является скученность населения, облегчающая прямую передачу вирулентных штаммов. В развитии ревматизма может иметь значение и наследственная предрасположенность, однако ее конкретные механизмы до настоящего времени не выяснены. Наконец, развитию заболевания способствуют погодные условия (холод, высокая влажность).
Патогенез ревматизма связан как с иммунными, так и с неиммунными нарушениями. Многие токсины и биологически активные вещества, выделяемые стрептококком (стрептолизин, гиалуронидаза, дезоксирибонуклеаза), оказывают прямое влияние на миокард (кардиотоксичность), соединительную ткань (деполимеризация), тучные клетки и нейтрофилы (дегрануляция с освобождением белков, стимулирующих воспаление). М-белок угнетает фагоцитарную активность макрофагов и нейтрофилов, С-белок (стрептопептид) оказывает тормозящее действие на лимфоциты-супрессоры.
Поступление в организм стрептококковых антигенов стимулирует выработку антител. Многие антигены имеют близкую структуру с белками кардиомиоцитов. Поэтому противострептококковые антитела могут перекрестно реагировать с белками кардиомиоцитов. Определенное место в патогенезе имеют и циркулирующие иммунные комплексы, элиминация которых макрофагами снижена.
Морфология. Классическим морфологическим проявлением ревматизма является наличие в соединительной ткани типичных ревматических гранулем (Ашоффа – Талалаева), сочетающихся с морфологическими признаками неспецифического воспаления – отеком и фрагментацией коллагеновых волокон, фибриноидным некрозом, деполимеризацией основного вещества соединительной ткани. Эти изменения выявляются у всех больных в миокарде (ревматический миокардит). Приблизительно у 30 % больных с первой атакой ревматизма в патологический процесс вовлекается клапанный аппарат сердца, где наблюдаются характерные для ревматического эндокардита бородавчатые изменения (бородавчатый вальвулит). Чаще поражаются митральный и аортальный клапаны, реже – трехстворчатый и исключительно редко – клапаны легочной артерии. Возможно развитие перикардита. К внесердечным проявлениям ревматизма относятся поражения суставов и внутренних органов. В суставах преобладают экссудативные изменения. Вовлечение в патологический процесс легких, плевры, почек, печени и других органов наблюдается редко, у детей возможны ревматические изменения центральной нервной системы (хорея).
Классификация. В настоящее время нет общепринятой в мире классификации ревматизма. В нашей стране принята рабочая классификация ревматизма, в соответствии с которой выделяют активную и неактивную фазы ревматизма, оценивают остроту течения, наличие органных изменений и состояние кровообращения (табл. 1.14).
При остром течении ревматизма все клинико-биохимические изменения, свидетельствующие об активности процесса, ликвидируются в срок до 3 месяцев, при подостром – в течение 3 – 6 месяцев, при затяжном – в срок более 6 месяцев. Непрерывно рецидивирующее течение характеризуется постоянным обострением процесса, латентное – минимальными клинико-лабораторными проявлениями. Для активности III степени типичны яркие клинические проявления ревматизма в сочетании с выраженными лабораторными изменениями (нейтрофильный лейкоцитоз, СОЭ > 40 мм в час, резкое увеличение содержания фибриногена, С-реактивного белка, α2-глобулинов в крови, высокие титры антител к антигенам стрептококка). При активности II степени отмечается меньшая выраженность клинико-лабораторных изменений, а при I степени активности – минимальные изменения.
Таблица 1.14
Рабочая классификация ревматизма

Клиническая картина. Проявления ревматизма обычно возникают через 2 – 3 недели после фарингита или ангины. Клиническая картина острого ревматизма складывается из неспецифических изменений, обусловленных воспалением, и симптомов, связанных с преимущественной локализацией местных изменений. К признакам первого типа относятся лихорадка, выраженность которой широко варьирует у различных больных, слабость, потливость, ухудшение аппетита. К классическим проявлениям, обусловленным локализацией местных воспалительных изменений, относятся полиартрит, кардит, кольцевидная эритема, хорея и ревматические узелки.
Ревматический полиартрит отмечается приблизительно у 30 % больных. Он характеризуется наличием местных воспалительных изменений крупных и средних суставов (отек, гиперемия, ограничение функции, боли), нередко имеющих мигрирующий характер и быстро полностью проходящих при приеме нестероидных противовоспалительных препаратов. У части больных отмечаются лишь боли в суставах (артралгии) и мышцах (миалгии).
Наиболее частое ревматическое поражение сердца – миокардит. У взрослых и подростков он обычно протекает достаточно легко и проявляется неопределенными неинтенсивными болевыми ощущениями в области сердца (кардиалгии), незначительной одышкой, тахикардией, наклонностью к гипотонии. При объективном исследовании может выявляться умеренная кардиомегалия, глухость тонов, систолический шум над верхушкой сердца, обусловленный дисфункцией папиллярных мышц. У части пациентов эти изменения выражены минимально. Тяжелое течение ревматического миокардита чаще отмечается у детей. В этих случаях быстро развивается кардиомегалия, проявления сердечной недостаточности, а при объективном исследовании выявляется резкая глухость тонов, патологические III и IV тоны, интенсивный шум митральной регургитации.
Наличие перикардита обычно проявляется достаточно интенсивными болями в области сердца постоянного характера, иногда с усилением на вдохе, а при физикальном исследовании – шумом трения перикарда. Большой выпот в полость перикарда не характерен для ревматического перикардита.
Ревматический эндокардит обычно диагностируется ретроспективно – при формировании через несколько месяцев порока сердца.
Подкожные ревматические узелки в области суставов, кольцевидная эритема и хорея относятся к редким проявлениям ревматизма. К числу редких проявлений ревматизма относятся также васкулиты, нефрит и изменения со стороны других внутренних органов.
Лабораторная и инструментальная диагностика. Ревматизм протекает с выраженными лабораторными изменениями. Типично наличие воспалительных изменений со стороны крови – нейтрофильный лейкоцитоз, увеличение СОЭ, высокое содержание С-реактивного белка, α2– и позднее – γ – глобулинов, фибриногена, при тяжелом миокардите возможно повышение активности ферментов, свидетельствующих о поражении кардиомиоцитов. Более специфично увеличение титра антистрептококковых антител (антистрептолизин О, антигиалуронидоза, антистрептокиназа). У многих больных повышен титр циркулирующих иммунных комплексов и снижено содержание комплемента. При посеве из зева обычно выявляется рост β-гемолитического стрептококка.
Из инструментальных исследований наиболее существенна ЭКГ, на которой отмечаются изменения конечной части желудочкового комплекса (двухфазные, изоэлектричные, отрицательные зубцы Т), замедление атриовентрикулярной проводимости, нарушения ритма (обычно, экстрасистолы). Рентгенологически может наблюдаться кардиомегалия, при эхокардиографическом исследовании – гипокинезия левого желудочка, снижение фракции выброса и митральная регургитация.
Дифференциальный диагноз. При отсутствии яркой клинической картины ревматизм необходимо дифференцировать со многими заболеваниями, дающими близкие клинические проявления. К ним относятся тиреотоксикоз, нейроциркуляторная дистония, алкогольная дистрофия миокарда, безболевая форма ишемической болезни сердца. Но для всех этих состояний не характерны воспалительные изменения со стороны крови. Еще большие трудности возникают при дифференциальном диагнозе с заболеваниями, протекающими с воспалительными изменениями со стороны крови – неревматические миокардиты, диффузные заболевания соединительной ткани (склеродермия, системная красная волчанка), инфекционный эндокардит. У больных с пороками сердца, особенно при наличии сердечной недостаточности, нередко отсутствуют существенные биохимические изменения, свидетельствующие об активности ревматизма. Единственным проявлением активности в этих случаях может быть появление или нарастание сердечной недостаточности, присоединение нарушений ритма и проводимости. При исследовании крови у этих больных нередко выявляется анемия.
Диагноз активного ревматизма основывается на результатах клинико-лабораторных исследований. При этом обычно используют критерии Джонса. К основным критериям при постановке диагноза относятся: кардит, полиартрит, хорея, кольцевидная эритема и ревматические узелки. В дополнительные критерии входят клинические (лихорадка, артралгии, ревматизм в анамнезе или ревматический порок), лабораторные (увеличение СОЭ и наличие С-реактивного белка) и ЭКГ (замедление атриовентрикулярной проводимости) изменения. Сочетание двух основных или одного основного и двух дополнительных критериев рассматривается как достаточное основание для постановки диагноза.
В диагнозе отражается активность процесса и его степень, клинико-анатомические изменения, характер и особенности течения.
Примеры формулировки диагноза:
1. Ревматизм, активная фаза (III степень активности). Миокардит. Полиартрит.
2. Ревматизм, непрерывно-рецидивирующее течение (II степень активности). Комбинированный митральный порок с преобладанием недостаточности. Мерцательная аритмия. Сердечная недостаточность III ф. к. по NYHA.
Течение. У больных без пороков сердца ревматизм обычно протекает благоприятно. У больных с уже сформировавшимися пороками сердца активный ревматизм имеет склонность к затяжному течению. Особенно упорно протекают рецидивы ревматизма у больных с искусственными клапанами сердца.
Прогноз и исходы. У 70 % больных первая атака ревматизма заканчивается полным выздоровлением. У 30 % больных исходом является формирование порока сердца. При этом при высокой степени активности чаще формируется клапанная недостаточность, при низкой степени активности – стенозы. Однако раз перенесенный ревматизм всегда опасен возможностью рецидива. Каждый рецидив ревматизма резко увеличивает риск формирования порока сердца или же новых пороков на фоне предсуществовавшего клапанного дефекта, что в сочетании с рецидивами миокардита приводит к развитию и прогрессированию сердечной недостаточности.
Лечение. Наличие активного ревматизма – повод для госпитализации больного. Рекомендуется ограничение физической активности. Обязательной является антибактериальная терапия – пенициллин (около 6 млн ЕД в сутки), при непереносимости антибиотиков пенициллиновой группы – цефалоспорины. Длительность терапии – около 2 недель. Одновременно на 6 – 8 недель назначаются противовоспалительные нестероидные препараты (диклофенак – до 150 мг в сутки, ибупрофен – до 800 – 1000 мг в сутки, аспирин – 4,0 – 6,0 г в сутки и др.). Отсутствие эффекта от нестероидных препаратов – показание для назначения глюкокортикоидов. Назначение глюкокортикоидов изначально показано больным с тяжелым течением миокардита, а также лицам, переносящим активный ревматизм при наличии протезов клапанов. Начальная доза составляет 40 – 60 мг. Длительность терапии – около 4 – 6 недель. После стихания проявлений активности доза глюкокортикоидов снижается постепенно с переходом на нестероидные противовоспалительные препараты на 2 – 3 недели.
Профилактика. Первичная профилактика ревматизма сводится к улучшению социальных условий, адекватной терапии стрептококковой инфекции, в частности фарингитов. При наличии показаний выполняется тонзиллэктомия.
Все больные, перенесшие ревматизм, нуждаются во вторичной профилактике. Она заключается в ежемесячном введении 1 200 000 ЕД бициллина-5 в течение 5 лет. Во многих странах эти пациенты получают профилактически бициллин пожизненно.
МИОКАРДИТЫ
Определение. Миокардит – это заболевание, проявляющееся наличием воспалительных изменений в миокарде.
Распространенность. Истинная распространенность миокардитов не известна, что связано с отсутствием общепринятых критериев диагностики, наличием форм с латентным течением. Распространенность миокардитов в популяции не достигает 1 %. С наибольшей частотой миокардит диагностируется в возрасте 30 – 40 лет. Женщины болеют чаще, чем мужчины.
Этиология. Наиболее частыми причинами миокардитов являются инфекционные агенты (вирусы Коксаки А и В, гриппа, ЭКХО-вирусы и др.) и иммунные нарушения (ревматизм, диффузные заболевания соединительной ткани, аллергические заболевания). Миокардит может осложнять течение большинства инфекционных и аутоиммунных заболеваний, быть результатом химических, физических и токсических воздействий на миокард.
Патогенез. Особенности патогенеза миокардитов определяются их этиологией. При вирусных миокардитах вирус непосредственно проникает в кардиомиоциты, реплицируется и вызывает дистрофические и некробиотические изменения кардиомиоцитов с сопутствующими воспалительными реакциями. Миокардиты при воздействии многих инфекционных агентов (дифтерия, брюшной тиф), физических и химических факторов, некоторых медикаментов обусловлены токсическим повреждением кардиомиоцитов с вторичными воспалительными изменениями.
При туберкулезе, сифилисе, токсоплазмозе инфекционные агенты представлены непосредственно в миокарде.
В основе иммунных миокардитов также лежат далеко не одинаковые механизмы. В одних случаях превалирует повреждение миокарда из-за наличия иммунных комплексов, стимулирующих освобождение большого количества биологически активных веществ (гистамин, серотонин, брадикинин и др.), повреждающих как кардиомиоциты, так и сосуды микроциркуляторного русла (сывороточная болезнь, диффузные заболевания соединительной ткани). В других случаях превалируют реакции гиперчувствительности замедленного типа. Иммунные нарушения нередко возникают вторично в ответ на повреждение кардиомиоцитов (вирусы, токсины, физические агенты и др.). Они проявляются выработкой антител к измененным белками кардиомиоцитов (миозин, белки митохондрий и др.). Развитие вторичных иммунных нарушений обычно способствует утяжелению клинических проявлений миокардита и хронизации его течения.
Морфология. Морфологические изменения при миокардитах чрезвычайно разнообразны. Специфические изменения характерны лишь для ревматизма, сифилиса и туберкулеза. При миокардитах другой этиологии, как правило, выявляются неспецифические изменения. В острой фазе заболевания они проявляются дистрофическими и некробиотическими изменениями кардиомиоцитов, наличием отека интерстиция и лейкоцитарных инфильтратов. При хронически протекающих миокардитах эти изменения ассоциируются с наличием кардиосклероза.
Классификация. Общепринятой классификации миокардитов нет. Но во всех классификациях выделяется этиология (при возможности) и острота течения (табл. 1.15).
Таблица 1.15
Классификация неревматических миокардитов [Новиков Ю. И., 1983]

В ряде классификаций все миокардиты подразделяются на ревматические и неревматические, в других учитывается распространенность повреждения миокарда (очаговые, диффузные). Выделение очаговых и диффузных миокардитов в определенной мере условно, поскольку у большинства больных имеются диффузные изменения миокарда различной степени выраженности. Исключение составляют сифилитические и туберкулезные миокардиты, при которых специфические изменения имеют очаговый характер. В некоторых классификациях выделяются особенности течения (клинические варианты).
Клиническая картина складывается из проявлений заболевания, приведшего к развитию миокардита (ревматизм, дифтерия, вирусная инфекция и др.), и симптомов, обусловленных непосредственно поражением миокарда. Взаимосвязь между воздействием этиологического фактора и клиникой, обусловленной миокардитом, далеко не одинакова. При иммунных миокардитах между инициирующим воздействием и проявлениями миокардита обычно проходит 2 – 3 недели. Большинство инфекционных и токсических миокардитов развиваются в первые дни после или непосредственно в период воздействия этиологического фактора.
Клиническая картина миокардита представлена как неспецифическими симптомами, обусловленными воспалением, так и более специфичными признаками, связанными с поражением миокарда.
Наличие воспаления проявляется лихорадкой, чаще умеренной, слабостью, потливостью. Из симптомов, обусловленных поражением миокарда, наиболее частыми являются постоянные боли неопределенного характера в области сердца (кардиалгии), одышка, сердцебиения. При выраженных изменениях миокарда будут представлены признаки сердечной недостаточности.
При физическом исследовании больных нередко выявляются тахикардия, нарушения ритма, возможна тенденция к гипотонии. Приблизительно у половины больных наблюдается увеличение размеров сердца, приглушенность тонов, нежный систолический шум митральной регургитации из-за дисфункции папиллярных мышц. При тяжелом поражении миокарда выслушиваются патологические тоны сердца (III и IV).
Особенностью вирусных миокардитов является частое вовлечение в патологический процесс перикарда (миоперикардит), при дифтерийных миокардитах нередко выявляются серьезные нарушения проводимости, вплоть до полной атриовентрикулярной блокады.
Лабораторная и инструментальная диагностика. При лабораторном исследовании больных миокардитом обычно выявляются изменения, свидетельствующие как о наличии воспаления (нейтрофильный лейкоцитоз, увеличение СОЭ, повышение уровня С-реактивного белка, α2– и γ – глобулинов), так и о вовлечении в патологический процесс миокарда (повышение активности аминотрансфераз, лактатдегидрогеназы, особенно ЛДГ1, креатинфосфокиназы и др.).
Иммунологическое исследование свидетельствует об активации как гуморального (наличие антител к антигенам миокарда, циркулирующих иммунных комплексов, снижение титра комплемента), так и клеточного иммунитета. У больных вирусным миокардитом при исследовании в динамике с интервалами в 2 – 3 недели отмечается существенное нарастание титра специфических противовирусных антител.
При электрокардиографическом исследовании у абсолютного большинства больных (70 – 80 %) выявляются изменения зубца Т (уплощение, двухфазность, инверсия), сочетающиеся с разнообразными нарушениями ритма. У части пациентов наблюдается депрессия сегмента ST и нарушения проводимости. При улучшении состояния больного эти изменения подвергаются обратному развитию.
Размеры сердца при рентгенологическом исследовании могут быть как нормальными, так и увеличенными. При наличии сердечной недостаточности будут представлены признаки легочного застоя.
Эхокардиографическое исследование при тяжелом миокардите обнаруживает дилатацию полостей сердца, уменьшение фракции изгнания, митральную и трикуспидальную регургитацию, наличие тромбов в полостях.
При биопсии миокарда в биоптатах наблюдаются типичные воспалительные изменения.
Диагноз миокардита основывается на сочетании результатов клинических, лабораторных и инструментальных исследований. В сомнительных случаях для уточнения диагноза прибегают к биопсии миокарда.
В диагнозе следует отражать этиологию (при возможности), остроту течения заболевания и распространенность поражения миокарда.
Диагноз можно считать достоверным при сочетании возможного этиологического фактора с двумя или более критериями вовлечения миокарда в патологический процесс (изменения электрокардиограммы, повышение активности «кардиальных» ферментов, тахикардия, приглушенность I тона, наличие патологических тонов, кардиомегалия, сердечная недостаточность).
Подразделение миокардитов на диффузный и очаговый условно, поскольку у большинства больных с так называемым очаговым миокардитом повторные биопсии миокарда, как правило, выявляют распространенное поражение. Очаговый миокардит обычно диагностируется при наличии умеренных изменений атриовентрикулярной проводимости (удлинение P – Q, исчезающее при динамическом наблюдении), сочетающихся с минимальными клиниколабораторными признаками миокардита.
Примеры формулировки диагноза:
1. Острый дифтерийный миокардит. Атриовентрикулярная блокада II степени с периодами Самойлова – Венкебаха (Мёбиц тип I).
2. Острый вирусный миокардит (вирус Коксаки В). Желудочковая экстрасистолия.
Дифференциальный диагноз. Диагноз миокардита при наличии типичных клинико-лабораторных признаков не представляет затруднений. Диагностические сложности возникают в трех ситуациях.
Во-первых, при наличии минимальных проявлений. Хорошо известно, что при ряде хронически протекающих воспалительных заболеваний (туберкулез лимфатических узлов, очаги хронической инфекции) возможно появление неспецифических ЭКГ-изменений (изменения зубца Т), нередко сочетающихся с умеренными воспалительными изменениями со стороны крови. Во-вторых, при хроническом миокардите, протекающем с выраженной кардиомегалией и сердечной недостаточностью (миокардит Абрамова – Фидлера), обычно возникают значительные сложности при дифференциальном диагнозе с дилатационной кардиомиопатией (см. соответствующий раздел). Диагностический поиск затруднен тем, что у многих больных течение дилатационной кардиомиопатии осложняется повторными эмболиями, приводящими к воспалительным изменениям со стороны крови. Нередко диагностические трудности могут быть решены лишь после повторных биопсий миокарда. Третья ситуация – ревматический миокардит у больного с ревматическими пороками сердца и сердечной недостаточностью. В этих случаях обычно отсутствуют типичные воспалительные изменения со стороны крови. Нередко правильный диагноз возможен лишь при динамическом наблюдении за больным. Характерным для этих больных является отсутствие ожидаемого ответа при терапии сердечной недостаточности.
Течение большинства миокардитов доброкачественное. Неблагоприятное течение наблюдается у больных с выраженными клиническими проявлениями заболевания и значительной кардиомегалией. В этих случаях обычно возникают серьезные осложнения: разнообразные нарушения ритма и проводимости, эмболии, сердечная недостаточность, которые могут привести к смерти.
Прогноз и исходы. У большинства больных миокардитом прогноз благоприятный. Неблагоприятный прогноз характерен для больных с так называемым идиопатическим миокардитом Абрамова – Фидлера, а также для пациентов с диффузным миокардитом различной этиологии, протекающим с выраженной кардиомегалией.
Причиной смерти больных могут быть желудочковые аритмии и полная атриовентрикулярная блокада (внезапная смерть), эмболии в жизненно важные органы, тяжелая сердечная недостаточность. При благоприятном исходе тяжелого миокардита, как правило, развивается кардиосклероз и сохраняется кардиомегалия. Отдаленный прогноз этих больных также неблагоприятен.
Лечение. Терапия больных миокардитами должна проводиться в стационаре. Она включает несколько направлений. При инфекционных миокардитах (брюшной тиф, сифилис, туберкулез и др.) необходимо этиотропное лечение. Все больные нуждаются в ограничении физической активности (полупостельный режим), при наличии сердечной недостаточности – ограничение поваренной соли, ингибиторы ангиотензинпревращающего фермента, по показаниям – диуретики, антиаритмические препараты (амиодарон, соталол), применение сердечных гликозидов нежелательно из-за повышенной чувствительности. Присоединение серьезных нарушений атриовентрикулярной проводимости – показание к кардиостимуляции (временной или постоянной).
Основными препаратами, используемыми при лечении больных миокардитом, являются нестероидные противовоспалительные препараты. Обычно назначают индометацин до 200 мг/сут., либо производные фенилуксусной (диклофенак – до 150 мг/сут.) или фенилпропионовой (ибупрофен – до 1,5 г/сут.) кислот. Длительность терапии 4 – 5 недель.
Допустимы сочетания противовоспалительных препаратов с соединениями хинолинового ряда (делагил – 0,25 – 0,5 г/сут., плаквенил – 0,4 г/сут.). Действие хинолиновых производных начинает проявляться не ранее, чем через 2 – 3 недели после начала терапии, длительность терапии – до 2 месяцев.
Наличие инфекционного миокардита – противопоказание для назначения глюкокортикоидов. Их применение оправдано при иммунных миокардитах, особенно при быстро нарастающей кардиомегалии, свидетельствующей о преобладании экссудативной фазы воспаления. Суточная доза преднизолона составляет 30 – 40 мг, длительность терапии – 4 – 8 недель.
После выписки из стационара больные должны находиться на диспансерном наблюдении в течение 2 лет.
ПЕРИКАРДИТЫ
Определение. Перикардиты – это воспаление серозной оболочки сердца (перикарда).
Распространенность. Истинная распространенность перикардитов не известна. При вскрытии поражение перикарда отмечается в 3 – 6 % случаев. Женщины болеют в 3 раза чаще, чем мужчины. В последние годы, благодаря широкому применению ультразвукового исследования, прижизненная диагностика перикардитов существенно улучшилась.
Этиология. Наиболее частой причиной перикардитов являются инфекционные возбудители: вирусы, микробактерии туберкулеза, микробы, редко – грибы. Асептический перикардит может быть проявлением ревматизма, диффузных заболеваний соединительной ткани, аутоиммунных и аллергических заболеваний. Он нередко осложняет течение инфаркта миокарда, пневмонии, хронической почечной недостаточности. Воспалительные изменения перикарда закономерно возникают после операций на сердце, при опухолях перикарда и метастазах в перикард, облучении средостения, травмах грудной клетки. У части больных этиологию установить не удается (идиопатический перикардит), однако чаще всего идиопатические перикардиты являются вирусными.
Патогенез. В большинстве случаев воспаление перикарда обусловлено непосредственно повреждением перикарда инициирующим фактором (инфекционный возбудитель, ионизирующая радиация, опухолевые клетки, травмы и т. д.). При аутоиммунных и аллергических заболеваниях перикардит является одним из проявлений основного патологического процесса.
Морфология. Характер морфологических изменений определяется этиологией заболевания и длительностью его течения. Так, острые перикардиты обычно протекают с отложением фибрина на листках перикарда, наличием выпота в полости перикарда. При бактериальных перикардитах жидкость в полости перикарда имеет гнойный характер, при вирусных и многих других перикардитах выпот обычно серозный. При длительно существующем перикардите постепенно развиваются сращения листков перикарда, нередко импрегнируемые кальцием (панцирное сердце).
Классификация. Существуют две классификации перикардитов; одна из них является этиологической, вторая — клинико-морфологической (табл. 1.16).
Таблица 1.16
Классификация перикардитов

Классификация перикардитов достаточно динамична. Например, острый фибринозный перикардит туберкулезной этиологии может перейти в хронический слипчивый с исходом в панцирное сердце.
Клиническая картина. Клинические проявления перикардита определяются остротой развития симптомов, при выпотном перикардите – скоростью накопления жидкости в полости перикарда, а также симптомами заболевания, осложнившегося перикардитом.
При остром фибринозном перикардите у большинства больных отмечаются боли в области сердца и лихорадка. Выраженность лихорадки и болевого синдрома широко варьирует. Боли обычно локализованы в прекардиальной области, редко иррадиируют (в шею, в надключичные области), усиливаются на вдохе, связаны с положением тела, не уменьшаются при приеме нитроглицерина.
Одним из наиболее характерных проявлений острого фибринозного перикардита является шум трения перикарда. Он может выслушиваться в систолу, диастолу и пресистолу или же только в одну из фаз сердечного цикла, шум усиливается на вдохе, при наклоне туловища вперед. Нередко шум выслушивается в течение короткого времени. У 30 – 40 % больных шум выслушать не удается.
При остром выпотном перикардите клиническая картина зависит от этиологии заболевания и скорости накопления жидкости в полости перикарда. При инфекционном перикардите отмечается лихорадка, максимальная – при гнойном и гнилостном экссудате. Физикальное исследование сердца при небольшом выпоте не выявляет изменений. При значительном выпоте, приводящем к нарушению диастолического расслабления желудочков, отмечается набухание шейных вен, одутловатость лица, увеличение размеров сердца. При этом существенно увеличиваются размер абсолютной тупости сердца, а верхушечный толчок не совпадает с перкуторной границей и определяется кнутри от левой границы сердца. Тоны сердца обычно громкие, поскольку жидкость накапливается преимущественно внизу и сзади и оттесняет сердце к передней грудной стенке.
При быстром накоплении выпота возможно развитие тампонады сердца, проявляющееся нарушениями кровообращения. При повышении давления в полости перикарда затрудняется как венозный приток, так и диастолическое расслабление сердца. Это приводит к резкому уменьшению количества крови, поступающей в большой круг кровообращения. Гемодинамические нарушения определяют все клинические проявления тампонады сердца. Больные ощущают одышку, резкую слабость. При физикальном исследовании выявляется резчайшая одышка, набухание шейных вен, бледность, акроцианоз, нитевидный, нередко исчезающий на вдохе пульс, что сопровождается снижением артериального давления более чем на 10 мм рт. ст. (так называемый «парадоксальный пульс»). Артериальное давление резко снижено. Размеры сердца равномерно увеличены, тоны глухие. Как правило, выявляется увеличение печени. При отсутствии адекватной терапии (пункция перикарда) симптомы нарастают и больной может погибнуть от неспособности сердца выполнять насосную функцию.
При хроническом выпотном перикардите клинические проявления существенно не отличаются от таковых при острых формах. Однако медленное накопление экссудата вызывает адаптивные изменения со стороны сердечно-сосудистой системы. Поэтому даже при наличии большого количества жидкости проявления тампонады сердца могут отсутствовать.
Хронический слипчивый перикардит нередко является исходом острого. Клинические проявления при нем обусловлены нарушением диастолического расслабления сердца, что приводит к уменьшению ударного и минутного объемов, повышению венозного давления (> 10 мм рт. ст.) и постепенному развитию венозного застоя (набухание шейных вен, гепатомегалия, отеки, асцит).
Больные отмечают слабость, одышку. При исследовании сердца его размеры обычно оказываются нормальными. Тоны сердца приглушены. У многих больных выслушиваются так называемые перикардиальные щелчки – короткие, достаточно громкие звуки в фазу ранней диастолы. Их объясняют внезапным прекращением наполнения желудочков из-за невозможности их дальнейшего расширения в результате сдавления толстым неэластичным перикардом.
Лабораторная и инструментальная диагностика. При остром инфекционном перикардите обычно выявляются типичные воспалительные изменения со стороны крови (нейтрофильный лейкоцитоз, увеличение СОЭ, высокие значения С-реактивного белка, фибриногена и др.). При застое в большом круге повышен уровень прямого билирубина и аминотрансфераз в крови.
На электрокардиограмме отмечается повышение сегмента ST в большинстве отведений с быстрой обратной динамикой. При этом сегмент ST возвращается к изолинии раньше, чем зубцы Т становятся отрицательными, двухфазными. При большом выпоте снижена амплитуда всех зубцов, нередко выявляются наджелудочковые нарушения ритма. При тампонаде перикарда нередко выявляются изменения высоты зубцов в различных ЭКГ-комплексах (электрическая альтернация), что связывают с меняющимся положением сердца в полости перикарда.
Рентгенологическое исследование при фибринозном и слипчивом перикарде оказывается неинформативным. При значительном выпоте выявляется увеличение тени сердца, нередко она имеет круглую форму с уменьшенной пульсацией. При длительно существующем констриктивном перикардите на фоне тени сердца обычно видны отложения кальция – панцирное сердце.
Значительно более информативна югулярная флебограмма, на которой отмечаются выраженные волны X и Y.
Решающее значение в диагностике имеет эхокардиографическое исследование, выявляющее эхонегативное пространство вокруг тени сердца и позволяющее определить состояние листков перикарда и количество жидкости в полости перикарда (в норме оно не превышает 50 мл). При небольшом количестве жидкости она преимущественно локализована позади сердца. При большом выпоте также выявляются значительные колебания сердца в полости перикарда (качающееся сердце), ассоциированные с эхокардиографическими признаками, симулирующими пролапс митрального и трикуспидального клапана («псевдопролапс»). При наличии тампонады наблюдается резкое уменьшение размеров полости правого желудочка в диастолу (коллапс правого желудочка). Фибринозный и констриктивный перикардит проявляются неравномерным утолщением листков перикарда, у больных с длительно существующим констриктивным перикардитом в утолщенном перикарде выявляются отложения кальция.
Наличие значительного количества жидкости в полости перикарда даже при отсутствии угрозы тампонады сердца является показанием к пункции перикарда, поскольку исследование жидкости нередко помогает ответить на вопрос об этиологии перикардита.
Для уточнения диагноза, как правило, нет необходимости в выполнении других исследований. Использование компьютерной томографии и ядерномагнитного резонанса позволяет идентифицировать не только уменьшение размеров полости правого желудочка, наличие утолщения перикарда, но и расширение полых вен. При катетеризации сердца отмечаются повышение и выравнивание конечно-диастолического давления в желудочках, предсердиях и давления заклинивания в легочной артерии.
Диагностическая биопсия сердца используется очень редко, и ее ценность низка.
Диагноз. В диагнозе необходимо отразить характер перикардита, остроту течения, при возможности – этиологию.
Примеры формулировки диагноза:
1. Острый выпотный идиопатический перикардит.
2. Рак желудка с метастазами в перикард. Острый выпотный геморрагический перикардит.
3. Хронический констриктивный перикардит туберкулезной этиологии. Сердечная недостаточность III (IV ф. к. по NYHA).
Дифференциальный диагноз. Постановка диагноза перикардита подразумевает два этапа. На первом этапе диагностируется перикардит, задачей второго этапа является уточнение его этиологии.
Первый этап диагностического поиска, благодаря широкому использованию эхокардиографического исследования, не представляет больших затруднений.
При остром перикардите наиболее частой диагностической ошибкой является гипердиагностика острого инфаркта миокарда. Однако при остром перикардите болевой синдром появляется одновременно с лихорадкой (при инфаркте миокарда лихорадка появляется позднее), при электрокардиографическом исследовании отмечается подъем сегмента ST в большинстве отведений (при инфаркте миокарда часто выявляется зубец Q и дискордантное смещение сегмента ST), шум трения перикарда выслушивается уже в первые часы после начала болей (при инфаркте – позднее). Сомнения разрешает эхокардиографическое исследование. Уточнение диагноза существенно сказывается на врачебной тактике – острый перикардит – противопоказание к назначению тромболитической терапии (риск гемоперикарда).
При хроническом констриктивном перикарде при поверхностном исследовании больного иногда ошибочно диагностируется цирроз печени. Однако набухание шейных вен, особенно на вдохе (симптом Куссмауля), всегда представленное у пациентов с констрикцией, отсутствует при циррозе печени. Этот простой и очевидный признак позволяет заподозрить перикардит и провести соответствующие исследования, уточняющие диагноз.
Второй этап диагностического поиска – уточнение этиологии. Учитывается вся совокупность клинических данных. При наличии выпота и получении жидкости из полости перикарда оценивается ее характер. Транссудат (содержание белка менее 30 г/л) более характерен для сердечной недостаточности, синдрома Дресслера и радиационных перикардитов. Геморрагический характер экссудата чаще отмечается при злокачественных новообразованиях, гнойный – при бактериальных перикардитах, серозный – при вирусных, туберкулезных и идиопатических перикардитах. При микроскопическом исследовании могут быть выявлены опухолевые клетки, бактерии. При подозрении на вирусную этиологию необходимо определение в динамике титра антител к вирусам, наиболее часто вызывающим перикардит (вируса Коксаки А и В, гриппа, ЭКХО, герпеса, энтеровирусы, аденовирусы). Диагностическое значение имеет нарастание титра антител в 4 раза и более в пробах крови, взятых с интервалом в 10 – 14 дней.
Течение острых перикардитов, как правило, доброкачественное. Исключение составляют «вторичные» перикардиты при опухолях, хронической почечной недостаточности и других заболеваниях, где исход определяется основным патологическим процессом. В редких случаях острые перикардиты приобретают хроническое течение.
Прогноз и исходы. Острый фибринозный перикардит обычно заканчивается без неблагоприятных последствий. При хронически текущем фибринозном (слипчивом) перикардите возможно постепенное (в течение многих лет) формирование «панцирного сердца». Наиболее часто подобный исход отмечается при туберкулезном и гнойном перикардитах. Выпотной серозный перикардит обычно заканчивается полным выздоровлением. Однако у отдельных больных возможен исход в хроническую форму. Приблизительно у 10 – 20 % больных, перенесших острый перикардит, в последующем возможны рецидивы.
Лечение. Наличие острого перикардита – повод для госпитализации больного. К сожалению, у большинства больных перикардит не диагностируется на догоспитальном этапе. Причиной госпитализации в этих случаях обычно являются болевые ощущения или же нарастающая сердечная недостаточность.
Терапия больных определяется этиологией и формой перикардита. Фибринозный перикардит при инфаркте миокарда, пневмониях, после хирургических операций на сердце не требует специальной терапии. При наличии выраженного болевого синдрома и длительно (несколько дней) сохраняющегося шума трения перикарда допустимо использование нестероидных противовоспалительных препаратов. Их назначение оправдано и у больных с серозным перикардитом. При отсутствии эффекта или же при наличии большого количества экссудата у больных серозным выпотным перикардитом назначаются глюкокортикоиды внутрь в средних терапевтических дозах (не более 1 мг преднизолона на 1 кг массы тела). При хронически текущих серозных выпотных перикардитах иногда приходится длительно (до года) использовать преднизолон в поддерживающих дозах (10 – 15 мг в сутки).
При подозрении на туберкулезную этиологию перикардита проводится комбинированная противотуберкулезная терапия. Наличие бактериального перикардита – показание к интенсивной антибактериальной терапии, хирургическому дренированию полости перикарда с повторным промыванием полости перикарда и введением в нее антибиотиков. При идиопатических перикардитах назначаются нестероидные противовоспалительные препараты. Наличие большого количества жидкости в полости перикарда даже при отсутствии тампонады сердца – показание к ее удалению. Оправдано назначение мочегонных средств. Они противопоказаны лишь при тампонаде перикарда.
У больных хроническим констриктивным перикардитом методом выбора является частичная резекция перикарда.
ПОРОКИ СЕРДЦА
Все пороки сердца подразделяются на врожденные и приобретенные. Наиболее частой причиной врожденных пороков сердца являются нарушения формирования сердца и крупных сосудов в эмбриональном периоде. Возникновение приобретенных пороков обычно связано с ревматизмом, инфекционным эндокардитом, кальцинозом и некоторыми другими более редкими причинами. В ряде случаев в основе развития одного и того же порока (митральная недостаточность, аортальная недостаточность и др.) могут лежать как врожденные нарушения, так и заболевания, переносимые пациентом после рождения.
Митральная недостаточность
Определение. Митральная недостаточность – это порок, при котором в каждой систоле возникает возврат крови из левого желудочка в левое предсердие из-за структурных изменений клапанного аппарата в целом или его отдельных компонентов.
Распространенность. Истинная распространенность митральной недостаточности неизвестна. С учетом митрального пролапса частота митральной недостаточности в популяции колеблется в пределах 2 – 10 %. Пролапс митрального клапана чаще встречается у детей и подростков с соотношением мужчины/женщины около 0,3. У лиц среднего и старшего возраста митральная недостаточность выявляется приблизительно с одинаковой частотой у женщин и мужчин.
Этиология. Гемодинамически выраженная митральная недостаточность в 50 % обусловлена перенесенным ревматизмом, в 90 % случаев она комбинируется с различной степени выраженности митральным стенозом. В основе неревматической митральной недостаточности лежит митральный пролапс, обусловленный дисплазией соединительной ткани, разрыв хорд в результате их дегенеративных изменений, дисфункция сосочковых мышц или участка миокарда, к которому они прикрепляются (миокардит, ишемическая болезнь сердца и др.), резкая дилатация левого желудочка с расширением атриовентрикулярного кольца. В последние годы причиной митральной недостаточности нередко является инфекционный эндокардит. К редким причинам митральной недостаточности относятся кальциноз митрального клапанного кольца, травмы грудной клетки, приводящие к надрыву створки или отрыву хорды и, наконец, врожденное расщепление створки митрального клапана, обычно сочетающееся с дефектом межпредсердной перегородки.
Патогенез (гемодинамические изменения). При митральной недостаточности через несомкнутые в систоле митральные створки часть крови возвращается в левое предсердие, которое постепенно расширяется (пропорционально объему регургитации) без заметного повышения давления. В диастоле вся кровь беспрепятственно возвращается в левый желудочек, вызывая его объемную перегрузку, а со временем – дилатацию и эксцентрическую гипертрофию. Из-за сравнительно низкого давления в левом предсердии митральная регургитация начинается уже в фазе изоволюмического сокращения и до половины объема регургитации возвращается в левое предсердие еще до открытия аортального клапана. Постепенно размеры левых камер сердца увеличиваются, снижается сердечный выброс, повышается давление в легочных сосудах и появляются симптомы сердечной недостаточности.
При остро возникающей митральной недостаточности (разрыв хорд, отрыв головки сосочковой мышцы) из-за внезапного резкого повышения давления в левом предсердии одновременно увеличивается давление в легочных венах, что может привести к отеку легких.
Морфология. При ревматической этиологии порока створки митрального клапана деформированы, уплотнены, их площадь уменьшена, при длительно существующем пороке в атриовентрикулярном кольце и в основании створок нередко наблюдаются глыбки кальция (кальциноз). При митральном пролапсе створки клапана миксоматозно изменены, размеры створок и хорд нередко увеличены. У пациентов с инфекционным эндокардитом обычно имеется сочетание разнообразных изменений (перфорация и надрыв створок, разрыв хорд, абсцесс клапанного кольца и др.). При отрыве головки папиллярных мышц и разрыве хорд створки могут быть не изменены.
Классификация. Митральная недостаточность классифицируется с учетом этиологии (ревматизм, пролапс и т. д.), остроты развития (острая, хроническая) и степени митральной регургитации (легкая, средняя, тяжелая), оцениваемой эхокардиографически или при контрастировании левых камер сердца.
Клиническая картина. Сроки возникновения клинических проявлений зависят от причины болезни, возраста, в котором она возникла, тяжести и остроты развития митральной регургитации, состояния миокарда. Период от ревматической атаки до появления первых симптомов митральной недостаточности обычно превышает двадцать лет. При разрыве хорд, дисфункции папиллярных мышц симптоматика может появиться рано и быстро прогрессирует (отек легких).
Первыми жалобами обычно являются слабость и утомляемость, позднее присоединяется одышка, редко достигающая степени удушья. Многие больные отмечают сердцебиения, часто обусловленные мерцательной аритмией, а при прогрессировании заболевания – выраженные проявления сердечной недостаточности (отеки).
Физикальные изменения при хронической митральной недостаточности на несколько лет опережают субъективные нарушения. Характерным для данного порока является увеличение размеров относительной тупости сердца вверх и влево из-за дилатации левых камер сердца. Наиболее типичным признаком митральной недостаточности является систолический шум регургитации с максимумом на верхушке. При ревматическом пороке шум пансистолический, дующего характера, высокочастотный, постоянной громкости. Интенсивный шум выслушивается на большой площади, проводится в аксиллярную область и под левую лопатку. Интенсивность шума мало изменяется при нарушениях ритма. Шум усиливается на вдохе и уменьшается при уменьшении венозного возврата крови к сердцу. Существует умеренная корреляция между громкостью шума и выраженностью регургитации. У многих больных шум сопровождается систолическим дрожанием («кошачье мурлыканье»). I тон ослаблен или вообще не выслушивается, II тон часто расщеплен из-за быстрого опорожнения левого желудочка и более раннего закрытия аортального клапана. При легочной гипертензии может быть усилен пульмональный компонент II тона. Нередко выслушивается патологический III тон на верхушке, создающий протодиастолический ритм галопа, часто совпадающий с пальпируемым толчком быстрого заполнения левого желудочка и свидетельствующий о его диастолической перегрузке.
При гемодинамически невыраженной митральной недостаточности при митральном пролапсе I тон сохранен, систолический шум короткий и начинается отступя от I тона. Систолическому шуму обычно предшествует один или несколько дополнительных звуков (систолические щелчки). Размеры сердца в этих случаях обычно не изменены.
У больных с сердечной недостаточностью определяются одышка, отеки, асцит, застойные хрипы в легких.
Инструментальная диагностика. При небольшой митральной недостаточности могут отсутствовать электрокардиографические и рентгенологические изменения. При умеренной и значительной регургитации на ЭКГ выявляется расширение зубца Р (> 0,10 с) и признаки гипертрофии левого желудочка. Результаты фонокардиографического исследования повторяют данные аускультации (рис. 1.8). Рентгенологически определяется увеличение левого желудочка и левого предсердия, при длительно существующем декомпенсированном пороке – увеличение правых отделов сердца и признаки легочного застоя.
Решающее значение в подтверждении диагноза имеет эхокардиографическое исследование, позволяющее оценить объемы камер сердца, состояние створок, хорд, толщину стенок, а допплеркардиография – степень митральной регургитации. Единые критерии выраженности митральной регургитации отсутствуют. Обычно ее оценивают по фракции регургитации: умеренная (< 30 %), средняя (30 – 50 %) и тяжелая (> 50 %). Использование эхокардиографии позволяет решить все диагностические задачи, не прибегая к инвазивным методам исследования.
Диагноз. В диагнозе отражается этиология порока, его осложнения.
Примеры формулировки диагноза:
1. Ревматизм, неактивная фаза. Митральная недостаточность (выраженная). Мерцательная аритмия. Сердечная недостаточность II (III ф. к. по NYHA).
2. Синдром Марфана. Пролапс митрального клапана (незначительный).
Дифференциальный диагноз. Диагностика митральной недостаточности включает в себя два этапа. Во-первых, это постановка диагноза митральной недостаточности, во-вторых, ответ на вопрос об этиологии порока.
На первом этапе проводится дифференциальный диагноз с другими пороками сердца и заболеваниями, проявляющимися систолическим шумом (стенозы устья аорты и легочной артерии, недостаточность трехстворчатого клапана, так называемые «невинные», или «функциональные», шумы при анемии, увеличении хорды и т. п.). Особенности систолического шума в сочетании с данными анамнеза и результатами физикального исследования позволяют у большинства пациентов диагностировать митральную недостаточность. Методом, подтверждающим диагноз митральной недостаточности, является эхокардиографическое исследование.
Второй этап подразумевает ответ на вопрос об этиологии порока, что также обычно не представляет больших затруднений.

Рис. 1.8. Фонокардиограмма больного с выраженной недостаточностью митрального клапана.
ФКГ зарегистрирована в области верхушки сердца. Пансистолический шум (СШ) возникает сразу после I тона. На всех частотах (Н – низкая частота, до 70 Гц; С1 – средняя частота первая, 40 – 180 Гц; С2 – средняя частота вторая, 140 – 400 Гц) регистрируется патологический III тон, за которым следует короткий протодиастолический шум
Течение. Хроническая митральная недостаточность относится к числу достаточно доброкачественно протекающих пороков сердца. При острой митральной недостаточности рано возникает и, как правило, быстро прогрессирует сердечная недостаточность. Прогноз больных существенно ухудшается при присоединении мерцательной аритмии. Мерцательная аритмия способствует появлению или усугублению предсуществовавшей сердечной недостаточности, возникновению эмболий.
Прогноз и исходы. Прогноз больных с незначительной митральной недостаточностью благоприятный. Они остаются компенсированными в течение всей жизни. Причиной смерти больных с тяжелой или острой митральной недостаточностью обычно является сердечная недостаточность, реже – эмболии.
Лечение. Основным методом терапии больных с недостаточностью митрального клапана является хирургическая коррекция дефекта. Показанием к хирургическому вмешательству является появление первых симптомов декомпенсации у больного хронической митральной недостаточностью или же развитие острой митральной недостаточности. Кроме того, оперативное лечение показано больным с тяжелой митральной недостаточностью (конечносистолический размер левого желудочка > 4,0 – 4,5 см, индекс конечно-диастолического объема левого желудочка > 40 – 50 мл/м2) даже при отсутствии декомпенсации. Безусловным показанием к операции является наличие инфекционного эндокардита при неэффективности антибактериальной терапии.
В настоящее время выполняются как замена клапана, так и клапансберегающие операции (пластика). При невозможности оперативного вмешательства проводится терапия сердечной недостаточности.
Митральный стеноз
Определение. Митральный стеноз – это порок сердца с обструкцией притока крови в левый желудочек на уровне митрального клапана.
Распространенность. «Чистый» стеноз составляет 25 % всех клапанных пороков, а комбинированный порок – еще 40 %. Соотношение женщин и мужчин – 4: 1.
Этиология. Митральный стеноз у абсолютного большинства больных является следствием ревматического эндокардита. В исключительно редких случаях порок может быть врожденным или осложнять течение серотонинпродуцирующих опухолей (карциноид) и системной красной волчанки.
Патогенез (гемодинамические изменения). Нормальное митральное отверстие имеет площадь 4 – 6 см2. В покое атриовентрикулярный ток крови идет только через центр площадью 2 см2 при градиенте давления 5 мм рт. ст. При увеличении кровотока (физические нагрузки) используется вся площадь атриовентрикулярного отверстия. Поэтому при небольшом сужении (до 2см2) в покое отсутствует повышение сопротивления кровотоку на уровне митрального клапана. При более резком сужении или же у пациентов с небольшим митральным стенозом при физической нагрузке возникает затруднение к поступлению крови из левого предсердия в левый желудочек во время его диастолы. Это приводит к повышению давления в левом предсердии с постепенным развитием его гипертрофии и дилатации. При выраженном стенозе (площадь отверстия < 1 см2) давление в левом предсердии в покое составляет 25 – 30 мм рт. ст. Оно ретроградно передается через легочные вены, не имеющие клапанов, к капиллярам и легочной артерии. В ответ повышается давление в правом желудочке, возникает его гиперфункция и гипертрофия. Повышение давления в легочной артерии поддерживает градиент, способствующий прохождению крови через суженное митральное отверстие. С утяжелением стеноза увеличение давления в левом предсердии и легочная гипертензия становятся постоянными – так называемая пассивная легочная гипертензия, при которой подъем легочного капиллярного давления до уровня осмотического давления плазмы создает условия для транссудации жидкости в альвеолы и развития отека легких. Однако благодаря усилению лимфооттока из легких и рефлекторному сужению легочных артериол риск развития отека легких значительно уменьшается.
У части больных рефлекторная артериолярная вазоконстрикция оказывается чрезмерной и вызывает непропорционально резкий подъем давления в легочной артерии (иногда до уровня системного) — активная легочная гипертензия. В этих условиях резко возрастает нагрузка на правый желудочек, возникает его гипертрофия с последующей дилатацией и застоем крови в большом круге кровообращения.
Морфология. Выделяют три морфологических варианта митрального стеноза:
1) комиссуральный, при котором створки митрального клапана срастаются по краям их смыкания (комиссурам). В этих случаях обычно формируется «чистый» митральный стеноз;
2) клапанный, при котором резко изменены створки клапана (фиброз, обызвествление). Порок обычно комбинированный;
3) хордальный, при котором изменения створок сочетаются с поражением хорд (их укорочение, склерозирование). Укороченные, частично спаянные хорды увлекают вниз в полость левого желудочка весь клапанный аппарат, образующий малоподвижную воронку с плотными сращенными краями. Со временем створки стойко иммобилизуются в неправильном положении, поэтому не только их открытие, но и закрытие становится неполноценным, и к стенозу присоединяется недостаточность митрального клапана.
Нередко все три формы стеноза сочетаются, но при этом одна из них, как правило, является преобладающей.
Классификация. Общепринятой классификации митрального стеноза нет. Наиболее часто используемые классификации представлены в табл. 1.17.
Существует также хирургическая классификация, в основе которой лежат клинические проявления заболевания.
Клиническая картина. Симптоматология митрального стеноза отражает его выраженность и наличие осложнений. Наиболее ранними симптомами митрального стеноза являются слабость, утомляемость и одышка. Одышка вначале возникает при значительной физической нагрузке, в последующем она принимает постоянный характер и усиливается в положении лежа. При сильной одышке обычно появляется кашель, реже – кровохарканье из-за разрыва легочно-бронхиальных венозных соустий, характерных для легочной гипертензии. Периодически, чаще в ночное время, одышка принимает характер удушья, заканчивающегося развитием отека легких.
Таблица 1.17
Классификация митрального стеноза

Характерной жалобой больных является также ощущение сердцебиений, возникающее нередко при минимальной физической нагрузке. Наиболее часто сердцебиения отмечаются при присоединении мерцательной аритмии. При физикальном исследовании в фазу полной компенсации осмотр больного не выявляет существенных изменений. Размеры сердца в этот период также не изменены, за исключением незначительного расширения границы относительной тупости за счет увеличения левого предсердия. При пальпации нередко над верхушкой сердца выявляется диастолическое дрожание («кошачье мурлыканье»). Уже в этот период выявляются типичные аускультативные признаки митрального стеноза. К числу наиболее характерных проявлений относятся громкий (хлопающий) I тон, звук открытия митрального клапана («митральный щелчок») и диастолический шум. Громкий I тон выслушивается как при синусовом ритме (если нет удлинения интервала P – Q), так и при мерцательной аритмии. Громкость I тона особенно выражена в начальных стадиях сужения. Со временем, когда створки становятся малоподвижными, громкость I тона уменьшается, и он может стать нормальным. Звук открытия митрального клапана выслушивается в начале диастолы над верхушкой. Он хорошо проводится к основанию сердца и сохраняется при мерцательной аритмии. Интенсивность звука резко уменьшается при полной обездвиженности клапана (резкий фиброз и кальциноз створок).
Диастолический шум с максимумом у верхушки сердца начинается сразу же после тона открытия митрального клапана и продолжается в течение всей диастолы. Шум нередко усиливается в конце диастолы из-за усиления кровотока в результате сокращения левого предсердия (пресистолический шум). Поэтому пресистолическое усиление шума исчезает при присоединении мерцательной аритмии. Интенсивность шума нарастает при усилении кровотока (физические нагрузки) и в положении больного на левом боку.
Повышение давления в системе легочной артерии проявляется усилением легочного компонента II тона. При выраженной легочной гипертензии могут выслушиваться пульмональный тон изгнания, систолический шум над легочной артерией, а также диастолический шум пульмональной регургитации (шум Грехема – Стилла). Развитие гипертрофии и дилатации правого желудочка проявляется усилением сердечного толчка, расширением абсолютной тупости и увеличением размеров сердца. При резкой дилатации правого желудочка появляются пульсация шейных вен и систолический шум относительной недостаточности трехстворчатого клапана. Присоединение застоя в малом и большом кругах кровообращения проявляется соответствующими изменениями.
Инструментальная диагностика. ЭКГ обычно выявляет признаки гипертрофии правого желудочка, увеличения левого предсердия (P. mitrale), у части больных – мерцание (трепетание) предсердий.
При рентгенологическом исследовании наблюдается увеличение левого предсердия, при тяжелом стенозе – расширение легочной артерии и правого желудочка, признаки интерстициального отека легких (линии Керли). Фонокардиография подтверждает данные аускультации.
Из неинвазивных методов самую ценную информацию дает эхокардиография, позволяющая рассчитать площадь митрального отверстия и градиент давления, оценить кровоток через митральный клапан, измерить давление в легочной артерии, определить выраженность кальциноза створок, степень укорочения хорд, величину левого предсердия и наличие в нем тромбов, измерить объем левого и правого желудочка.
Необходимости в использовании инвазивных методов исследования для подтверждения диагноза нет.
Диагноз. В диагнозе необходимо отразить активность ревматизма, наличие осложнений. Тяжесть стеноза обычно не отражается.
Примеры формулировки диагноза:
1. Ревматизм, неактивная фаза. Митральный стеноз. Мерцательная аритмия. Сердечная недостаточность III ф. к. по NYHA.
2. Ревматизм, активная фаза. Комбинированный митральный порок с преобладанием стеноза. Отек легких 15.09.98.
Дифференциальный диагноз проводится с миксомой левого предсердия, дефектом межпредсердной перегородки. Для миксомы характерна большая изменчивость аускультативных данных. При дефекте межпредсердной перегородки обычно выявляется широкое фиксированное расщепление II тона, тон и шум изгнания над легочной артерией, признаки диастолической перегрузки правого желудочка. В редких случаях диагноз затруднен при других состояниях, сопровождающихся повышением давления в легочной артерии (первичная легочная гипертензия, повторные эмболии в систему легочной артерии и др.).
Течение. Заболевание неуклонно прогрессирует, однако скорость сужения резко варьирует у различных больных. Быстрое прогрессирование стенозирования отмечается у лиц с выраженной деформацией створок клапана и подклапанных структур. Ухудшение состояния больных обычно обусловлено присоединением осложнений, особенно мерцательной аритмии. К числу других осложнений относятся эмболии, отек легких, хроническая сердечная недостаточность, наклонность к воспалительным заболеваниям бронхов и легких, инфекционный эндокардит.
Прогноз и исходы. При отсутствии своевременной хирургической коррекции прогноз неблагоприятный, хотя при слабом и умеренном стенозе у многих больных возможно длительное бессимптомное течение (до 20 лет). Наиболее частая причина смерти – сердечная недостаточность.
Лечение хирургическое. Показанием к коррекции являются появление первых симптомов декомпенсации у больного с площадью митрального отверстия < 1 см2, наличие бессимптомного тяжелого митрального стеноза с выраженной легочной гипертензией (> 60 мм рт. ст.). Используются баллонная вальвулопластика, комиссуротомия, при резкой деформации клапана и кальцинозе – протезирование клапана. При невозможности коррекции порока проводится медикаментозная терапия и профилактика осложнений (сердечная недостаточность, аритмии, эмболии).
Аортальная недостаточность
Определение. Аортальная недостаточность – порок, обусловленный поражением клапана или расширением клапанного кольца, в результате чего створки в диастоле полностью не смыкаются и возникает регургитация крови из аорты в левый желудочек.
Распространенность. Изолированная аортальная недостаточность – относительно редкий порок сердца. Она встречается во всех возрастных группах, чаще у мужчин, чем у женщин (отношение 3: 1).
Этиология. По скорости развития различают хроническую (80 %) и острую (20 %) аортальную недостаточность. Хроническая клапанная аортальная недостаточность обычно бывает обусловлена ревматизмом или инфекционным эндокардитом, реже – это врожденный порок (двустворчатый клапан). Расширение кольца аортального клапана может возникать при тяжелой артериальной гипертензии, сифилитическом аортите, атеросклерозе аорты (аневризма), синдроме Марфана и Рейтера, анкилозирующем спондилите. Острая аортальная недостаточность возникает при разрыве (отрыве) створки клапана (травма, инфекционный эндокардит) и при расслаивающей аневризме восходящего отдела аорты.
Патогенез (гемодинамические изменения). При регургитации крови из аорты возникает объемная перегрузка левого желудочка и по механизму Франка – Старлинга увеличивается сократимость левого желудочка. Нарастание объема регургитации приводит к расширению полости и массы миокарда левого желудочка. Своеобразным механизмом компенсации является рефлекторно обусловленное снижение периферического сопротивления, облегчающее систолический выброс и уменьшающее степень регургитации. При резкой аортальной недостаточности дополнительным механизмом компенсации является усиление сокращения левого предсердия. Все эти механизмы в течение длительного периода (20 – 40 лет) поддерживают сердечный выброс на нормальном уровне, и кровоснабжение организма не нарушается. Понижение выброса всегда означает истощение компенсаторных механизмов. С возникновением сердечной недостаточности повышается периферическое сопротивление, что способствует увеличению регургитации в левый желудочек и добавляет к нагрузке объемом нагрузку давлением. Возникает порочный круг, объясняющий особенность сердечной недостаточности: раз возникнув, она плохо поддается медикаментозной терапии и быстро прогрессирует. При острой аортальной недостаточности левый желудочек в диастолу не в состоянии вместить количество крови, поступающее из левого предсердия и возвращающееся из аорты. Поэтому быстро развивается острая левожелудочковая недостаточность.
Морфология. При клапанном пороке створки деформированы, укорочены. В них нередко выявляются отложения кальция. Кальциноз обычно максимально выражен при двустворчатом клапане. При расширении аортального кольца створки обычно нормальные, но представлены изменения, обусловленные основным заболеванием (сифилис, синдром Марфана и др.).
Классификация. Выделяют острую и хроническую аортальную недостаточность, обусловленную поражением створок аортального клапана и расширением клапанного кольца. Общепринятой классификации аортальной недостаточности по ее выраженности нет.
В настоящее время принято выделять четыре степени регургитации, оцениваемой при Допплер эхокардиографическом исследовании:
I степень – регургитация менее 20 %;
II степень – 20 – 35 %;
III степень – 35 – 50 %;
IV степень – регургитация более 50 %.
Клиническая картина. Клинические проявления определяются этиологией аортальной недостаточности, ее тяжестью, темпом развития, состоянием компенсации. Наиболее благоприятно протекает ревматический порок и аортальная недостаточность при двустворчатом клапане. Многие больные в течение 10 – 20 лет могут не иметь симптомов. Значительно раньше появляются симптомы при расширении аортального кольца. При острой аортальной недостаточности симптомы нередко появляются в первые часы – дни после возникновения дефекта створки (острая левожелудочковая сердечная недостаточность).
При хронической аортальный недостаточности более, чем у половины больных в момент установления диагноза субъективные симптомы отсутствуют, несмотря на наличие значительной кардиомегалии. При ревматическом пороке жалобы появляются на четвертом-пятом десятилетиях жизни. Наиболее типичными из них являются утомляемость, ощущения сильных ударов сердца в грудную клетку, пульсации в голове, головокружения, длительные неинтенсивные боли в прекордиальной области (кардиалгии), реже – стенокардия, пароксизмы слабости. Постепенно возникают проявления сердечной недостаточности.
При физикальном исследовании у больных с пороком, сформированным в детском или юношеском возрасте, определяется деформация грудной клетки («сердечный горб»), выраженная пульсация крупных артерий, реже – мелких сосудов ногтевого ложа (при надавливании), зрачков. Пульс скорый и высокий, значительно увеличено систолическое и уменьшено – диастолическое артериальное давление (большое пульсовое давление).
Исследование сердца обычно выявляет резкую кардиомегалию, верхушечный толчок смещен вниз и влево. Самым характерным и ранним признаком аортальной недостаточности является диастолический шум. Он начинается с аортальным компонентом II тона (ранний шум) и, постепенно убывая, продолжается до середины диастолы или даже до ее окончания. Шум обычно максимален в III – IV межреберье слева от грудины, хорошо проводится как к основанию, так и к верхушке сердца. При расширении корня аорты максимальная интенсивность шума может выявляться во II – III межреберьях у правого края грудины. Шум усиливается в положении сидя или стоя с наклоном вперед, а также при задержке дыхания после глубокого выдоха. Практически всегда над основанием сердца выслушивается систолический шум, обусловленный выбросом с большой скоростью увеличенного объема крови, нередко так же выявляется аортальный тон изгнания.

Рис. 1.9. Фонокардиограмма больного с недостаточностью аортального клапана.
ФКГ зарегистрирована в III межреберье слева. I и II тоны резко ослаблены. Ранний диастолический шум (убывающий) занимает всю диастолу
У отдельных больных с тяжелой аортальной недостаточностью над верхушкой сердца выслушивается своеобразный низкочастотный диастолический шум — шум Флинта. Генез шума Флинта объясняют различно: одни – сужением митрального отверстия из-за приподнимания медиальной створки митрального клапана струей аортальной регургитации, другие считают, что шум Флинта – шум аортальной регургитации, «отфильтрованный» от высоких частот при проведении к верхушке. Интенсивность I тона нередко не изменена. II тон может быть как резко ослаблен (резкая деструкция створок при инфекционном эндокардите), так и усилен (уплотнение створок при сохраненной подвижности у больных с сифилитическим аортритом). При резкой дилатации полости левого желудочка могут выслушиваться патологические III и IV тоны.
Дополнительные аускультативные признаки тяжелой аортальной недостаточности — симптом Траубе – громкий двойной тон в каждом сердечном цикле при выслушивании над бедренной артерией, а при ее легкой компрессии – систолодиастолический шум — симптом Дюрозье. Оба признака четко отражают увеличение пульсового давления и не несут самостоятельной информации.
Инструментальная диагностика. ЭКГ выявляет признаки гипертрофии и перегрузки левого желудочка, рентгенологическое исследование – кардиомегалию за счет дилатации левого желудочка (иногда – резчайшую), нередко – увеличение левого предсердия, расширение и усиление пульсации восходящей аорты. Фонокардиография подтверждает данные аускультации (рис. 1.9).
При эхокардиографии выявляются очень важные косвенные признаки порока: вибрация медиальной створки митрального клапана под влиянием двух токов крови – аортального и митрального, снижение амплитуды движения митрального клапана к открытию и его преждевременное закрытие, увеличение движения задней стенки левого желудочка и межжелудочковой перегородки, двухмерная эхокардиография позволяет оценить морфологию клапана, допплеровское исследование – выраженность регургитации. Для уточнения диагноза, как правило, нет необходимости в использовании инвазивных методов.
Диагноз. В диагнозе отражаются основное заболевание, наличие порока, его осложнения.
Примеры формулировки диагноза:
1. Ревматизм, неактивная фаза. Недостаточность аортального клапана.
2. Инфекционный эндокардит. Недостаточность аортального клапана. Разрыв створки. Отек легких, 07.05.97.
Дифференциальный диагноз. Проводится с пульмональной недостаточностью из-за очень близкого по аускультативным характеристикам шума, открытым артериальным протоком, разрывом аневризмы синуса Вальсальвы. Увеличение пульсового давления и периферические признаки аортальной недостаточности могут быть при ряде заболеваний с гиперкинетическим кровообращением: тиреотоксикоз и анемия; гемодинамические ситуации с быстрым оттоком крови из артериальной системы (шунт слева – направо), например, при открытом артериальном протоке, разрыве синуса Вальсальвы, артериовенозной фистуле.
Течение хронической аортальной недостаточности относительно благоприятное. Однако по прошествии иногда многих лет развивается сердечная недостаточность, для которой характерно быстрое прогрессирование. Острая аортальная недостаточность проявляется выраженным застоем в малом круге кровообращения.
Прогноз и исходы. Прогноз неблагоприятный. Основная причина смерти – сердечная недостаточность.
Лечение оперативное. Острая аортальная недостаточность – показание к неотложному хирургическому вмешательству. Показаниями к протезированию при хроническом течении является появление симптомов и/или наличие выраженной дилатации левого желудочка (конечно-диастолический диаметр ≥ 80 мм и/или конечно-систолический размер > 55 мм). Отдаленный прогноз хороший. При невозможности оперативного лечения проводится медикаментозная терапия (профилактика и лечение сердечной недостаточности и других осложнений).
Аортальный стеноз
Определение. Аортальный стеноз – это порок с обструкцией пути оттока левого желудочка.
Распространенность. Истинная распространенность аортального стеноза неизвестна.
Этиология. Аортальный стеноз может быть ревматическим (около 24 %), сенильнодегенеративным с кальцинозом (около 33 %), результатом фиброза врожденного бикуспидального клапана (около 38 %), врожденным (около 2 %), атеросклеротическим при гиперлипидемии II типа (не более 2 %). Кальциноз аортального клапана обычно развивается у лиц в возрасте старше 50 лет. Врожденный аортальный стеноз чаще надклапанный. У лиц с гипертрофической кардиомиопатией нередко отмечается нарушение опорожнения левого желудочка из-за обструкции в пути его оттока (подклапанный стеноз).
Патогенез (гемодинамические изменения). В норме площадь аортального отверстия 3 – 5 см2 и сужение наполовину не вызывает градиента давления, проявляясь лишь вихревым кровотоком, создающим характерный шум при изгнании крови в аорту. Гемодинамически значимое сужение возникает при уменьшении площади до 30 %. В этом случае повышение давления в левом желудочке, обеспечивающее адекватный выброс, является мощным стимулом к концентрической гипертрофии (без увеличения объема). Из-за резкого утолщения стенки гипертрофированного миокарда левого желудочка растяжимость его стенки уменьшается, что затрудняет диастолическое заполнение и вызывает подъем конечного диастолического давления, требующего усиления работы левого предсердия. В ответ на это возникает гипертрофия левого предсердия, которая обеспечивает нормальное диастолическое заполнение, необходимое для эффективного сокращения левого желудочка. Сердечный выброс длительно поддерживается на нормальном уровне. Декомпенсация обычно проявляется застоем в малом круге кровообращения, позднее присоединяется и правожелудочковая сердечная недостаточность.
Морфология. При ревматизме наблюдается сращение свободных краев створок, их утолщение и деформация. При кальцинозе имеются грубые отложения кальция в аортальном кольце, в основании створок, а у больных с двустворчатым клапаном – и непосредственно в створках.
Классификация. В основе классификации лежат этиология, уровень обструкции, выраженность стеноза. По уровню обструкции различают клапанный (99 %), под- и надклапанный (не более 1 %) стенозы; по этиологии – ревматический, сенильный и кальциноз бикуспидального клапана; по степени стенозирования и скорости изгнания крови – легкий (площадь отверстия > 1,2 см2, скорость изгнания более 1 и менее 3 м/с), умеренный (0,75 – 1,2 см2 и 3 – 4 м/с соответственно) и тяжелый (< 0,75 см2 и более 4 м/с соответственно).
Клиническая картина. Аортальный стеноз длительно (десятилетия) может протекать бессимптомно. Появление симптомов обусловлено сердечной недостаточностью и/или резким снижением ударного объема.
Самым ранним симптомом сердечной недостаточности является одышка, постепенно нарастающая и сочетающаяся со снижением толерантности к физической нагрузке.
Второй по частоте симптом – боли в области сердца, чаще – кардиалгии, но возможны классические проявления стенокардии из-за дефицита коронарного кровообращения вследствие сочетания ряда неблагоприятных факторов: повышения метаболических потребностей гипертрофированного миокарда, очень высокого давления в полости левого желудочка, которое приводит к сдавлению субэндокардиальных сосудов, низкого перфузионного давления в коронарных артериях из-за снижения давления в аорте и, наконец, из-за уменьшения поступления крови в устья коронарных артерий в связи с падением бокового давления в аорте в области коронарных сосудов (феномен Вентуры) на фоне резкого ускорения кровотока через суженный аортальный клапан.
Третья группа симптомов связана с уменьшением перфузии мозга – головокружения, предобморочные состояния и реже – синкопальные состояния при нагрузке. Синкопальные состояния в покое обычно обусловлены желудочковыми аритмиями. Суправентрикулярные аритмии обычно возникают в поздней стадии заболевания при дилатации левого предсердия.
При физикальном исследовании в далеко зашедшей стадии заболевания отмечается снижение систолического и среднего артериального давления, умеренное увеличение размеров сердца влево, сильный верхушечный толчок, смещенный влево и вниз.
Наиболее характерным признаком аортального стеноза является грубый систолический шум изгнания с максимумом в середине систолы, локализованный в III межреберье слева у грудины. Шум широко иррадиирует. Интенсивность шума уменьшается при снижении ударного объема.

Рис. 1.10 Фонокардиограмма больного с клапанным артериальным стенозом.
ФКГ зарегестрирована в III межреберье слева у грудины. АТИ – аортальный тон изгнания; СШ – систолический шум ромбовидной формы
У большинства больных перед шумом выявляется аортальный тон изгнания. При тяжелом стенозе ослаблен II тон, нередко выслушивается III тон, а при присоединении сердечной недостаточности – IV тон.
Инструментальная диагностика. На ЭКГ обычно выявляются признаки гипертрофии левого желудочка. При рентгенологическом исследовании размеры сердца изменены незначительно, кардиомегалия обычно свидетельствует о наличии сердечной недостаточности. У части больных видны кальцинаты в проекции аортального клапана, постстенотическое расширение восходящего отдела аорты, а при наличии сердечной недостаточности – признаки застоя в малом круге кровообращения. Фонокардиограмма соответствует аускультативным данным (рис. 1.10).
Наиболее важным методом исследования является эхокардиография в сочетании с цветным допплеровским сканированием, позволяющим определить степень систолического раскрытия створок, их архитектонику, расположение, площадь аортального отверстия, трансвальвулярный градиент давления, толщину стенки левого желудочка и стенозом.
состояние его функции. Для уточнения диагноза нет необходимости в выполнении инвазивных исследований.
Диагноз. В диагнозе отражается этиология стеноза, наличие осложнений.
Примеры формулировки диагноза:
1. Кальциноз бикуспидального аортального клапана. Аортальный стеноз. Отек легких 05.05.98.
2. Ревматизм, неактивная фаза. Аортальный стеноз.
Дифференциальный диагноз. Систолический шум над основанием сердца нередко выявляется у больных с ускорением кровотока (тиреотоксикоз, анемия). Он является обязательным проявлением гипертрофической обструктивной кардиомиопатии, пульмонального стеноза. Шум может выслушиваться при расширении восходящей аорты, ее атеросклерозе, у лиц пожилого возраста при склерозе аортальных створок без стенозирования отверстия. Уточнение диагноза возможно при сопоставлении клинико-инструментальных данных. Течение относительно благоприятное. Однако у большинства больных с годами развивается сердечная недостаточность, нарушения ритма.
Прогноз и исходы. Умеренный аортальный стеноз существенно не сказывается на продолжительности жизни. Прогноз резко ухудшается при появлении симптомов (одышка, значительное снижение толерантности к физическим нагрузкам), с этого момента длительность жизни половины больных не превышает двух лет. Больные погибают внезапно (аритмии) или от прогрессирующей сердечной недостаточности.
Лечение хирургическое. Показанием к хирургическому лечению являются появление первых симптомов или же наличие тяжелого аортального стеноза даже при отсутствии клинических проявлений. Наиболее часто используется замена клапана. При отсутствии кальциноза допустимо баллонирование или комиссуротомия. Однако результаты баллонирования при аортальном стенозе хуже, чем при митральном. При невозможности устранения стеноза проводится симптоматическая терапия (лечение нарушений ритма, сердечной недостаточности). Учитывая наличие у многих пациентов с аортальным стенозом низких величин артериального давления, необходима большая осторожность при назначении нитратов и других препаратов, снижающих артериальное давление.
ПОРОКИ КЛАПАНОВ ПРАВЫХ ОТДЕЛОВ СЕРДЦА. Изолированные пороки клапана легочной артерии и трехстворчатого клапана встречаются редко. Чаще наблюдается относительная недостаточность этих клапанов, обусловленная повышением давления в легочной артерии.
Врожденные пороки сердца у взрослых
Под врожденными пороками сердца понимаются врожденные аномалии его развития, обусловленные сохранением особенностей эмбрионального кровообращения (открытый артериальный проток, вторичный дефект предсердной перегородки) или же нарушениями развития сердца и крупных сосудов.
Большинство из этих нарушений могут быть выявлены уже в раннем детском возрасте. Однако клинические проявления некоторых дефектов развития могут формироваться во взрослом возрасте (кальциноз бикуспидального аортального клапана, выраженный митральный пролапс). Истинная частота врожденных аномалий развития сердца у взрослых не известна. Но она существенно отличается от таковой у детей (табл. 1.18), поскольку большинство детей с врожденными пороками переносят радикальные операции, часть детей с неустраненными пороками умирают и, наконец, некоторые врожденные аномалии (дефект межпредсердной перегородки) могут спонтанно излечиваться.
Таблица 1.18
Распределение врожденных пороков сердца у детей и взрослых
(в % к общему числу пороков)

К числу наиболее часто выявляемых у взрослых врожденных пороков сердца и крупных сосудов относятся дефекты межпредсердной и межжелудочковой перегородок, открытый артериальный проток, пульмональный стеноз и коарктация аорты. Сохранение этих пороков у взрослых наиболее часто бывает обусловлено диагностическими ошибками у детей, приводящими к отсутствию своевременной хирургической коррекции дефекта.
Констатация врожденного порока сердца у взрослых является показанием к оперативному вмешательству (с учетом противопоказаний), поскольку его наличие приводит к развитию сердечной недостаточности. Кроме того, у лиц с врожденными пороками достаточно часто возникает инфекционный эндокардит.
Дефект межжелудочковой перегородки. Дефект межжелудочковой перегородки – это врожденная аномалия сердца с сообщением между желудочками через отверстия в перегородке из-за нарушений ее развития.
У 90 % больных дефект располагается в верхней (мембранозной) части перегородки, у 10 % – в мышечной ее части (апикальная, средняя или верхняя треть перегородки). Размеры дефекта варьируют от минимального («точечного») до большого (диаметром 2 – 3 см). Иногда имеются множественные мелкие дефекты («фенестрированная» перегородка). У большинства больных дефект диагностируется и устраняется в раннем детском возрасте. Наличие порока у взрослых может быть обусловлено либо диагностической ошибкой, либо консервативной тактикой у пациентов с небольшим дефектом (диаметр отверстия менее 1 см).
Нарушения внутрисердечной гемодинамики обусловлены наличием сброса крови слева – направо, величина которого определяется размерами дефекта. При небольшом сбросе могут длительно сохраняться нормальные размеры сердца. Большой сброс приводит к объемной перегрузке правого желудочка с увеличением легочного кровотока и поступлением большего по сравнению с нормой количества крови в левые камеры сердца с их объемной перегрузкой. В этих случаях отмечается увеличение размеров сердца. При существенном увеличении легочного кровотока (в 1,5 раза и более) возникает рефлекторное повышение тонуса легочных артериол, приводящее к повышению легочного сосудистого сопротивления и давления в легочной артерии (вторичная легочная гипертензия). Постепенно в сосудах развиваются морфологические изменения, приводящие к сужению просвета мелких артерий и их облитерации с уменьшением эластичности легочной артерии и прогрессирующим повышением давления как в легочной артерии, так и в правых отделах сердца. Повышение давления в правом желудочке сопровождается уменьшением сброса крови слева – направо. Резкая дилатация правого желудочка сопровождается развитием относительной недостаточности трехстворчатого клапана.
Приблизительно у 15 – 20 % больных с локализацией дефекта в мембранозной части перегородки непосредственно под некоронарной створкой аортального клапана постепенно возникает и прогрессирует аортальная регургитация из-за отсутствия плотной фиксации створки в перегородке. В редких случаях при локализации дефекта под трикуспидальным клапаном возможен сброс крови из левого желудочка в правое предсердие.
При небольшом дефекте у взрослых сохраняется нормальное самочувствие. Появление симптомов (одышка, кровохарканье, неприятные ощущения в области сердца) обычно связано с легочной гипертензией. В этих случаях при объективном исследовании выявляется значительный цианоз. Размеры сердца при небольшом дефекте изменены минимально. Наличие выраженного сброса проявляется систолическим «кошачьим мурлыканьем», кардиомегалией за счет дилатации всех камер сердца и легочной артерии, увеличением размеров абсолютной тупости из-за увеличения правого желудочка; гипертрофия правого желудочка приводит к усилению сердечного толчка. Присоединение правожелудочковой сердечной недостаточности сопровождается появлением набухания и пульсации шейных вен и всеми признаками застоя в большом круге кровообращения.
Самым характерным и почти постоянным признаком является интенсивный пансистолический шум с максимумом в III – IV межреберье у левого края грудины, без широкой иррадиации.
Присоединение легочной гипертензии приводит к уменьшению интенсивности систолического шума и появлению дополнительных аускультативных изменений, наиболее характерными из которых являются громкий, расщепленный II тон над легочной артерией, пульмональный тон изгнания и систолический шум изгнания над легочной артерией. При значительном расширении легочной артерии и ее клапанного кольца выслушивается диастолический шум пульмональной регургитации (шум Грехема – Стилла).
Постановка диагноза основана на наличии характерных изменений со стороны сердца. Электрокардиографическое исследование на поздних стадиях развития порока выявляет признаки гипертрофии обоих желудочков сердца и увеличение предсердий, рентгенологически в этот период выявляется кардиомегалия, резкое расширение легочной артерии и ее ветвей. При небольших дефектах могут отсутствовать электрокардиографические и рентгенологические изменения. Фонокардиографическое исследование повторяет данные аускультации. Методом верификации диагноза является эхокардиография, наиболее информативным является исследование с чреспищеводным датчиком, небольшие дефекты выявляются лишь при допплеровском исследовании. Подозрение на сочетание данного порока с другими пороками развития сердца и сосудов является показанием к катетеризации сердца и ангиографии.
Диагностика порока является показанием для хирургического вмешательства – закрытия дефекта. Закрытию подлежат даже небольшие дефекты и при отсутствии существенных нарушений внутрисердечной гемодинамики, поскольку приблизительно у 10 % больных порок осложняется инфекционным эндокардитом. Противопоказанием к оперативному вмешательству является высокая легочная гипертензия.
Дефект межпредсердной перегородки. Это наиболее часто выявляемый врожденный порок у взрослых. В его основе лежит наличие отверстия в межпредсердной перегородке со сбросом (шунтом) крови слева – направо. Различают два варианта дефекта: первичный (80 %) и вторичный (20 %). Вторичный дефект представлен открытым овальным отверстием. Первичный дефект локализован в нижней части межпредсердной перегородки над створчатыми клапанами и атриовентрикулярным узлом, поэтому он часто сочетается с расщеплением створок створчатых клапанов, а также с нарушениями проведения в атриовентрикулярном сочленении. В остальном клинико-гемодинамические изменения при обоих типах порока идентичны. Они в решающей мере обусловлены шунтом слева – направо с объемной перегрузкой и гиперфункцией правого желудочка. Характер гемодинамических изменений и симптоматики при данном пороке близок к таковым при межжелудочковом дефекте.
Поздняя диагностика порока обусловлена отсутствием резких аускультативных изменений и длительным благоприятным течением заболевания. Тем не менее при выслушивании практически у всех больных выявляются систолический шум над легочной артерией с максимумом во II межреберье слева при вторичном дефекте и в III – IV межреберье – при первичном. Громкость шума обычно отражает величину шунта.
Наиболее специфичным аускультативным признаком является широкое, фиксированное расщепление II тона, выявляемое примерно у 90 % взрослых больных. Во втором межреберье слева нередко после первого тона выслушивается дополнительный звук (пульмональный тон изгнания).
Рентгенологическое исследование выявляет полнокровие легких, увеличение правых отделов сердца, легочной артерии и ее ветвей, на ЭКГ – признаки гипертрофии правого желудочка, нередко сочетающиеся при первичном дефекте с блокадой правой ножки пучка Гиса и предсердно-желудочковой блокадой.
Диагноз подтверждается при эхокардиографическом исследовании, позволяющем визуализировать дефект, оценить его количественно, выявить сопутствующее расщепление или пролабирование митрального клапана и другие аномалии, определить размеры камер сердца и степень легочной гипертензии. Наиболее информативным является транспищеводное ЭхоКГ исследование.
Констатация порока – показание к его хирургической коррекции.
Открытый артериальный проток. В физиологических условиях открытый артериальный проток спонтанно облитерируется вскоре после рождения. При сохранении функционирующего протока степень гемодинамических нарушений определяется его шириной. Узкий проток (несколько мм) не вызывает нарушений гемодинамики, поскольку емкость легочных сосудов достаточна, чтобы вместить дополнительный объем крови, поступающий из аорты. При большей ширине протока возврат крови в легкие составляет 40 – 70 % крови, изгоняемой из левого желудочка. Это приводит к объемной перегрузке левых камер сердца и развитию легочной гипертензии уже в раннем детском возрасте. У взрослых, как правило, выявляется открытый артериальный проток небольшого диаметра. Однако и в этих случаях постепенно развивается легочная гипертензия.
Основой диагностики неосложненного открытого артериального протока является наличие грубого, продолжительного систоло-диастолического шума, полностью перекрывающего второй тон и уменьшающегося в конце диастолы («машинный» шум). Максимум шума обычно выявляется во II межреберье слева. Развитие легочной гипертензии сопровождается изменением (вплоть до полного исчезновения) диастолической части шума и появлением всех признаков повышения давления в легочной артерии. При прогрессировании легочной гипертензии уменьшаются также длительность и интенсивность систолического компонента шума, а при выравнивании давления в аорте и легочной артерии он может исчезнуть.
Очень близкий по аускультативным характеристикам шум возникает при разрыве синуса Вальсальвы. Наиболее часто прорыв происходит в правый желудочек сердца. В отличие от открытого артериального протока разрыв синуса Вальсальвы возникает внезапно, чаще у мужчин в возрасте 20 – 40 лет, имеет более широкую область выслушивания. Его появление обычно сопровождается быстрым развитием и прогрессированием правожелудочковой сердечной недостаточности.
Методом верификации диагноза является эхокардиографическое исследование. В сомнительных случаях оправдана ангиография.
Наличие порока у взрослого – показание к его устранению. При узком протоке закрытие осуществляется специальной спиралью. Более широкий дефект устраняется хирургически.
Коарктация аорты. Сужение обычно локализовано в месте соединения артериального протока с нисходящей аортой дистальнее отхождения левой подключичной артерии. Это приводит к резкому повышению давления в верхней половине тела с низким давлением на нижних конечностях, дилатации проксимального отдела аорты, развитию гипертрофии левого желудочка с его последующей дилатацией. Характерно наличие систолического шума изгнания в левой подключичной области. Максимум шума обычно выявляется в межлопаточной области слева. Аортальный компонент II тона усилен. Может выявляться IV тон сердца. Диагноз не представляет сложностей при условии измерения АД на верхних и нижних конечностях.
На ЭКГ выявляются признаки гипертрофии левого желудочка, при рентгенологическом исследовании – расширение восходящей аорты и «узурация» ребер, обусловленная выраженным коллатеральным кровотоком.
Для уточнения диагноза используется эхокардиографическое исследование и/или ангиография.
Мембранный стеноз устраняется баллонированием. В остальных случаях производится резекция участка аорты в месте стеноза с имплантацией синтетического протеза или анастомозом «конец в конец».
КАРДИОМИОПАТИИ
Кардиомиопатии – это болезни миокарда неизвестной этиологии, не связанные с ишемической болезнью сердца, системной или легочной гипертензией, врожденными или приобретенными пороками сердца и другими заболеваниями.
В последние годы термин «кардиомиопатии» стал очень популярным в кардиологии. Его стали использовать достаточно широко для характеристики изменений миокарда при известных заболеваниях (алкогольная, диабетическая, ишемическая и другие кардиомиопатии). Однако Комитет экспертов ВОЗ рекомендует использовать термин «кардиомиопатии» при заболеваниях, объединенных в эту группу Goodwin в 1972 г. Согласно предложениям Goodwin, различают гипертрофическую, дилатационную и рестриктивную кардиомиопатии.
Гипертрофическая кардиомиопатия
Определение. Гипертрофическая кардиомиопатия – заболевание миокарда неизвестной этиологии, характеризующееся наличием гипертрофии миокарда преимущественно левого желудочка и межжелудочковой перегородки. Распространенность. Истинная распространенность заболевания не известна. Предполагается, что его частота составляет в популяции менее 0,5 %. Заболевание чаще отмечается у мужчин.
Этиология. Возникновение гипертрофической кардиомиопатии связывают с влиянием как генетических, так и негенетических факторов. В 20 – 60 % случаев она носит семейный характер, тип наследования – аутосомно-доминантный с различной пенетрантностью. Выявлены мутации нескольких генов, контролирующих синтез сократительных белков кардиомиоцитов. Характер мутаций далеко не одинаков у различных больных. Не исключается роль спонтанных мутаций. Требует уточнения значение негенных механизмов (нейрогенно-эндокринные нарушения).
Патогенез. Механизмы, определяющие патогенез гипертрофической кардиомиопатии, не ясны. В основе гипертрофии, по-видимому, лежат нарушения самих кардиомиоцитов, проявляющиеся в изменении темпов синтеза белков в результе экспрессии мутированных генов. Не исключено, что синтезированные белки по своим физико-химическим свойствам отличаются от белков нормальных кардиомиоцитов.
Классификация. Выделяют два основных варианта гипертрофической кардиомиопатии: I — равномерная (симметричная), II — неравномерная (асимметричная) гипертрофия левого желудочка. Последняя подразделяется на преимущественную гипертрофию межжелудочковой перегородки (всей или ее базальных отделов) или верхушки сердца. При гипертрофии базальных отделов перегородки обычно наблюдается обструкция пути оттока левого желудочка (обструктивная кардиомиопатия).
Морфология. При макроскопическом исследовании выявляется гипертрофия миокарда, которая обычно ограничена левым желудочком и межжелудочковой перегородкой. При обструктивной кардиомиопатии наблюдается непропорциональное утолщение различных участков или всей межжелудочковой перегородки. Полость левого желудочка значительно сужена. Апикальная гипертрофия проявляется преимущественной гипертрофией верхушки сердца. Гипертрофия миокарда правого желудочка отмечается редко. Микроскопическое исследование выявляет дискомплексацию кардиомиоцитов с уменьшением в них содержания миофибрилл, утратой поперечной исчерченности, наличием вакуолей и скоплений гликогена в перинуклеарной зоне.
Клиническая картина. Клинические проявления необструктивной (симметричной) кардиомиопатии полностью определяются выраженностью гипертрофии. Обычно симптомы появляются на четвертом-пятом десятилетиях жизни. Наиболее характерны признаки сердечной недостаточности, снижение толерантности к физической нагрузке. Большинство больных отмечают неинтенсивные болевые ощущения в области сердца (кардиалгии), у отдельных пациентов может иметь место классическая стенокардия при интактных коронарных артериях. При физикальном исследовании нередко отмечается усиленный верхушечный толчок, умеренно смещенный влево. Тоны сердца не изменены, нередко выслушивается систолический шум митральной регургитации, обусловленный своеобразным пролапсом створок митрального клапана из-за резкого уменьшения диаметра полости левого желудочка.
При обструктивной (асимметричной) кардиомиопатии проявления заболевания обычно возникают во втором-третьем десятилетиях. В решающей мере они обусловлены затруднением опорожнения левого желудочка из-за обструкции пути оттока (так называемый субаортальный стеноз). В основе обструкции лежит утолщение верхней 1/3 межжелудочковой перегородки, сочетающееся с переднесистолическим движением передней створки митрального клапана, создающим динамическую обструкцию в выносящем тракте левого желудочка.
При обструктивной кардиомиопатии клинические проявления возникают раньше, чем у больных с симметричной формой заболевания. Характерно снижение толерантности к физической нагрузке, одышка, сердцебиение. Как правило, отмечаются болевые ощущения в области сердца, обусловленные уменьшением коронарного резерва из-за резкой гипертрофии миокарда. У некоторых больных возникают синкопальные состояния из-за уменьшения кровоснабжения мозга, нарушений ритма (пароксизмальная желудочковая тахикардия) и, реже, эмболий.