Процессы, влияющие на возникновение возрастзависимых заболеваний
Пищеварение
Мудрец тот, кто хорошо кормит свой кишечник.
Выживает не сильнейший, а тот, кто меньше ест.
Ежедневно в организм человека поступают питательные вещества, которые должны быть переработаны и усвоены. Состояние здоровья во многом зависит от того, насколько успешно это осуществляется. Недаром говорят: «Мы не то, что мы едим, а то, что усваиваем». Для правильного усвоения необходимо есть в соответствующем количестве здоровую пищу, тщательно ее пережевывать, перерабатывать с помощью пищеварительных ферментов и абсорбировать, а также отказаться от продуктов, которые вызывают аллергию или пищевую непереносимость. Основная функция пищеварительной системы – трансформация энергии от употребляемой пищи в клетки организма и тем самым поддержание и развитие силы, роста, функционального взаимодействия.
Ключевую роль в пищеварении играет кишечник. Многие проблемы со здоровьем, например боли в суставах, хроническая усталость, аллергия, кожные заболевания, недостаточность иммунитета, могут быть связаны именно с поврежденным кишечником. Причем под кишечником следует понимать не только кишечный тракт как канал для переваривания пищи, но также микробиоту кишечника и элементы иммунной и нервной систем, обвивающие внутренние и наружные стенки кишечного тракта.
Кишечный тракт является частью пищеварительного канала, который начинается во рту и заканчивается анусом. В кишечном тракте осуществляются переваривание пищи, усвоение питательных нутриентов, выведение отходов жизнедеятельности. Значимую роль в жизнедеятельности пищеварительного тракта играет микробиота кишечника. Микробиота заселяется в организм с момента рождения ребенка, переходя от матери в момент родов, и обитает в кишечнике. Иногда роды индуцируют, что зачастую вызывает необходимость кесарева сечения. В утробе ребенок находится в стерильных условиях, но при продвижении по родовому каналу на него воздействуют множество бактерий, попадая в его организм через рот, – своеобразная природная вакцинация. При кесаревом сечении такого заселения бактерий не происходит. В этом случае без стимуляции со стороны какой-либо инфекции иммунная система развивается недостаточно, и, как следствие, это может привести к хроническому воспалению кишечника.
Бактерии, составляющие микробиоту, могут быть как благотворными, так и болезнетворными. Благотворные бактерии кишечника нейтрализуют около 40 % токсинов, поступающих в организм вместе с пищей.
Любые болезнетворные микроорганизмы, попадая в организм, имеют дело с полезными бактериями, не позволяющими тем занять их место в кишечнике. Кишечная микробиота постоянно стимулирует лимфоидную ткань кишечника, то есть осуществляет так называемую иммуномодуляцию и, можно сказать, в какой-то степени управляет иммунной системой. Поскольку иммунная система не может контактировать с микробиотой кишечника напрямую, существует разновидность иммунных клеток: дендритные клетки – отростки, которые через стенку кишечника прорастают в пищеварительный канал для получения информации о наличии и состоянии дружелюбных бактерий, то есть иммунная система постоянно находится в активном состоянии.
Бактерии кишечника принимают самое непосредственное участие в переваривании пищи. Более того, некоторые витамины – например, витамины группы В – не усваиваются организмом без предварительной обработки бактериями.
Определенные процессы в организмах дружелюбных бактерий оказывают помощь и организму человека – в частности, это касается процесса ферментации, когда в организме человека зачастую не хватает дружелюбных бактерий для полноценной самостоятельной ферментации. Осуществление ферментации, или брожения, в этом случае означает, что пища была уже частично переварена бактериями.
Какие бактерии являются дружелюбными? К числу самых полезных для организма относятся ацидофильные лактобактерии, казеиновые лактобактерии, бифидобактерии, болгарская палочка, сахаромицеты Буларди.
Эти бактерии относятся к облигатной микрофлоре. К факультативной микрофлоре относят условно вредные микроорганизмы. Они не патогенны в обычных условиях, но при ослаблении иммунной системы могут вызывать различные заболевания. К ним относят
• некоторые виды стафилококков (staphylococcus),
• клостридий (clostridium),
• протей (proteus),
• энтеробактер (enterobacter),
• клебсиелл (klebsielia),
• дрожжевые грибы, в том числе белая кандида, цитробактер фреунды.
Существует также патогенная микрофлора. Например, бактерии шигелла, сальмонелла и т. д.
Лимфоидная ткань кишечника составляет доминирующую часть иммунной системы организма. Примерно 80 % иммунных клеток располагается непосредственно в кишечнике. Когда частично непереваренная пища, токсичные микроэлементы или любые чужеродные вещества попадают внутрь, активизируется лимфоидная ткань кишечника. Клетки иммунной системы выполняют различные функции. Так, моноциты в большей степени нацелены на атаку вирусов, нейтрофилы ответственны за обезвреживание бактерий, эозинофилы и тучные клетки активируются при аллергических реакциях и при наличии паразитов, Т-клет-ки ориентированы на уничтожение раковых клеток, фагоциты атакуют чужеродные объекты и мертвые клетки. Важно отметить, что для эффективной работы иммунной системы необходимы определенные условия – например высокая температура тела, поэтому стремление моментально ее снизить до нормальной не всегда оправданно.
Другим условием является воспаление, которое часто возникает из-за нарушения работы кишечника. Именно воспаление, зародившееся в кишечнике, зачастую приводит к хроническому системному воспалению, индуцирующему множество других заболеваний.
Управляет пищеварительным процессом нервная система кишечника, клетки которой располагаются в его стенках, имеющих несколько слоев. Первый слой стенки состоит из клеток, абсорбирующих питательные вещества и избавляющихся от отходов. Стенку кишечника окружает слой соединительной ткани, в которой находятся мелкие кровеносные сосуды, собирающие все, что удалось абсорбировать первому слою. Второй слой – мышечные клетки, осуществляющие транспортировку содержимого кишечника далее по пищеварительному тракту и ответственные за перистальтику. Между ними находится слой иммунных клеток, сосредоточенных крупными группами, называемых пейеровыми бляшками. Небольшие нервные отростки прилегают к клеткам стенки кишечника, клеткам мышечной ткани, иммунным клеткам, являются продолжением нейронов, расположенных в окрестностях кишечника, и де-факто управляют функциями этих клеток, координируя и контролируя их работу. Нервные клетки кишечника разбросаны сетью по всему кишечнику, дирижируют не только перистальтикой и пищеварительным процессом, но также в определенной степени иммунной и эндокринной системами. Более того, нейронов в кишечнике по массе больше, чем в голове, и они производят нейромедиаторы намного активнее, чем это осуществляется в головном мозге. Например, причину пониженного уровня гормона удовольствия серотонина зачастую следует искать в проблемах, связанных именно с кишечником, ибо именно здесь выделяется более 90 % всего серотонина в организме. Кстати, чтобы нейромедиаторы продуцировались с требуемой скоростью, нейронам необходимы некоторые незаменимые питательные вещества, особенно витамины группы В, магний, кальций и калий, которых оказывается недостаточно при плохой усвояемости кишечника или при дисбактериозе.
Любая стрессовая ситуация отражается на кишечнике и сопровождается выделением адреналина, а следовательно, потерей клетками магния, выводящегося с мочой. Уменьшение уровня магния в организме усугубляет состояние нервного перенапряжения, то есть возникает замкнутый круг стресса. Кроме того, уменьшение уровня магния в организме приводит к снижению выработки энергии клетками, что выражается в повышенной утомляемости; а на уровне микрофлоры возникают проблемы всасываемости и нарушения в соединительных тканях, что может привести к повышенной кишечной проницаемости.
Проблемы пищеварения
Многие гастроэнтерологи отмечают, что около 70 % их пациентов с нарушениями работы кишечника являются депрессивными людьми, вечно недовольными жизнью. Дело в том, что, когда кишечник плохо работает, это отражается на многих функциях и системах организма. Может возникать множество функциональных нарушений, аллергических реакций, нередки патологические изменения суставов, мигрени, нарушения в работе нервной, иммунной и эндокринной систем. По сути, кишечник может являться скрытой причиной всех этих перебоев в организме. Кратко остановимся на основных нарушениях работы пищеварительной системы.
Метеоризм и несварение
Основная причина метеоризма и несварения – плохое переваривание пищи. Как узнать, каких ферментов не хватает? Для этого можно с каждым приемом пищи принимать добавку, содержащую все основные пищеварительные ферменты:
• протеазу (расщепляет белок на аминокислоты),
• амилазу (расщепляет углеводы на глюкозу),
• липазу (расщепляет жир на абсорбируемые жирные кислоты). Если существуют проблемы с перевариваемостью молока и молочных продуктов, то необходим фермент, содержащий лактозу.
При метеоризме после бобовых, в том числе чечевицы, надо выбирать фермент, содержащий альфа-галактозидазу. Фермент, содержащий гликоамилазу (другое название – амилоглюкозидаза), способствует в переваривании овощей из семейства крестоцветных (например, брокколи). Если после приема данных добавок негативные ощущения будут исчезать, то проблема была именно в недостаточном объеме вырабатываемых организмом ферментов для принимаемого количества нутриентов.
Дисбактериоз
Другая причина несварения – пучения живота, сбоев в работе желудка – дисбиоз, или дисбактериоз, что означает недостаточность полезных бактерий в кишечнике, где их место занимают болезнетворные микроорганизмы, до 80 % которых сгруппированы в плотные колонии. Условно патогенные микроорганизмы в кишечнике выделяют слизеподобное студенистое вещество, которым затем себя обволакивают и сливаются в единое целое, называемое биопленкой, внутри которой микроорганизмы становятся многократно устойчивее к действию препаратов. Причем в одной биопленке могут быть колонии бактерий, паразитов и грибков.
Созданная защитная оболочка устойчива к атакам как иммунной системы, дружественных микроорганизмов, так и антибиотиков. Более того, биопленка аккумулирует минеральные вещества и тяжелые металлы, такие как кальций, железо, ртуть, свинец и т. д., что делает ее еще прочнее.
Для избавления от этих болезнетворных микроорганизмов первоначально необходимо уничтожить биопленку, для чего требуется предварительно вывести из нее металлы и минеральные вещества, что ослабляет ее прочность. Известно много способов разрушить биопленку – например, часто для этих целей используют монолаурин (600 мг два раза в день), основанный на концентрированной лауриновой кислоте из кокосового ореха. Для дальнейшей борьбы с этими микроорганизмами существуют натуральные средства: гвоздика, полынь, чеснок, мастиковая смола, берберин, масло орегано и другие. К лекарственным препаратам относятся фунгициды, различные противопаразитарные и противогрибковые средства, антибиотики.
Восстановить нарушенный баланс можно двумя способами: принимать с пищей полезные бактерии или продукты, их содержащие, либо принимать препараты или продукты, способствующие росту и размножению собственных полезных бактерий. В первом случае это будут пробиотики, во втором – пребиотики.
Основные пробиотики – лактобациллы и бифидобактерии. Они входят в состав кисломолочных бактерий и ферментированных молочных продуктов, таких как сметана, йогурт, кефир, простокваша, некоторые виды мягких сыров, а также содержатся в квашеной капусте. К сожалению, пробиотики могут не добраться до кишечника и погибнуть в кислой среде желудка или под действием желчных кислот в двенадцатиперстной кишке.
Как лактобактериям, так и бифидобактериям требуется много клетчатки, которая содержится только в свежих, непереработанных фруктах, овощах, зерне. Восстановить природный баланс микрофлоры можно с помощью пробиотиков, состоящих из следующих штаммов: Lactobacillus Acidophilus LA 102, Bifidobacterium Longum LA 101, Lactococcus Lactis LA 103, Streptococcus Thermo-philus LA 104.
Пребиотики – это обычно трудноперевариваемые, низкомолекулярные углеводы, такие как лактулоза, раффиноза, растворимые пищевые волокна (инулин, пектин, полидекстроза), растительные экстракты. Наиболее известны и широко используются олигосахариды (ФОС). Другая их форма – резистентный крахмал, который проходит через желудок и расщепляется только в кишечнике.
Много пребиотиков содержится в соевых бобах, чечевице, фасоли, нуте, топинамбуре, цикории, сладком картофеле, спарже, бананах, артишоках, луке-порее, чесноке, листьях одуванчика, ячмене, ржи, пшенице, шоколаде.
Для восстановления нарушенного баланса микробиоты лучше всего принимать пробиотик, который одновременно содержит некоторое количество пребиотика ФОС.
Проницаемость кишечника
Во многих случаях чрезмерный рост патогенных бактерий и дрожжевых грибов связан с синдромом повышенной кишечной проницаемости (СПКП) тонкой кишки. В основном он обусловлен плохим питанием, приемом нестероидных противовоспалительных средств. Частота развития СПКП накапливается с возрастом и часто переходит в хроническое воспаление, что в конечном счете приводит к появлению микроскопических зазоров между клетками тонкой кишки, через которые в кровь всасываются нерасщепленные белки, желудочный сок, токсины и микробы. Это, в свою очередь, может привести к нарушению всасывания жизненно важных питательных веществ, и самое неприятное – к аутоиммунным реакциям на полезную пищу. Иммунная система принимает попадающую в кровоток частично переваренную пищу за чужеродную, и организм создает антитела для борьбы с нею. Эти антитела зачастую вступают в перекрестные реакции с нормальными тканями организма, что может вызывать развитие таких аутоиммунных заболеваний, как артрит и астма.
Другим примером аутоиммунной реакции является тиреоидит Хашимото. Это патология, как правило, является следствием перекрестной реакции организма на глютен. При СПКП попадание глютена в кишечник активизирует иммунную систему, и она начинает его атаковать; но некоторые элементы щитовидной системы организма обладают схожим с глютеном кодом, в результате иммунные клетки атакуют и ее. Можно привести еще несколько аналогичных примеров, но главное то, что в большинстве случаев для вывода иммунной системы из заблуждения необходимо простое очищение и восстановление кишечника. Для определения СПКП пациенту необходимо принять небольшое количество лактулозы и маннита и через несколько часов сдать на анализ мочу. В норме в тонкой кишке всасывается малая доля лактулозы – следовательно, и в моче ее должно содержаться мало. Маннит же всасывается очень быстро. Высокое содержание лактулозы по отношению к манниту свидетельствует о проницаемости лактулозы в кровь из-за наличия СПКП.
Проницаемость стенки кишечника хорошо поддается лечению с помощью аминокислоты под названием глютамин, которая не только служит топливом для кишечника (хотя для большинства органов тела таковым является глюкоза), но и лечит его.
В Японии врачи назначают пациентам, принимающим при болях и воспалении нестероидные противовоспалительные препараты, 2000 мг глютамина. Многие хирурги дают пациентам глютамин после операции. Особо следует отметить, что глютамин крайне необходим и иммунной системе: получив оптимальную дозу глютамина, лимфоциты и макрофаги работают немного эффективнее.
Синдром раздраженного кишечника (СРК)
Избыточный метеоризм, боль, вздутие, колики, неполное опорожнение кишечника, диарея, запор являются признаком СРК. Этим симптомам могут сопутствовать признаки нарушений в верхнем отделе ЖКТ, такие как тошнота, отрыжка, изжога. К проявлению симптомов СРК могут приводить раздражения и воспаления в нижнем отделе ЖКТ вследствие пищевых отравлений или бактериальных инфекций. Продукты с высоким содержанием вредных жиров, рафинированных углеводов и крахмала часто становятся основной причиной воспаления. Нельзя также не отметить связь СРК со стрессом. Снижение уровня стресса, прием таких добавок, как мятное масло в кишечнорастворимой оболочке и пищевая добавка Seacure, как правило, существенно облегчают состояние.
Гипохлоргидрия
Гипохлоргидрия характеризуется недостаточным образованием соляной кислоты, в результате чего происходит недостаточное растворение пищи и, как следствие, нарушается всасывание питательных веществ. Гипохлоргидрия более распространена в пожилом возрасте, ею страдает около 25 % людей старше 60 лет. Очень важно дифференцировать симптомы гипохлоргидрии с симптомами противоположного нарушения – повышенной кислотности при гастроэзофагеальной рефлюксной болезни, ибо прием антацидов, отпускаемых без рецепта, в случае гипохлоргидрии может только усугубить ситуацию. Диагностировать наличие гипохлоргидрии можно по анализу минерального состава волос. Если по результатам анализа обнаружено низкое содержание многих незаменимых минералов, таких как кальций, магний, хром, цинк, то причина обычно кроется в гипохлоргидрии, ибо должно вырабатываться достаточное количество соляной кислоты, чтобы они усваивались. Соляная кислота помогает иони зировать минералы, что облегчает их всасывание. Кстати, в противоположность тому, что принято думать, именно изжога – распространенный симптом сниженной выработки соляной кислоты.
При обнаружении низких уровней многих минералов могут развиваться также частые инфекционные заболевания (многие минералы необходимы для эффективной работы иммунной системы) и синдром хронической усталости.
Для борьбы с гипохлоргидрией используют такую добавку в форме соляной кислоты, как бетаин гидрохлорид.
Желудочно-кишечные нарушения
Наиболее часто желудочно-кишечные нарушения обусловливаются ротавирусами и аденовирусами, реже – энтеровирусами и реовирусами.
Лечение проводится путем нормализации недостаточности ферментов желудочно-кишечного тракта (фестал, мексаза и др.), назначения комплекса противовирусных и общеукрепляющих средств, а также диетического питания, исключающего вещества, усиливающие перистальтику, вызывающие усиление бродильных процессов, гнилостного распада, механически щадящие.
Аллергия и пищевая непереносимость
Обычная аллергия означает, что организм вырабатывает антитела, иммуноглобулин типа Е (IgE) в ответ на съеденный аллергенный продукт. В этом случае реакция организма осуществляется то в виде приступов астмы (если воздействие осуществляется на воздушно-дыхательные пути), то в виде кожных высыпаний при воздействии на кожу, то в виде рвоты при воздействии на пищеварительный тракт.
При пищевой непереносимости синтезируются антитела, иммуноглобулины G (IgG), которые, хотя и не всегда или не сразу, могут вызывать непосредственные симптомы, тем не менее могут провоцировать синдром раздраженного кишечника, экзему, артрит, астму, усталость, вздутие, метеоризм.
Для выявления пищевой аллергии, или непереносимости, обычно сдают анализ крови, по результатам которого пациент получает список продуктов с сильной аллергической реакцией, можно также получить ранжированный по степени реакции список продуктов, вызывающих пищевую непереносимость.
Важно в течение четырех месяцев избегать продуктов, вызывающих аллергию, или непереносимость, что позволит иммунной системе «забыть», что она воспринимала их враждебно, ибо за эти четыре месяца из организма уйдут антитела, выработанные для борьбы с аллергенными продуктами. Если за это время одновременно вылечить желудочно-кишечный тракт, то затем, скорее всего, исчезнет и болезненная чувствительность к данным продуктам. Более того, если употреблять такие продукты реже одного раза в четыре дня, вероятность выработки непереносимости иммунной системой крайне мала.
Кроме патогенных бактерий, на которых мы останавливались ранее, свою деструктивную роль в работу кишечника вносят также тяжелые металлы, паразиты, грибки, вирусы.
Тяжелые металлы, паразиты, грибки
Токсичные тяжелые металлы могут повредить все основные функции клеток (нарушение синтеза белка, ДНК, потеря клеточной энергии) и органов. Они нарушают передачу нервных импульсов. Из примерно 80 металлов Периодической системы химических элементов 30 являются токсичными. Необходимо отметить, что некоторые тяжелые металлы в ограниченных количествах необходимы для жизнедеятельности организма – например, цинк, хром, марганец, железо, медь.
Но есть и такие, которые не являются необходимыми для человеческого организма, – ртуть, свинец, мышьяк (полуметалл). Выявить наличие и уровень тяжелых металлов в организме можно достаточно легко, сделав соответствующий анализ крови или волос. Хорошо себя зарекомендовали как средства вывода тяжелых токсичных металлов кориандр, хлорелла, сельдерей, пет рушка, люцерна, хвощ лесной, а также димеркаптоянтарная кислота (DMSA), которая связывает ртуть и выводит ее из организма.
В настоящее время известно более 300 глистных заболеваний, к которым приводят в основном два типа червей – круглые (нематоды) и плоские. Последние подразделяются на два класса: ленточные черви (цестоды) и сосальщики (трематоды).
• Нематоды: аскариды, острицы, филярии, власоглав, стронгилоиды, анкилостомиды, трихинеллы.
• Цестоды: бычий или свиной цепни, карликовый цепень, широкий лентец, эхинококк.
• Сосальщики (трематоды): описторхи, клонорхи, фасциолы, шистосомы.
Кроме них существуют еще так называемые простейшие амебы, лямблии, трихомонады, причем последние зачастую являются хозяевами хламидий и вируса СПИДа.
Наиболее эффективный метод диагностики – иммуноферментный анализ (ИФА), который позволяет определить антитела и антигены паразитов и продукты их жизнедеятельности. Основное достоинство метода – возможность выявить вид паразитов, их количество и отслеживать динамику развития.
Иммунологическое исследование имеет менее высокую достоверность, так как зависит от жизненного цикла паразитов и от их количества в организме.
По данным Всемирной организации здравоохранения (ВОЗ), в настоящее время заражено паразитами до 80 % населения Земли, и это может быть причиной большинства заболеваний.
Не всегда по анализу кала и даже крови удается достоверно выявить наличие паразитов. В то же время определенные нарушения в работе пищеварения могут указывать на такую зараженность. Однако симптомы наличия паразитов зачастую схожи с симптомами распространенных заболеваний ЖКТ, поэтому люди обычно лечат совсем другое, вместо того чтобы начать с очистки организма. Наиболее характерные симптомы, указывающие на присутствие паразитов:
Газы и вздутие. Присутствие паразитов в кишечнике, особенно в тонком, приводит к воспалению, вздутию, газам. Если это происходит постоянно, то является одним из возможных проявлений наличия паразитов.
Синдром раздраженного кишечника. Продуцируемое паразитами раздражение и воспаление стенок кишечника вызывает уменьшение усвоения питательных веществ и особенно жира, в результате чего вместо абсорбирования в тонком кишечнике жир попадает в толстый кишечник, что может приводить к спазмам, поносам, запорам.
Аллергия. Паразиты выделяют токсичное вещество, что может вызвать иммунную реакцию в виде синтеза повышенного количества эозинофилов. Эозинофилы, в свою очередь, способствуют воспалению тканей организма, что и приводит к аллергической реакции.
Кожные высыпания. Прыщи, сыпь, экзема, крапивница, папилломы, дерматиты, отслоение и ломка ногтей, угри, трещины на пятках могут указывать на то, что ЖКТ заражен глистами.
Запор и понос. Глисты больших размеров могут блокировать желчные и кишечные протоки, что приводит к редким и затруднительным испражнениям. Однако ряд паразитов продуцирует гормоноподобные вещества, ведущие, напротив, к частым и водянистым испражнениям.
Частые пробуждения. Нарушение сна и частые пробуждения, особенно между 2–3 часами ночи, когда печень наиболее активна и организм пытается вывести токсичные вещества через печень, также могут быть спровоцированы глистами.
Иммунные сбои. Паразиты снижают выработку защитных иммуноглобулинов, ослабляют иммунную систему, в результате патогенным бактериям легче проникать в ЖКТ; отсюда – дисбактериоз и другие заболевания.
Анемия. Если глисты присасываются к слизистой оболочке кишок, то они высасывают питательные вещества и даже могут вызвать большую кровопотерю, что определяется по недостатку железа при анализе крови.
Суставные и мышечные боли. Когда паразиты проникают в суставную жидкость или мышцы, возникающие вследствие травмирования тканей глистами боли часто принимают за следствие артрита, хотя и боли, и воспаление суставов и мышц могут быть следствием реакции иммунной системы на присутствие паразитов.
Потеря веса. Вес обычно снижается из-за присутствия дополнительного источника потребления пищи и нарушения пищеварения.
Профессор Е.И. Чазов утверждает, что «паразиты, живущие в организме человека, – это реальная причина почти всех тяжелых заболеваний от атеросклероза до гепатита и язв желудка. Но, безусловно, самое опасное – это тот факт, что они приводят к раковым заболеваниям». Дело в том, что воздействие паразитов на клетки создает условия для сбоя деления клеток, что, в свою очередь, приводит к возникновению раковых опухолей. Насколько велико число людей, зараженных паразитами? Профессор Чазов считает, что «100 % населения внутри себя носит какое-то количество паразитов» (имеются в виду не только гельминты).
Какие существуют варианты лечения? Ответ зависит от вида гельминта, состояния здоровья пациента, его возраста, переносимости препарата.
К таблеткам от нематод (аскариды, острицы, трихинеллы, ток-сокары, власоглава), паразитирующих в кишечнике, относятся
• альбендазол (немозол, вормил, гелмодол-ВМ)[1],
• левамизол (декарис),
• мебендазол (вермокс, вормин, мебекс, термокс),
• пиперазин,
• пирантела памоат (гельминтокс, немоцид, гирантел),
• пирвиний эмбонат (пиркон, ванквин),
• карбендацин (меданин).
Препараты от цестод (карликовый цепень, бычий цепень, свиной цепень, широкий лентец, спарганоз, дипилидиоз, эхинококкоз, ценуроз и др.):
• никлозамид (фенасал), применяют против ленточных червей,
• мепакрин (акрихин), применяются против бычьего и карликового цепня, широкого лентеца, лямблиоза, малярии,
• альбендазол (немозол), используется при смешанных глистных инвазиях.
Таблетки от гельминтов-сосальщиков или трематод, к которым относятся описторхоз, фасциолез (печеночный сосальщик), клонорхоз, парагонимоз (легочный сосальщик), гетерофиоз, метагонимоз, меторхоз, шистосомоз и т. д.:
• хлоксил (битионол) – от внекишечных трематодов,
• перхлорэтилен от кишечных трематод,
• празиквантел (бильтрицид, азинокс, цистицид цесол) от многих видов глистов.
Препараты от гельминтов настолько токсичны, что больший вред могут нанести сами лекарства, а не глистная инвазия. Поэтому их применение возможно только под медицинским контролем, по определенным схемам и этапам, с одновременной защитой отдельных органов и последующими восстановительными процедурами, с приемом энтеросорбентов, активированного угля, пробиотиков и т. д.
При беременности разрешен к применению только пиперазин.
Следует отметить, что в настоящее время активно пропагандируются различного рода препараты, основанные на натуральных компонентах, такие как Bactefort, Intoxic, гельмостоп и др. Кроме того, существует огромное количество народных методов, начиная с использования тыквенных семечек и заканчивая чесноком. Между врачами и приверженцами натуральных препаратов до сих пор не утихают споры об эффективности и целесообразности использования сильнодействующих фармацевтических средств по сравнению с народными и органическими. По всей видимости, все зависит от степени и тяжести заражения и общего состояния человека.
Еще один класс токсинов, деструктивно влияющих на многие органы, – микозы. Среди них: кандиды, криптококки, пенициллиумы. Известно около 150 различных разновидностей кандиды, но в 95 % случаев заболевание вызывает Candida Albicans. Становясь патогенной, кандида может повреждать стенку кишечника и как компоненты не полностью переваренной пищи, так и токсичные продукты жизнедеятельности грибка могут проникать в кровь, вызывая раздражительность, депрессию, боли в животе, нарушения стула, циститы, суставные боли и т. д. Белая кандида снижает иммунитет и истончает лимфоидную ткань кишечника.
Если кишечник длительное время находится в состоянии дисбактериоза, грибы кандида формируют различные кандидозы (оральный, вагинальный, пищеводный).
При значительном размножении грибок может вызывать аллергические заболевания, такие как астма, крапивница, дерматит. Кандиды обладают уникальной выносливостью, приспособляемостью и живучестью. Что же вызывает их значительное размножение?
• Высокое содержание в пище рафинированных углеводов и сахара, фруктозы.
• Повторяющиеся курсы лечения антибиотиками.
• Ослабление иммунитета.
• Прием гормональных препаратов.
• Избыточное питание.
• Воздействие химикатов.
• Лечение иммуносупрессантами.
Для борьбы с кандидами необходимо отказаться от рафинированного сахара и меда, продуктов, содержащих дрожжи, перебродивших продуктов, маринадов и копченостей, продуктов, содержащих плесень, ограничить фрукты. Вместо сахара необходимо использовать стевию: она убивает в организме кандиду, укрепляет иммунитет. Из немедикаментозных средств против кандиды эффективны масло чайного дерева, лаванды, пачули, чеснок, розмарин, тимьян. Экстракт грейпфрутовых косточек является одним из лучших нетоксичных средств от кандиды. Кроме этого, активно используются кора муравьиного дерева, коллоидное серебро, листья черного ореха, алоэ, сифри, грибы шиитаки и маитаки.
Многие фармацевтические средства, используемые для уничтожения кандиды, очень токсичны главным образом для печени, однако при недостаточности натуральных средств их обычно используют, одновременно защищая печень, – например, гептралом.
Существует несколько групп антимикотиков с противогрибковым эффектом:
• имидазолы (клотримазол, эконазол, тиоконазол) – они действуют также на многие бактерии и обладают одновременно противогельминтными свойствами,
• триазолы (флуконазол, итраконазол) – уступают по агрессивности имидазолам, но превосходят их по переносимости,
• эхинокандины (каспофунгин) – блокируют составной компонент клеточной стенки грибков, что подавляет их дальнейшее образование,
• аллиламины (ламизин, тербинафин) – используются главным образом для борьбы с кожными грибками,
• полиены (леворин, нистатин, амфотерицин В) – применяют для разрушения цитоплазматической мембраны клетки кандиды и других бактерий, являются антибиотиками природного происхождения.
Для повышения эффективности и быстроты лечения целесообразно применять комплексную терапию, которая заключается в следующем:
• использование фармацевтических средств,
• применение витаминов группы В и витамина С,
• соблюдение диеты с ограничением углеводов и пищи богатой белками,
• применение (длительное) натуральных средств.
Кровообращение
Кровь представляется нам символом жизни.
Процесс кровообращения необходим для доставки органам и системам организма определенных веществ, включая витамины, минералы и кислород.
С помощью кровообращения выводятся из организма вещества, образовавшиеся в результате метаболических процессов клеточной жизнедеятельности. Кровеносная система перемещает также между органами промежуточные продукты метаболизма – это так называемая транспортная функция крови. Обладает кровь и рядом других функций:
• дыхательная – кровь доставляет кислород к тканям из легких, а углекислый газ переносит от тканей к легким;
• гуморальная – кровь обеспечивает доставку гормонов от клеток, где они синтезируются, к другим клеткам;
• питательная – кровь разносит ко всем клеткам питательные вещества: глюкозу, жиры, аминокислоты, минералы, витамины, воду;
• экскреторная – кровь уносит из клеток конечные продукты обмена веществ к органам выделительной системы (почкам);
• терморегулирующая – кровь осуществляет стабилизацию температуры тела за счет охлаждения одних органов и согревания других;
• защитная – иммунные клетки крови защищают организм от болезнетворных микроорганизмов;
• стабилизирующая – кровь обеспечивает стабильность определенных постоянных величин в организме: РН (кислотность), давление, t° и др. за счет водно-солевого обмена между нею и тканями организма.
Из вышеперечисленных функций крови следует, что нарушения в системе кровообращения могут приводить к патологическому развитию любых органов, тканей и систем организма; именно поэтому вопросам кровообращения придается особое значение.
Все заболевания системы кровообращения принято подразделять на три группы с учетом локализации патологического процесса:
• болезни, поражающие всю систему кровообращения в целом,
• болезни, поражающие сосуды,
• болезни, поражающие преимущественно сердце.
Примером заболеваний первой группы является гипертоническая болезнь; второй – атеросклероз, варикозное заболевание вен; третьей – миокардит, эндокардит, ревматизм.
В систему кровообращения входят сердце, артерии, вены и капилляры. Кровь в организме движется по двум кругам кровообращения – большому и малому. При движении по малому кругу кровь насыщается кислородом и освобождается от углекислого газа. В большом круге кровь разносит по всем органам кислород и питательные вещества, забирая от них углекислый газ и продукты выделения. Движение крови происходит по сосудам: артериям, венам, капиллярам.
Нарушение кровообращения приводит ко многим серьезным заболеваниям. В первую очередь страдает головной мозг, затем – сердечно-сосудистая система, и постепенно проблема охватывает все органы человека. Основными факторами и причинами нарушения кровообращения являются
• пожилой возраст,
• гипертония,
• дисфункция эндотелия,
• атеросклероз, ишемическое заболевание сердца, инфаркт миокарда, инсульт,
• нарушение в системе свертываемости крови,
• высокий уровень гомоцистеина, холестерина (особенно низкой плотности), триглицеридов,
• вредные привычки,
• избыточная масса тела,
• стресс.
Гипертония
Согласно широко известным данным, гипертензия обнаруживается примерно у 20 % населения высокоразвитых стран.
Ключевая роль в возникновении артериальной гипертензии принадлежит адренергической, ренин-ангиотензин-альдостероновой, кинин-калликреиновой и гомоцистеиновой системам. Немалую роль в развитии гипертонии играет солевой метаболизм.
Необходимо дифференцировать гипертоническую болезнь и симптоматическую гипертонию, когда повышение давления является симптомом какого-то заболевания и совсем не обязательно главным.
90 % страдающих артериальной гипертензией имеют невыясненную причину повышения давления, поэтому ее называют эссенциальной. На самом деле основная причина – сокращение гладкомышечных клеток артериального сосуда или спазм артерии.
Дело в том, что в основе жизнедеятельности клетки заложен механизм изменения электрической заряженности белков, которая зависит от множества факторов, начиная от стресса и заканчивая характером питания. Мембрана клетки пронизана двумя основными клеточными насосами: натрий-калиевый насос выкачивает из клетки натрий и закачивает калий; кальциевый насос удаляет из полости клетки кальций после ее сокращения.
При наличии гипертонической болезни происходит повышенная проницаемость ионов натрия и кальция, а калий пассивно вытекает из клетки. В результате того, что насосы не справляются, клетка не выводится из состояния спазма.
Для расслабления мышечной клетки необходимо, чтобы натрий и кальций были выведены, а калий запитан внутрь клетки. Это достаточно энергоемкий процесс. Расщепление жиров, белков, углеводов в присутствии кислорода позволяет эту энергию извлечь. Еще один путь получения энергии – сжигание жирных кислот.
Следовательно, при наличии гипертонии коррекция на клеточном уровне состоит из
• увеличения обеспечения клеток кислородом (для аккумуляции энергии);
• стабилизации клеточных мембран (за счет употребления качественных белков и жиров);
• обновления клеточных рецепторов (опять же белки);
• обеспечения защиты от свободных радикалов;
• уменьшения поступления натрия, увеличения поступления в организм калия, равновесного количества кальция (без превышения нормы);
• сжигания максимального количества жирных кислот (для аккумуляции значительного количества энергии);
• употребления достаточного количества воды, необходимой для протекания химических реакций.
При гипертонии зачастую повышен тонус (уменьшен просвет) артериол у самых мелких артерий. Причина гипертонии-артериол – это гипокапния, или дефицит в организме углекислого газа. В пожилом возрасте дыхание становится более интенсивным. Чрезмерная вентиляция легких вызывает чрезмерное вымывание из артериальной крови СО2, что обусловливает значительный спазм артериол и связанную с ним артериальную гипертонию. Если после каждого вдоха и выдоха сделать паузу на 10 секунд после выдоха и на 15 секунд после вдоха, то, измерив давление через 3–5 минут, можно обнаружить, что оно снизилось вследствие расширения артериол.
Надо отметить негативное влияние стресса, который приводит к активации периферического отдела симпатической нервной системы и к повышению артериального давления.
Значительную роль в увеличении давления играет ренин-ангиотензин-альдостероновая система (РААС). Синтезируемый почками ренин катализирует конвертацию ангиотензиногена в ангиотензин 1, который не влияет на рост давления. Но затем, под действием ангиотензинпревращающего фермента (АПФ), он превращается в ангиотензин 2, который уже является сильнейшим вазоконстриктором. АПФ не только способствует образованию ангиотензина 2, но и блокирует активность кининовой депрессорной системы, переводя мощный вазодилататор брадикинин в неактивную форму. Ангиотензин 2 стимулирует выработку альдостерона, который, в свою очередь, активирует выработку антидиуретического гормона. Действие этого гормона приводит к задержке ионов Na+ и воды, в результате чего происходит повышение артериального давления.
Хотя основной ролью РААС является поддержание системного артериального давления и достаточного кровотока в жизненно важных органах, при ее длительной активации происходит спазм сосудов, задержка жидкости, увеличение объема циркулирующей крови, уменьшение просвета сосуда и т. д., что и приводит к манифестации давления, а гиперактивация РААС играет к тому же большую роль в развитии дисфункции эндотелия. Интересно отметить, что при полной блокаде фермента АПФ, например, эналаприлом синтез ангиотензина 2 продолжается, что можно объяснить образованием его другими, АПФ-независимыми путями, возможно под влиянием химаз, тонина, катепсина и др.
Ренин-ангиотензин-альдостероновая система тесно взаимосвязана с калликреин-кининовой системой (ККС), которые совместно поддерживают определенный уровень артериального давления.
Кинины, ключевыми представителями которых являются брадикинин и каллидин, расслабляют гладкую мускулатуру сосудов, способствуя понижению артериального давления. Расслабление гладкой мускулатуры сосудов осуществляется за счет воздействия брадикинина на кровеносные сосуды и высвобождения мощных дилататоров оксида азота и простациклина.
Важно отметить, что если преобладает активность РААС, то наступает спазмирование артериол и рост артериального давления. Если же доминирует активность ККС, то происходит расширение сосудов и уменьшение давления.
Как известно, давление определяется следующим образом:
АД = ОПСС × СВ,
где ОПСС – общее периферическое сопротивление сосудов, зависящее от просвета кровеносных сосудов, а СВ – сердечный выброс, зависящий от ударного объема (УО) и частоты сердечных сокращений (ЧСС).
Из приведенной формулы вытекает, что для повышения давления необходимо либо увеличение ОПСС за счет факторов, приводящих к вазоконстрикции, либо увеличение СВ, либо увеличение одновременно ОПСС и СВ.
В настоящее время известны следующие факторы, увеличивающие общее периферическое сопротивление сосудов: вазоконстрикторы – эндотелин, ангиотензин 2, тромбоксан, катехоламины (главным образом норадреналин), лейкотриены, вазопрессин, пролактин, простагландины А и F. Кроме факторов, суживающих просвет кровеносных сосудов, существуют и факторы, их расслабляющие и расширяющие: оксид азота, брадикинин, молочная и угольная кислота, аденозин, простагландин Е2, ионы водорода, простациклин, натрийуретический гормон, гистамин.
Существует множество средств лечения эссенциальной гипертонии, но начинать безусловно следует с использования немедикаментозных средств. К таковым относятся: ограничение в пище поваренной соли, отказ от курения и избыточного употребления алкоголя, соблюдение низкоуглеводной диеты из продуктов с низким гликемическим индексом, нормализация массы тела, аэробные нагрузки. Хорошо снижают давление препараты, в состав которых входят аргинин, магний, чеснок, таурин, боярышник, валерьяна, мелисса, экстракт зеленого чая, цитрусовые, шиповник.
Ниже приводится перечень добавок, которые достаточно эффективно способствуют нормализации давления, однако при этом вовсе не обязательно принимать их все сразу.
Натуральные пищевые добавки для нормализации артериального давления[2]
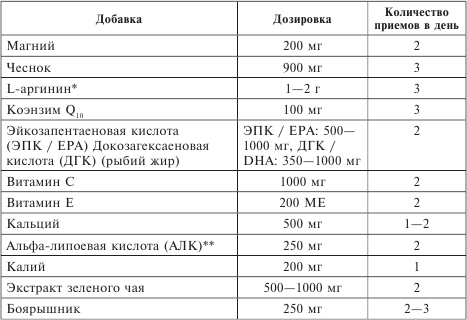
* Еще одним положительным свойством L-аргинина можно назвать его способность укреплять сосуды.
** В качестве добавки к пище АЛК полезна для предотвращения и лечения метаболического синдрома.
Только при малой эффективности перечисленных средств можно переходить на медикаментозное лечение. Сначала следует использовать монотерапию, а при ее неэффективности необходимо перейти на использование комбинаций антигипертензивных препаратов. Ниже перечислены основные классы антигипертензивных препаратов:
• бета-блокаторы,
• блокаторы кальциевых каналов,
• ингибиторы АПФ,
• блокаторы рецепторов к ангиотензину 2,
• альфа-адреноблокаторы,
• диуретики.
Бета-блокаторы уменьшают потребность сердечной мышцы в кислороде, поэтому они эффективны в лечении стенокардии. Показанием для их назначения является частый пульс, а также высокий уровень ренина в крови. При стрессе они препятствуют росту артериального давления. Особенно хорошо они зарекомендовали себя при лечении лиц с гиперфункцией щитовидной железы. С возрастом уменьшается количество бета-адренорецепторов, которые являются объектом действия бета-адреноблокаторов, поэтому в пожилом возрасте их использование не слишком эффективно. Эти препараты замедляют сердечный ритм и не показаны при ярко выраженной брадикардии (правда, новые препараты почти не оказывают такого эффекта, например ацебуталол). Бета-блокаторы увеличивают уровень холестерина, маскируют уменьшение сахара в крови, провоцируют бронхоспазм и астму, вызывают снижение потенции у мужчин. Однако в целом они переносятся достаточно хорошо. Основные бета-блокаторы: атенолол, надолол, пиндолол, талинолол, метопролол (при сердечной недостаточности), бетаксолол (селективный, пролонгированный), бисопролол (конкор – при сердечной недостаточности). У бета-блокаторов очень сильный «синдром отмены», то есть их применение нельзя бросать резко.
Блокаторы кальциевых каналов, в отличие от бета-блокаторов, расширяют кровеносные сосуды. Они блокируют поступление ионов кальция в клетку, препятствуют развитию атеросклероза, защищают почки, содействуют предохранению развития гипертрофии левого желудочка сердца. Они показаны при стенокардии, обструктивных заболеваниях легких, при повышенном уровне холестерина, метаболическом синдроме, рекомендованы пациентам пожилого возраста.
Хотя у блокаторов кальциевых каналов достаточно мало побочных эффектов, все же они имеются. В их числе головные боли, отеки ног, покраснение лица, тахикардия, ощущения приливов, редко – кровотечения желудочно-кишечного тракта.
Основные блокаторы кальциевых каналов: нифедипин, амлодипин, фелодипин (плендил – очень быстро всасывается), дилтиазем (кардил, блокальцин – применяются при аритмии), верапамил (изоптин, верогалид, лекоптин – применяются при аритмии).
Более современная группа антигипертензивных препаратов – ингибиторы АПФ (ангиотензин превращающего фермента). Они препятствуют превращению ангиотензина 1 в вазоконстрикторный ангиотензин 2. Ингибиторы АПФ улучшают функцию эндотелия (внутренней выстилки сосудов), снижают концентрацию и синтез альдостерона, норадреналина, эндотелина 1, обладающих вазоконстрикторными свойствами, сокращают задержку натрия и воды, а также производят расширение левого желудочка сердца. Эти препараты назначают при сахарном диабете, сердечной недостаточности, повреждении почек.
Побочные эффекты: у женщин – сухой длительный кашель, у мужчин – возможное снижение потенции.
Основные ингибиторы АПФ: каптоприл (капотен), периндоприл (престариум – используется при сердечной недостаточности), энапаприл (энап, ретинек, энам), фозиноприл (моноприл), моэксиприл (моэкс – не рекомендуется пожилым пациентам).
Самыми современными препаратами являются блокаторы рецепторов к ангиотензину 2. Действия этих препаратов, называемых еще сартанами, схожи с действиями блокаторов АПФ.
Следует отметить, что сартаны наиболее безопасны по сравнению с другими классами антигипертензивных препаратов. Более того, недавно появился ряд публикаций об использовании сартанов в качестве геропротекторов в целях замедления старения, продления жизни, а также противодействия заболеваниям, зависящим от возраста. Эффект от использования сартанов во многом обусловлен активированием экспрессии гена антистарения KLOTHO, при репрессии которого возникает нейродегенерация. KLOTHO также ингибирует инсулиноподобный фактор роста (ИФР 1), ассоциация высокого уровня которого коррелирована с риском онкологии, предохраняет от дисфункции эндотелия. В ряде публикаций доказывается, что сартаны содействуют в предотвращении диабета за счет активации PPARy-рецепторов, что обеспечивает повышение чувствительности к инсулину. Неплохие результаты по лечению и профилактике мигрени показывают сартаны телмисартан и кандесартан. Телмисартан также противодействует образованию конечных продуктов гликирования (КПГ), о которых более подробно будет сказано далее.
КПГ снижают экспрессию рецептора RAGE, нарушая его возможность связывать КПГ, что приводит к множеству негативных эффектов. Отмечается также противовоспалительная способность сартанов за счет ингибирования гормона стресса ангиотензина 2.
Перечисленные свойства сартанов являются научно обоснованной гипотезой, хотя и существует несколько научных исследований, подтверждающих их положительные воздействия. Это направление активно развивается российскими учеными А. Фединцевым и В. Миловановым.
Основные блокаторы рецепторов ангиотензина 2: телмисартан (микардис), лозартан (козаар), валсартан (диован), ирбесартан (апровель).
Альфа-адреноблокаторы выполняют следующие функции: уменьшают уровень холестерина, усиливают расход жировой ткани, расширяют артерии и вены, улучшают мочеиспускание. Рекомендуются мужчинам с гиперплазией предстательной железы. Побочные эффекты: развитие тахикардии, заложенность носа, головокружение, возможное нарушение потенции. Не рекомендуется назначать данные препараты при сердечной недостаточности, учащенном сердцебиении, рините.
Основные альфа-адреноблокаторы: таразозин (корнам), празозин, докеазозин (камирен, кардура, тонокардин).
Ключевая функция диуретиков заключается в выведении соли и воды. Они имеют множество побочных эффектов: гипергликемия (повышение сахара в крови); повышение уровня холестерина; выведение магния, калия, витаминов; повышение агрегации тромбоцитов; сексуальная дисфункция. Многими перечисленными эффектами не обладают диуретики последнего поколения – например, арифон.
Основные диуретики: хлорталидон (гигротон), клопамид (бринальдикс), гидрохлортиазид (эзидрекс, гипотиазид), индапамид (лорваке, арифон – уменьшают агрегацию тромбоцитов, не повышают холестерин), фуросемид (лазикс – используется при застойной сердечной недостаточности).
Отметим, что диуретики, так же как и бета-блокаторы, увеличивают резистентность к инсулину, что повышает риск развития метаболического синдрома и диабета II типа.
Дисфункция эндотелия
Одну из важных ролей при изменении сосудистого тонуса и, как следствие, при артериальной гипертонии играет дисфункция эндотелиальных клеток. Вообще-то практически любое из заболеваний ССС сопровождается дисфункцией эндотелия.
Эндотелий – это слой клеток между кровью и мышечным слоем сосуда, чувствительный к механическим воздействиям протекающей крови, реагирующий на всевозможные физико-химические повреждения, приводящие к адгезии тромбоцитов, развитию тромбоза, липидной инфильтрации.
До сих пор нет единого мнения, что первично: дисфункция эндотелия вызывает повышение давления или, наоборот, повышенное давление приводит к дисфункции эндотелия.
Основные функции эндотелия:
• высвобождение вазоактивных агентов;
• препятствие коагуляции и участие в фибринолизе;
• иммунные функции (секреция интерлейкина-1 – стимулятора Т-лимфоцитов, представление антигенов иммунокомпетентным клеткам);
• ферментативная активность (экспрессия фермента АПФ);
• участие в регуляции роста гладкомышечных клеток, защита гладкомышечных клеток от вазоконстрикторных влияний.
Эндотелиальная дисфункция возникает, когда нарушается равновесие между вазоконстрикторами и вазодилататорами, что приводит к нарушению необходимого расслабления сосудов. Превышение доли вазоконстрикторов провоцирует пролиферацию кардиомиоцитов и гладкомышечных клеток сосудов, способствует инициированию склеродегенеративных процессов и, как следствие, возникновению сердечной патологии.
Вазорегулирующая способность эндотелия, коррелированная с оксидом азота (NO), эндотелийзависимым расслабляющим фактором, а также с эндотелином 1 – мощным вазоконстриктором, – является ключевой функцией эндотелия. Оксид азота влияет на многие функции организма. Он осуществляет сильное расширение сосудов, противодействует вазоконстрикторному эффекту эндотелина 1, выделению норадреналина симпатическими нейронами, опосредует эффекты эндотелийзависимых вазодилататоров (ацетилхолин, брадикинин). Оксид азота также замедляет размножение и передвижение сосудистых гладкомышечных клеток, самоуничтожение и синтез внеклеточного матрикса, уменьшает активность адгезивных молекул эндотелия и хемотоксических пептидов моноцитов, затрудняет их прилипание к сосудистой стенке и трансформацию в монофаги, замедляет процесс агрегации и адгезии тромбоцитов.
Целый ряд факторов влияет на уменьшение синтеза оксида азота: нарушение экспрессии и транскрипции NO-синтазы, повышение метаболизма NO, уменьшение резервов донаторов оксида азота.
Оксид азота продуцируется из аминокислоты L-аргинина под действием ферментов NO-синтазы. Эндотелиальная NO-синтаза (NOS) – фермент, зависимый от содержания кальция. NO способствует формированию в гладкомышечных клетках гуанилатциклазы, активирующей синтез циклического гуанозинмонофосфата (Ц-ГМФ), который, будучи ключевым внутриклеточным мессенджером в сердечно-сосудистой системе, уменьшает концентрацию кальция в тромбоцитах и гладких мышцах. Поэтому конечным результатом действия NO являются расширение сосудов, замедление активности тромбоцитов и макрофагов. Защитный эффект NO обусловлен синтезом вазоактивных модуляторов, ингибированием окисления липопротеинов низкой плотности, противодействием адгезии моноцитов и тромбоцитов к сосудистой стенке. О недостаточности системы NO можно судить по уровню метилированных производных L-аргинина, главным образом асимметричного диметиларгинина (ADMA), являющегося одним из признанных прогностических показателей дисфункции эндотелия при повышенном давлении и указывающего на возможные сосудистые проблемы в будущем. ADMA нарушает синтез оксида азота, способствует возникновению дисфункции эндотелия, ускорению атерогенеза. Однако регуляция тонуса сосудов осуществляется не только вазодилататорами, но и вазоконстрикторами и главным образом эндотелином 1 (ЭТ 1) – основным сосудосуживающим веществом, образуемым в эндотелии.
Снижение уровня оксида азота происходит вследствие
• уменьшения концентрации L-аргинина,
• уменьшения числа эндотелиальных рецепторов,
• увеличения синтеза вазоконстрикторов – в частности, эндотелина 1 (ЭТ 1),
• быстрого разрушения оксида азота,
• повышения уровня цитокинов и фактора некроза опухолей.
На возникновение дисфункции эндотелия влияют гипоксия, воспаление, перегрузка организма токсинами, гипокинезия, ожирение, гипергликемия и гиперлипидемия и т. д. Особое значение имеют длительный стресс, а также подавление синтеза NO под действием повышения концентрации липопротеинов низкой плотности; вследствие чего уменьшается и синтез NO, что подтверждается уровнями конечных продуктов метаболизма оксида азота – нитратов и нитритов. Но более всего на снижение синтеза оксида азота влияет оксидативный стресс.
Для профилактики дисфункции эндотелия необходимы
• ограничение использования в рационе питания жиров, в особенности трансжиров;
• снижение употребления соли, которая ингибирует действие оксида азота в периферических сосудах;
• употребление антиоксидантов, в частности витаминов С и Е, уменьшающих уровень оксидативного стресса;
• постоянная физическая нагрузка.
Восстановление функции эндотелия осуществляется главным образом путем подавления вазоконстрикции и повышения содержания оксида азота. Для этой цели используются следующие препараты:
• Антагонисты кальциевых каналов. Они подавляют один из основных вазоконстрикторов – эндотелин 1. Снижение концентрации кальция внутри клетки активизирует секрецию NO, снижает агрегацию тромбоцитов, уменьшает активность макрофагов.
• L-аргинин является предшественником оксида азота. Аргинин всасывается в тонком кишечнике, после чего попадает в печень. Часть неутилизированного аргинина реализуется в качестве субстрата для производства NO. Многочисленные рандомизированные исследования подтвердили значительное улучшение функции эндотелия при пероральном приеме L-аргинина в дозе 5—20 г в сутки.
• Ингибиторы АПФ (ангиотензин превращающего фермента). Неактивный ангиотензин 1 превращается в вазоконстрикторский ангиотензин 2, главным образом в кровеносных сосудах, так как АПФ сосредоточен в основном на мембранах эндотелиальных клеток сосудов. Ингибиторы АПФ блокируют возможность такого превращения (хотя и не полностью).
Следует отметить, что ингибиторы АПФ способны также повышать в крови уровень брадикинина, который, в свою очередь, активирует увеличение производства оксида азота. Примерно тот же эффект оказывают и ингибиторы рецепторов ангиотензина 2.
Среди ингибиторов АПФ наибольшую эффективность в части улучшения эндотелиальной функции продемонстрировали квинаприл, периндоприл, рамиприл.
• Среди В-адреноблокаторов наибольшее влияние на синтезирование NO эндотелием сосудов оказывает представитель третьего поколения В-блокаторов небиволол.
• Препараты, направленные на нормализацию уровня холестерина, – например, статины, – также существенно улучшают функцию эндотелия.
• Определенное позитивное влияние на эндотелий сосудов оказывает метод внешней встречной пульсации, который улучшает приток крови к сердечной мышце и стабилизирует ритм сердца.
Атеросклероз сосудов
Атеросклероз является заболеванием, поражающим стенки сосудов и другие жизненно важные органы, заинтересованные в кровоснабжении. При атеросклерозе стенки артерий теряют эластичность, заметно сужается просвет сосудов.
Самые грозные последствия и осложнения атеросклероза – инсульт и инфаркт миокарда. Первый связан с атеросклерозом сосудов головного мозга, при котором во внутренней оболочке сосудов мозга аккумулируются холестериновые и липидные отложения; второй – с атеросклерозом сосудов сердца, признаком которого являются приступы стенокардии, боли в области сердца. Нередко встречается также атеросклероз нижних конечностей, проявлениями которого являются ощущение холода в стопах ног, боли в икроножных мышцах, в спине, хромота, иногда трофические язвы и т. д. Сосуды почек – еще одна возможность локализации атеросклероза.
Итак, как правило, атеросклероз затрагивает грудную, брюшную, бедренную аорту, сонную артерию, сосуды головного мозга, сердца и почек. Причем следует отметить, что мелкие капилляры, лимфатические сосуды и вены обычно не повреждаются.
Атеросклероз характеризуется наличием холестериновых бляшек, что вызвано нарушением жирового обмена и хроническим воспалением стенок артерий. При отсутствии воспаления холестерин не накапливается на стенках сосудов, а свободно перемещается в них. Именно воспаление и вызываемое им повреждение стенок сосудов провоцируют отложение холестерина. Что вызывает хроническое воспаление? Во-первых, высокий уровень гомоцистеина в крови. Во-вторых, потребление продуктов с высоким гликемическим индексом, например непереработанных углеводов. В-третьих, преобладание в питании ненасыщенных жирных кислот омега-6 (Q6), находящихся в подсолнечном, кукурузном, соевом маслах и переработанных продуктах.
Ненасыщенные жирные кислоты омега-6 имеют очень большое значение для мембраны клетки, так как именно мембрана регулирует транспортировку различных веществ из клетки и в клетку. Однако Q6 должна быть в соответствующем балансе с Q3 (по одним данным – 1:1, по другим – 3:1). Если же баланс длительно и значительно (15:1 или 40:1) нарушается в пользу Q6, то мембрана клетки начинает синтезировать провоспалительные цитокины, что и обусловливает одну из причин хронического воспаления стенок кровеносных сосудов. «Животные жиры содержат менее 20 % омега-6 и гораздо менее вероятно, что они могут вызывать воспаление, чем якобы здоровые масла с маркировкой «полиненасыщенные». Наука, которая утверждает, что насыщенные жиры сами по себе вызывают болезни сердца, не является наукой вообще», – утверждает известный американский кардиохирург Дуайт Лавелл.
Чем опасны быстрые переработанные углеводы? Дело в том, что они быстро поднимают уровень сахара в крови. В ответ поджелудочной железой вырабатывается инсулин, стремящийся доставить сахар в каждую клетку; но если клетка уже заполнена глюкозой, она не пропускает ее дополнительно. Следовательно, глюкоза возвращается в кровеносный сосуд и затем частично превращается в жир, а также входит в соединение с различными белками, образуя так называемые конечные продукты гликирования, которые и повреждают стенки кровеносных сосудов. Если этот процесс часто повторяется, то в конечном счете и возникает хроническое воспаление.
Как пишет Дуайт Лавелл, который провел более 5000 открытых операций на сердце: «Мы без конца настаиваем на том, что болезни сердца являются всего лишь результатом повышенного уровня холестерина в крови… Все эти рекомендации больше не являются научно и морально оправданными. Несколько лет назад было совершено открытие: реальной причиной сердечно-сосудистых заболеваний является воспаление в стенке сосуда».
Какие признаки указывают на возможное атеросклеротическое поражение сосудов внутренних органов? При внешнем осмотре выявляют трофические нарушения, отеки, множественные липомы и т. д. Часто атеросклероз сопровождает повышенное артериальное давление, измененная пульсация артерий, дисфункция эндотелия.
Анализ крови выявляет повышенный уровень липопротеидов низкой плотности, холестерина, триглицеридов, гомоцистеина.
Диагностика атеросклеротического повреждения артерий сердца, аорты, нижних конечностей осуществляется с помощью ультразвука, определяющего снижение магистрального потока крови, наличия бляшек и тромбов. Методом реовазографии можно регистрировать снижение кровотока в нижних конечностях. Для оценки состояния коронарных артерий проводят коронарографию, а признаки атеросклероза аорты идентифицируют рентгенографически на аортографии. Наконец, методом ангиографии (контрастной рентгенографии сосудов) определяют нарушения кровоснабжения по другим артериям.
Вплоть до настоящего времени главным виновником атеросклероза считался холестерин, точнее, его низкоплотная фракция, и в основе лечения лежало стремление его понизить. И это несмотря на то, что еще «отец» физиологии Рудольф Вирхов писал о том, что холестерин никогда не был причиной атеросклероза, а появляется лишь на конечной стадии повреждения артерий. Холестерин приходит для заживления раны, но никогда не был причиной появления этой раны, утверждал Вирхов.
Интересный эксперимент провел австрийский ученый Теодор Бильрот. У коз и овец удаляли щитовидную железу. Удивительно, но операция приводила к значительному скачку уровня холестерина и тотальному атеросклерозу артерий, в том числе коронарных. Таким образом, у никогда не употреблявших животных жиров травоядных животных развился атеросклероз. Позже подтвердилось, что аналогичный эффект наблюдался и у людей. На основании этого был сделан вывод, что именно недостаточная функция щитовидной железы, а не животные жиры, является одной из главных причин атеросклероза. А если это так, то объяснима успешность лечения атеросклероза малыми дозами гормонов щитовидной железы, применявшегося с начала XIX века.
Гомоцистеин
Врач Килмер Маккалли (Kilmer McCully) первым в конце 60-х годов XX века установил связь между уровнем гомоцистеина и заболеванием артерий. Он обнаружил, что дети, родившиеся с редким генетическим нарушением – гомоцистинурией (когда гомоцистеин не обезвреживается и его количество в крови достигает очень высоких значений), умирают в довольно раннем возрасте от сердечно-сосудистых заболеваний. Как показывало вскрытие, поверхность сосудов у них была повреждена, а сами сосуды утолщены и очень напоминали состояние сосудов у людей, умерших в пожилом возрасте от сердечно-сосудистых заболеваний.
Несмотря на убедительность полученных результатов, мало кто из врачей обратил на них должное внимание, и о них вспомнили лишь недавно, когда стало совершенно очевидно, что возникновение сердечно-сосудистых заболеваний не удается обосновать исключительно воздействием повышенного холестерина. Так, обширное исследование пациентов, госпитализированных из-за сердечного приступа в США, обнаружило, что у 75 % уровень холестерина был в пределах нормы. Это же исследование выявило, что самым точным предвестником смерти от ССЗ является гомоцистеин. Две трети пациентов с уровнем гомоцистеина выше 13 ммоль/л уходили из жизни в течение пяти лет. Более того, гомоцистеин теперь считается наиболее достоверным прогнозом риска преждевременной смерти от всех причин. Так, например, при эффективной терапии онкологического заболевания уровень гомоцистеина понижается, а если лечение не дает позитивного результата, он повышается. Вообще, шансы на долгую жизнь тем выше, чем ниже уровень гомоцистеина. Но что еще более удивительно, уровень гомоцистеина, как выяснили шведские ученые, точно предсказывает результаты экзамена ребенка, и по нему с высокой степенью точности можно прогнозировать его успеваемость. К счастью, понизить уровень гомоцистеина довольно несложно, но об этом позже.
Что же такое гомоцистеин? Это серосодержащая аминокислота, которая образуется в организме из незаменимой аминокислоты, находящейся в основном в продуктах животного происхождения и называемой метионином.
Токсичный гомоцистеин под действием фолиевой кислоты и витамина В12 превращается обратно в метионин. Для превращения избытка гомоцистеина в метионин необходима высокая концентрация активной формы фолиевой кислоты (S-метилтетрагидрофолата). Фермент метилентетрагидрофолатредуктаза (МТГФР) обеспечивает превращение фолиевой кислоты в ее активную форму, но если фермента МТГФР вырабатывается недостаточно, то может возникнуть гипергомоцистеинемия. Гомоцистеин может также обезвреживаться, превращаясь с участием пиридоксальфосфата в цистатионин. Оба эти превращения координируются S-аденозилметионином (SAM). Патологическое влияние гомоцистеина заключается в поражении внутренней стенки артерий, в результате чего образуются повреждения – «оцарапывания», или разрывы внутреннего слоя стенки сосуда, – эндотелия. Этот разрыв «цементируется» с помощью холестерина и других липидов, что зачастую и является причиной развития атеросклероза. Негативное влияние гомоцистеина на этом не заканчивается. Гомоцистеин ингибирует действие антитромбина, что вызывает повышение тромбина в крови и усиление активности свертывающей системы, что значительно повышает риск тромбообразования. Избыток гомоцистеина может вызывать окислительный стресс, генетические мутации, апоптоз клеток, оказывает повреждающее действие на нервные клетки и митохондрии, вызывает метилизацию ДНК. Гомоцистеин блокирует взаимодействие тромбомодулина с тромбином, в результате чего блокируется активация протеина С, играющего важную роль в антикоагулянтной системе.
Почему может расти уровень гомоцистеина? Как правило, он повышается с возрастом при нарушении синтеза определенных ферментов (МТГФР, цистатион-В-синтаза (ЦВС) и др.); при изменениях в работе почек, вследствие чего он плохо выводится из организма; при дефиците в организме витаминов группы В; при недостаточной функции щитовидной железы (гипотиреозе). Причиной роста уровня гомоцистеина может также стать чрезмерное употребление продуктов, содержащих метионин, – прежде всего мяса, молочных продуктов, яиц; избыточное употребление кофе; табакокурение, псориаз, гормонозависимые заболевания и т. д.
Как уменьшить уровень гомоцистеина и привести его к нормальным значениям? Основными питательными веществами, способствующими снижению уровня гомоцистеина в крови, являются витамины В6, В9, В12. Добавление к ним цинка, бетаина (триметилглицина) и витамина В2 в еще большей степени будет способствовать уменьшению гомоцистеина. Очень важно не ограничиваться приемом соответствующих добавок, но также получать перечисленные вещества из пищи, делать физические упражнения (но интенсивные физические нагрузки недопустимы), не курить, резко ограничить употребление кофе (который повышает уровень гомоцистеина из-за наличия в нем кофеина и хлорогеновой кислоты). Особенно важно включить в рацион питания фолиевую кислоту, которая содержится в зародышах пшеницы, чечевице, зелени, семенах подсолнечника, крестоцветных овощах и т. д.
Витамин В12 содержится исключительно в продуктах животного происхождения. С возрастом впитывание витамина В12 уменьшается, и у примерно 50 % людей старше 60 лет возникает его нехватка, вследствие чего повышается уровень гомоцистеина; следовательно, им необходимо принимать дополнительно достаточно высокую (в несколько раз больше рекомендуемой дневной нормы) дозу витамина В12. Однако подчеркнем, что лучше его принимать совместно с вышеперечисленными витаминами. Прежде чем принимать витаминные добавки, необходимо узнать свой первоначальный уровень гомоцистеина, ибо от него зависят дозы рекомендуемых витаминов. В таблице ниже приведена приблизительная схема приема в зависимости от начального уровня гомоцистеина[3].

В идеале уровень гомоцистеина должен быть в районе 7–8 ммоль/л.
Холестерин
То, что называют холестерином, более правильно именовать холестеролом, так как это жирный спирт, и по химической номенклатуре правильным окончанием является не «-ин», а «-ол».
Холестерин находится исключительно в продуктах животного происхождения. Печень вырабатывает примерно 80 % холестерина, а 20 % поступает в организм с пищей. Холестерин является атрибутом плазматических мембран каждой клетки организма и осуществляет множество функций: участвует в синтезе половых гормонов, гормонов надпочечников, является кофактором в производстве желчи, препятствует кристаллизации углеводородов в мембранах, регулирует проницаемость клеточных мембран, трансформирует ультрафиолет в витамин D, придает прочность межклеточным мембранам.
Холестерин поступает в кровь и доставляется к тканям в составе белково-липидных комплексов – липопротеидов. Они состоят из белков (апопротеинов) и жиров (триглицеридов и холестерина). Чем больше удельный вес холестерина в составе комплекса, тем ниже его плотность; отсюда происходит разделение липопротеидов на липопротеиды низкой плотности (ЛПНП), высокой плотности (ЛПВП), очень низкой плотности (ЛПОНП). ЛПНП образуются из ЛПОНП и играют основную роль в перемещении холестерина в стенку сосуда.
При повышенной потребности организма в стероидных гормонах уровень ЛПНП в крови уменьшается. ЛПВП содержат меньше холестерина по сравнению с ЛПНП. Они выводят холестерин из сосудов, тканей и органов, переводя его в печень, с последующим выведением из организма с желчью. У липопротеинов высокой плотности имеется еще несколько коннотаций: альфа-холестерин, «хороший» холестерин и т. д. При низком уровне ЛПВП может произойти нарушение функционирования клеточных мембран, замедление синтеза половых гормонов, рост костей, обновление тканей. ЛПВП оказывает также антитромботическое, противовоспалительное и антиоксидантное действие. Некоторые специалисты считают, что низкое содержание ЛПВП намного опаснее, чем высокий уровень ЛПНП, или, как его еще называют, «плохого» холестерина. В этом случае, утверждают они, значительно возрастает риск инсультов, инфарктов и образования тромбов.
Структура распределения холестерина в организме человека приблизительно следующая: 70 % холестерина находится в составе ЛПНП, 20 % – в составе ЛПВП, 10 % – в составе ЛПОНП.
Условия для формирования атеросклеротической бляшки возникают как при повреждении эндотелия, так и при увеличении уровня ЛПНП и понижении уровня ЛПВП. Особенно негативную роль играет появление в стенках сосудов и окисление избытков ЛПНП. Таким образом, сам по себе холестерин не вредит организму до тех пор, пока сосуды не повреждены, но как только в них появляются хотя бы микротрещины, они будут заклеиваться холестериновыми бляшками, вызывая атеросклероз, даже если уровень холестерина в крови будет в норме.
Какие еще условия вызывают повреждения сосудов и образование атеросклеротической бляшки? Повреждения сосудов могут быть спровоцированы
• высоким артериальным давлением,
• высоким уровнем глюкозы в крови,
• вирусами гепатита, гриппа, цитомегаловирусом,
• употреблением наркотиков,
• курением,
• высоким уровнем ЛПНП.
В настоящее время за нормальный уровень холестерина принята величина не более 5,2 ммоль/л, ЛПВП в норме 0,77— 2,2 ммоль/л, ЛПНП – 2,3–3,3 ммоль/л. Особое значение придается соотношению ЛПНП и ЛПВП, которое оценивается коэффициентом атерогенности (Кат).
Кат = Х – Х × ЛПВП/Х × ЛПВП,
где Х – общее содержание холестерина в плазме крови, Х × ЛПВП – содержание в плазме холестерина в составе ЛПВП. В норме эта величина должна быть в диапазоне 3–3,5.
В случае нарушения приведенных норм врачи обычно предлагают использовать статины.
Но как тогда объяснить норвежский парадокс? Уровень здоровья в Норвегии признан самым высоким в Европе, и это несмотря на то, что 90 % населения старше 45 лет имеют высокий уровень холестерина в крови и, в соответствии с рекомендациями ВОЗ, их нужно было бы лечить недешевыми статинами. И таких примеров можно привести множество. Вот еще один: в северной части Индии употребляют животный жир в 17 раз больше, чем в южной части; тем не менее встречаемость атеросклероза артерий миокарда у северян в 7 раз ниже. Интересно отметить и эксперимент, который провели геронтологи из Голландии. Он показал, что на смертность от ССЗ у лиц старше 85 лет содержание холестерина в крови никак не влияло, но смертность от рака и инфекций была самой низкой у лиц с высоким уровнем холестерина в крови. Несмотря на наличие нескольких точек зрения ученых на механизм развития атеросклероза, в одном они сходятся – почти никто не считает, что данное заболевание вызвано высоким уровнем холестерина в рационе питания.
В этом смысле следует отметить любопытное высказывание доктора Вильяма Кастелли, директора Фремингемского исследования: «Чем больше кто-то в Фремингеме ел насыщенных жиров, чем больше кто-то ел холестерина, чем больше кто-то получал калорий, тем ниже был у этого человека уровень холестерина в сыворотке крови».
Вообще, вопросы, связанные с ролью холестерина в организме человека, – одна из самых запутанных и противоречивых тем в медицине. В одних публикациях говорится, что низкий уровень холестерина более опасен, чем высокий; в других – что чрезмерно высокий уровень холестерина продлевает жизнь людям старше 50 лет и защищает их от онкологических заболеваний; в третьих, напротив, указывается, что высокий уровень холестерина провоцирует не только ССЗ, но и онкологию. Из всего сказанного следует вывод, что наука пока не может дать однозначного ответа о значении холестерина. Тем не менее большинство медиков считают, что из всего липидного профиля самый важный фактор, связанный с риском ССЗ, – это повышенное количество ЛПНП. Излишки ЛПНП, циркулируя в крови, имеют склонность оседать на стенках сосудов, увеличивая уже существующие бляшки в размерах и сужая просвет сосудов. Поэтому следует все же стремиться поддерживать уровень ЛПНП в пределах нормы (до 3,3 ммоль/л), особенно если существуют дополнительные факторы риска: возраст (более 50 лет), привычка к курению, высокое давление (более 140/90), положительный кальциевый индекс (то есть наличие отложения любого количества кальция в коронарных артериях), низкий уровень ЛПВП.
Кроме традиционного исследования липидного профиля, для получения более подробной информации об уровнях содержания липидов используется так называемый тест VAP – «вертикальный автопрофиль». В рамках этого теста определяется содержание в крови липопротеина А, липопротеидов средней плотности (ЛПСП) и ЛПОНП, которые некоторые специалисты считают крайне важными для получения более точной и всесторонней оценки липидного профиля. Кроме того, тест позволяет также фракционировать ЛПВП на компоненты ЛПВП 2 и ЛПВП 3, причем ЛПВП 2 обладает более сильными защитными свойствами, чем ЛПВП 3, и его недостаточность является дополнительным фактором риска ССЗ. Повышенный уровень ЛПСП, как правило, обусловлен генетическим фактором. При повышенном значении ЛПОНП следует ограничить потребление сахара и углеводов с высоким гликемическим индексом. Прием витамина С, а также аминокислот лизина и пролина позволит нормализовать повышенный уровень липопротеина А.
Итак, если уровень холестерина значительно превышает принятые нормы, его все-таки рекомендуется уменьшить. Однако перед тем, как переходить на медикаментозное лечение, надо пытаться использовать существующие натуральные средства, эффективно воздействующие на уровень холестерина в крови.
Существуют продукты, которые повышают расход имеющегося холестерина в организме, а также его связывание и выведение. К ним относятся яблоки (пектины, содержащиеся в них, связываются с желчными кислотами и активируют синтез новых желчных кислот из холестерина), имбирь (входящий в его состав гингерол запускает ускорение формирования желчных кислот из холестерина), чеснок (аллин в составе ингибирует ферменты, участвующие в образовании холестерина), семя льна (лигнаны, входящие в состав, являются фитоэстрогенами, и они примерно на 10 % снижают уровень холестерина), орехи (содержат большое количество ненасыщенных жирных кислот), растительные масла (оливковое, тыквенное, зародышей пшеницы – содержат фитостерины), грейпфруты, семена подорожника блошного (связывают желчные кислоты и снижают уровень холестерина примерно на 15 %), бобовые и морковь (содержат пектин, который выводит холестерин из организма). Хорошо снижают уровень насыщенного жира травяные средства: люцерна, красный стручковый перец, женьшень, воронец красный. Содержащиеся в чае танины также уменьшают уровень холестерина. Кроме перечисленных продуктов питания, эффективны следующие пищевые добавки, принимаемые дважды в день: красный ферментативный рис (дозировка 600–900 мг), фитостеролы (1800 мг), поликосанол (10 мг), ниацин (100–500 мг), куркумин (900 мг), фосфатидилхолин (900— 1800 мг), витамин Е (200 МЕ).
Если при употреблении натуральных продуктов и добавок не удалось нормализовать уровни холестерина, ЛПНП, ЛПВП, то, как правило, врачи советуют принимать статины, которые уменьшают образование холестерина в печени и выводят ЛПНП из крови. Статины являются ингибиторами гидроксиметилглутарил-кофермент A-редуктазы. Недавно выяснилось, что для создания коэнзима Q10 используется тот же фермент; следовательно, статины также уменьшают уровень крайне необходимого для митохондрий Q10