Глава 1. Боль
Общее понятие о боли
Ответить на вопрос, что такое боль, не так-то просто, хотя практически не найдется человека, который не испытал это состояние. Существуют люди, которые имеют врожденную неспособность ощущать боль. Многие из них часто умирают преждевременно, потому что боль – это всегда сигнал об опасно сти, рефлекторная реакция организма на агрессию окружающей среды. А когда кожные покровы не ощущают боли, то мы не чувствуем ни повышения, ни понижения температуры. Отсюда возникают различные осложнения: ожоги, обморожения и т. д.
Одно из таких заболеваний – сирингомиелия (болезненная бесчувственность).
Человек, страдающий сирингомиелией, погибает не от самого заболевания, а от осложнений, сопровождающих его.
Необходимо уяснить, что боль – это не всегда плохо. Боль – это сторожевой сигнал, когда наш организм предупреждает нас об опасности, боль – это его крик о помощи, реакция на опасности окружающего мира. В организме, не умеющем избавляться от боли, наступают серьезные физиологические и биохимические сдвиги.
Боль – один из наиболее частых симптомов. Острая боль становится поводом для обращения к врачу. Острая боль – сигнал неблагополучия.
Однако хроническая боль не всегда представляет сигнал о неожиданной опасности. Чаще всего это сигнал о внутренней «поломке». Многие люди очень боятся острой боли, скажем, при посещении зубного врача. С другой стороны, хроническая боль может вызвать более тяжелые страдания, полностью разрушить личность больного.
В конце прошлого тысячелетия было принято говорить, что физиологические механизмы боли до конца еще не объяснены наукой. Но что мы понимаем под наукой? Если магическую практику считать наукой, то ею очень точно описываются все механизмы возникновения боли и механизмы самообезболивания. На это в настоящее время опираются психологи, предлагая различные медитативные комплексы: боль исчезает при самовнушении. Практической медициной не установлены те таинственные анальгетики внутри нас, которые в ничтожно малых количествах в прямом смысле уничтожают боль, не объяснены механизмы неврогенной боли, зависящей от особенностей личности больного человека.
В коже содержится множество нервных окончаний, реагирующих на давление, уколы, химическое раздражение, тепло и другие факторы. При раздражении этих нервных окончаний каким-либо повреждающим агентом сигналы передаются в спинной мозг и далее в кору больших полушарий головного мозга, где, собственно, и формируется то ощущение, которое мы называем болью. Спинной мозг – это автоматическая станция, и как только сигнал от кожи ее достигает, сразу же возникает ответный сигнал к мышцам и человек автоматически делает защитное движение. Принципиально важно, что мышечная реакция наступает быстрее, чем мы осознаем наличие боли. Это спасает нас от тяжких повреждений.
Боль возникает не только при повреждении нервных рецепторов кожи или внутренних органов, но и при повреждении различных участков путей проведения нервных импульсов в кору головного мозга: нервных корешков спинного мозга, подкорковых образований головного мозга и непосредственно коры полушарий. Причем места повреждения и локализации боли могут не совпадать. Например, при остеохондрозе ущемляется спинномозговой нерв в поясничном отделе позвоночника, а боль ощущается часто не в пояснице, а в стопе, потому что там начинается этот нерв. Нужно лечить позвоночник. Хотя там, возможно, человек и не ощущает боли.
Боль – это всегда психическое переживание, ведь само это ощущение возникает в коре головного мозга. Поэтому, когда человек находится в бессознательном состоянии, например под наркозом, он не ощущает боли. Человек не чувствует боли при «выключении» или «переключении сознания». Сильная концентрация внимания во время работы или мощное возбуждение во время различных стрессовых состояний могут блокировать боль таким образом, что она не достигает сознания.
Так, игрок не чувствует боли до тех пор, пока не кончится игра. Боль у победителей исчезала как бы сама собой, а раны быстрее заживали (конечно, если они не были смертельными).
Может быть и обратное явление. Боль – это психическая функция, поэтому отчаяние и депрессия повышают чувствительность к боли. Даже легкий ушиб на фоне плохого настроения может превратиться в тяжкое переживание. Человек начинает ощущать, не симулируя, сильную боль в области ушиба. Накопившееся и сдерживаемое эмоциональное раздражение может превратиться в головную боль. Такая боль – результат внутренней психологической неудовлетворенности. И чтобы унять ее, постоянный прием обезболивающих средств (как делают многие) не нужен. Надо решить свою внутреннюю проблему, и тогда боль исчезнет без анальгетиков, как исчезает боль в спине, если впереди ждет что-то приятное, например отпуск.
Но необходимо помнить и о таком феномене: у некоторых людей боль возникает «по заказу», по их неосознанному внутреннему желанию. Боль появляется для достижения каких-то определенных целей. Примером тому может служить следующее: чтобы избежать скучной неприятной работы или получить какую-либо выгоду (отказаться от мытья посуды, стирки белья, уборки квартиры), можно сослаться на головную боль. Часто ссылка на боль – это способ разрешения конфликтных ситуаций в семье. Жена, оказывая такой психологический способ воздействия на мужа, в конечном счете формирует у себя стереотипную реакцию, и головная боль у нее (без симуляции) возникает всякий раз при любом конфликте.
Способы избавления от боли психического происхождения сопоставимы с приемами борьбы с болью физической. Врачуя боль духа, врачуешь боль тела. Взрослые не меньше чем дети нуждаются в сочувствии, заботе и поддержке. Нужно дать человеку выговориться по поводу своей боли. Умение сочувствовать и сопереживать, выслушивать чужие горе и боль становится очень редким явлением в наши дни. А на этих качествах основывалось искусство врачевания и целительства в былые времена. Успокаивая человека, врач уменьшает его физическую боль. Этот естественный способ борьбы с болью можно назвать «подуй на ушибленный пальчик», он необходим как детям, так и взрослым. Ведь взрослые – это порой просто большие дети, в каком бы возрасте они ни находились. Но две пограничные возрастные группы – старики и дети – по-особому чувствительны к восприятию боли. И их физическая боль во много раз слабее их душевной боли.
Для облегчения любой боли нет лучшего способа, чем «переключение» сознания. Нужно занять свое сознание тем, что поможет избавиться от физической и душевной боли.
Головная боль
Общая характеристика головной боли
Головная боль может быть ведущим синдромом (симптомом) при заболеваниях головного мозга (опухолях, травмах и т. д.) и относиться к общим симптомам интоксикации наравне со слабостью, вялостью, недомоганием при ряде инфекционных и соматических заболеваний. Другими словами, она может быть либо органической, связанной с органическим поражением оболочек головного мозга, либо симптоматической, не имеющей органической природы. Очень редко головная боль является единственной жалобой. Как правило, помимо жалоб на головную боль, существует целый ряд других, не менее значимых симптомов. Таким образом, головная боль встречается при огромном количестве самых различных заболеваний. В то же время головная боль является, пожалуй, наиболее частым проявлением заболеваний нервной системы.
С практической точки зрения наиболее удобной классификацией головной боли многие специалисты признают следующую.
1. Сосудистые головные боли. Из названия понятно, что эта группа обусловлена патологией кровеносных сосудов. Сюда входят знаменитая мигрень, головные боли при атеросклерозе сосудов головного мозга, при артериальной гипертензии (т. е. при повышении артериального давления), при понижении артериального давления, менструальные и предменструальные головные боли, боли при острых нарушениях мозгового кровообращения (инсультах), сезонные головные боли и некоторые другие.
2. Головные боли, обусловленные напряжением мышц головы и шеи. Их также называют болями напряжения.
3. Головные боли при органических заболеваниях головного мозга, его оболочек, черепа, кожи, глаз, органов слуха и придаточных полостей носа (вторичные головные боли). Причиной органической головной боли могут быть как отит (воспаление уха), так и опухоль головного мозга.
4. Идиопатические головные боли. Если при обследовании по поводу головной боли не удается обнаружить каких-либо патологических изменений, таких пациентов относят в данную, четвертую, группу, а сами боли называют идиопатическими невралгиями головы.
Необходимо помнить, что самолечение так называемой банальной головной боли может быть очень опасным для жизни занятием (без точно установленного диагноза). Учитывая характеристики головной боли, такие как локализация, длительность, сочетание с другими проявлениями болезни, можно осуществить диагностику многих болезненных состояний.
Клиническая характеристика головной боли при различных заболеваниях
Мигрень
Мигрень – довольно частое заболевание: ею, по разным источникам, страдают 5–10% населения. Заболевание обычно начинается в юношеском возрасте, реже в детском. Существует несколько видов мигрени, которые иногда довольно сильно отличаются друг от друга и по силе, и по форме проявления.
В настоящее время выделены две основные формы мигрени.
Классическая мигрень
Первая – классическая (или офтальмическая) мигрень, которая характеризуется определенными расстройствами зрения.
Симптомы. Больной начинает нечетко видеть окружающее. У него возникает ощущение облака и тумана, может быть даже своеобразное чувство, что окружающее – не реальный мир, а его отражение на поверхности воды, подернутой рябью. Появляются участки выпадения полей зрения – скотомы. Количество их различно: может быть одна скотома или несколько.
Через некоторое время они исчезают бесследно. Расстройства зрения могут проявляться также простым снижением его остроты или даже временной слепотой. Иногда возникает светящаяся зигзагообразная линия. Наличие этих признаков даже до последнего времени позволяло считать мигрень разновидностью эпилепсии. Зрительные расстройства расценивались как аура, а болевой приступ – как эквивалент судорожного припадка. Классическая (или офтальмическая) форма мигрени встречается относительно нечасто – приблизительно в 10–12% всех случаев.
Простая мигрень
Вторая форма – простая, или обыкновенная.
Симптомы. При ней нет зрительной ауры, боль появляется в области виска или глазного яблока, реже – в области темени и оттуда распространяется по всей половине головы. Часто во время приступа кожа лица на больной половине гиперемирована или, наоборот, бледна. Иногда эти признаки чередуются друг с другом. В области виска проступает напряженная, извитая, болезненная при дотрагивании височная артерия.
В зависимости от того, какие признаки (симптомы) сопровождают болевой приступ, выделяют следующие разновидности мигрени:
1) офтальмоплегическая – сопровождается временным, полным или частичным обездвиживанием глазных яблок, опусканием век, двоением в глазах;
2) вестибулярная – сопровождается головокружением, нистагмом (подергиванием глазных яблок);
3) ассоциированная – может сочетаться с нарушениями речи, нарушениями движений и чувствительности;
4) брюшная – с приступами болей в животе, рвотой, тошнотой, полиурией (повышенным мочеотделением).
После этих начальных проявлений развивается непосредственно болевой приступ, часто имеющий очень высокую интенсивность. Боль обычно локализуется в области лба, виска, глазницы с одной стороны головы, может распространяться на другие области, захватывая всю половину головы, от чего болезнь и приобрела свое название – гемикрания (рис. 1). Бывают, однако, случаи и двусторонней локализации. Яркий свет, громкие звуки, кашель, умственное напряжение вызывают резкое усиление боли. Часто возникает тошнота и затем рвота, приносящая некоторое облегчение.
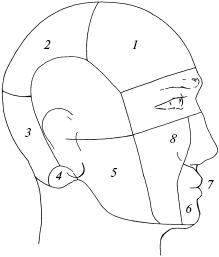
Рис. 1. Схема областей головы: 1 – лобная; 2 – теменная; 3 – затылочная; 4 – сосцевидная; 5 – околоушно-жевательная; 6 – подбородочная; 7 – ротовая; 8 – щечная
Длительность болевого приступа различна и может составлять от нескольких часов до нескольких суток. Больного тянет ко сну, и после сна болезненные явления проходят, как правило, полностью. Однако чувство тяжести в голове и усиление головной боли при резких движениях, кашле, чихании еще иногда остается.
В полости черепа болевые нервные окончания содержатся в твердой мозговой оболочке, в стенках артерий и венозных синусов. В небольшом количестве они есть в мягкой мозговой оболочке.
Паутинная оболочка головного мозга и сама нервная ткань не содержат болевых рецепторов и поэтому болевых раздражений не воспринимают. Боль может возникнуть при воздействии на твердую мозговую оболочку и на стенки артерий и венозных синусов.
Основными причинами, вызывающими раздражение данных образований, являются:
1) нарушение внутричерепного кровообращения;
2) различные гуморальные (обменные) факторы, действующие непосредственно на болевые рецепторы сосудов, синусов и твердой мозговой оболочки;
3) различные процессы, снижающие порог возбудимости коры головного мозга.
Причины возникновения гемикрании до конца не выяснены. Большое значение придается наследственному фактору. Так, 70–90% больных мигренью имеют родственников, страдающих этим же заболеванием.
По современным данным механизм болевого приступа следующий:
1) в первой фазе происходит спазм сосудов головного мозга и мозговых оболочек, в результате чего соответствующая половина лица бледнеет, различные участки коры головного мозга получают недостаточное количество крови, и как результат возникает аура в виде зрительных или других нарушений;
2) во второй фазе происходит падение тонуса сосудов (в основном твердой мозговой оболочки), пульсовое колебание их стенок увеличивается, что и служит болевым раздражителем соответствующих рецепторов.
В настоящее время причину гемикрании видят в сложных биохимических сдвигах, в частности в увеличении серотонина и простагландинов. Начало приступа может провоцироваться самыми различными факторами, которые могут быть чрезвычайно индивидуальными: курение, алкоголь, утомление, нахождение в душном помещении, недосыпание, запахи и некоторые пищевые продукты, голодание, нарушение привычного ритма жизни.
Мигренозная невралгия, или «пучковая» мигрень
Мигренозная невралгия, или «пучковая» мигрень, – болезнь с неизвестной причиной и механизмом развития.
Симптомы. Характеризуется пароксизмами жестоких болей в височно-орбитальной области, протекающих в виде серий болевых атак с возможной иррадиацией в челюсть, ухо, шею. Лицо бледное или, наоборот, гиперемированное, больные часто испытывают чувство прилива крови к верхней части туловища.
Гордоновская мигренозная невралгия
Гордоновская мигренозная невралгия является поражением большого поверхностного каменистого нерва, имеющего в своем составе сосудорасширяющие волокна, через которые импульсы достигают сплетения сонной артерии и вызывают расширение сосудов мозга и, как следствие, болевой синдром.
Симптомы. Расположен нерв в височной области, и его поражение сильно напоминает мигрень, но для него очень характерны сильные «выкручивающие», «выдавливающие глаз» боли, как правило ночные, сопровождающиеся слезотечением и ринореей (выделением жидкой слизи из носовых ходов). Часто в процесс вовлекается и височная артерия.
Отличить эти заболевания от истинной гемикрании не всегда просто, и поэтому обязательно требуется обращение к врачу. Кроме того, существует еще целый ряд заболеваний, имеющих сходную клиническую картину, но требующих совершенно иного лечения. Часто эти заболевания достаточно серьезны, поэтому в любом случае требуются дополнительные параклинические исследования, позволяющие исключить симптоматический характер мигрени (при мигрени существенных изменений не находят).
Мигренозный статус
В тяжелых случаях у больных мигренью может развиться мигренозный статус – приступы острой мигренозной головной боли, следующие один за другим с короткими интервалами, продолжающиеся несколько часов или суток; в межприступном периоде сохраняется менее сильная головная боль. Мигренозный статус может длиться до 1–3 недель.
Фаза предвестников перед приступом мигрени может отсутствовать. В этом случае приступ простой мигрени начинается с головной боли, а приступ ассоциированной – с ауры. В течении мигрени могут быть ремиссии (отсутствие приступов – светлые промежутки), которые наступают спонтанно или во время беременности и лактации, а иногда после различных ситуаций, требующих максимального эмоционального напряжения.
Гипертоническая болезнь
Следующее наиболее распространенное заболевание, для которого ведущим симптомом является головная боль, – это гипертоническая болезнь.
Гипертоническая болезнь – это заболевание, основным признаком которого является повышение артериального давления, обусловленное нарушением регуляции тонуса сосудов и работы сердца и не связанное с органическими заболеваниями каких-либо органов или систем.
Симптомы. В течении гипертонической болезни различают три стадии.
I – стадия функциональных изменений. В этот период больных беспокоят слабость, головная боль, быстрая утомляемость, нарушения сна. Повышенное артериальное давление держится непостоянно, под влиянием отдыха и седативных средств оно нормализуется. Изменений во внутренних органах не обнаруживается.
II – стадия начальных органических изменений. Артериальное давление повышено, для его снижения требуется применение специальных гипотензивных препаратов. Могут возникать гипертонические кризы. Усугубляется течение атеросклероза, ишемической болезни сердца, возникает поражение почек, глаз и других органов. Увеличивается левый желудочек сердца.
III – стадия выраженных органических изменений. Артериальное давление стойко повышено. Могут возникать такие осложнения, как инфаркт миокарда, мозговой инсульт, сердечная недостаточность, слепота.
Основная жалоба, которую предъявляют пациенты, – это головная боль, связанная с повышением артериального давления. Обычно она локализуется в затылочной области, появляется по утрам после сна. Могут быть раздражительность, бессонница, некоторое снижение памяти, также беспокоят боли в области сердца, одышка при физической нагрузке, снижение зрения.
При гипертонической болезни отмечаются гипертонические кризы – резкое повышение артериального давления. Провоцирующими моментами являются стрессы, физические усилия, недостаточный сон и т. д.
Появляется или усиливается головная боль, возникают головокружение, тошнота, рвота, боли в области сердца, сердцебиение, расстройство зрения.
Характеристика головной боли при гипертонической болезни довольно типична: ранним утром (у некоторых больных ночью), постепенно усиливаясь, появляются ноющие головные боли, как бы исходящие из глубины черепа, часто пульсирующие, усиливающиеся при кашле, чихании, натуживании. Усиление головных болей отмечается и во время выполнения физической работы.
Боли бывают как постоянными, так и перемежающимися, ощущаются во всей голове или в одной из ее половин и часто напоминают мигренозные боли. После утреннего подъема и приема кофе они обычно уменьшаются. Головные боли отмечаются преимущественно в затылочной и височной областях и, как правило, связаны с нервно-психическим напряжением. Возможны интенсивные, преимущественно общие головные боли, когда больные ощущают как бы распирание головы, ухудшение остроты зрения.
Кроме того, головные боли зависят от стадии заболевания.
В начальных стадиях гипертонической болезни головная боль может иметь затылочную, височную или лобно-глазничную локализацию, пульсирующий характер, усиливаться после волнения, нарушения режима труда и отдыха, при резких колебаниях погоды.
Во второй стадии болезни головная боль нередко возникает в утренние часы, имеет диффузную, половинную или затылочную локализацию, пульсирующий или сжимающий характер, уменьшается после подъема и часто исчезает к середине дня.
В третьей стадии головная боль часто имеет диффузный характер, сопровождается, особенно при кризах, тошнотой, рвотой, головокружением.
Гипотония
В отличие от гипертонической болезни, при пониженном артериальном давлении головная боль стихает в положении лежа и усиливается в положении стоя, сопровождается шумом в ушах или голове, ослаблением пульса, бледностью кожи лица. После приема препаратов, повышающих артериальное давление (чая, кофе и др.), самочувствие больных обычно улучшается, головная боль уменьшается или исчезает. Головная боль при гипотонии выражена умеренно, возникает обычно по утрам, сопровождается общей слабостью, зевотой, бледностью, сердцебиением, сочетается с быстрой утомляемостью, склонностью к обморокам. Со временем она становится постоянной либо приступообразной, подчас совпадая с гипотоническими сосудистыми кризами.
Симптомы. Головная боль может являться ведущим симптомом поражения сосудов головного мозга. Нарушение мозгового кровообращения, как правило, развивается на фоне сосудистых заболеваний, в основном атеросклероза, и повышенного артериального давления. Упрямство, отказ пересматривать устаревшие стереотипы – вот возможные причины его возникновения.
Атеросклероз
В крови циркулируют холестерин и другие жиры в соединении с белками – липопротеиды, или жиро-белковый комплекс. Качественно изменяясь, они воспринимаются организмом как аутоантигены, против которых вырабатываются антитела и биологически активные вещества (гистамин, серотонин), что влияет на сосудистую стенку, увеличивая ее проницаемость, нарушая обменные процессы.
Атеросклероз – это хроническое заболевание артерий крупного и среднего калибра (эластического и мышечно-эластического типа), характеризующееся отложением и накоплением в интиме плазменных атерогенных апопротеин-бета-содержащих липопротеинов с последующим реактивным разрастанием соединительной ткани и образованием фиброзных бляшек, проявляющаяся головными болями, головокружениями и нарушениям общего самочувствия.
Клинические формы атеросклероза. Помимо атеросклероза мозговых артерий, выделяют следующие формы (по локализации процесса):
1) атеросклероз грудной и брюшной аорты;
2) атеросклероз коронарных артерий;
3) атеросклероз почечных артерий;
4) атеросклероз мезентериальных артерий;
5) атеросклероз легочных артерий.
Периоды. По клинической характеристике выделяют 2 периода с соответствующими стадиями.
I период (доклинический):
1) стадия вазомоторных нарушений;
2) комплекс биохимических нарушений.
II период (период типичных клинических проявлений):
1) ишемическая стадия;
2) тромбонекротическая стадия;
3) склеротическая стадия.
По фазам течения атеросклероз подразделяют на:
1) фазу прогрессирования;
2) фазу стабилизации;
3) фазу регрессирования.
Механизм развития. Атеросклероз начинается с нарушения проницаемости эндотелия и миграции в интиму гладкомышечных клеток и макрофагов. Эти клетки интенсивно накапливают липиды и превращаются в «нечистые клетки». Перегрузка нечистых клеток холестерином и его эфирами приводит к распаду клеток и к выходу во внеклеточное пространство липидов и лизосомальных ферментов, что ведет к развитию фиброзирующей реакции. Фиброзная ткань окружает липидную массу, формируется фиброзно-атероматозная бляшка. Развитие указанных процессов происходит под влиянием двух групп патогенетических факторов.
Факторы, способствующие развитию атерогенной гиперлипопротеинемии:
1) факторы риска (возраст старше 45 лет, мужской пол, курение, подверженность стрессам, артериальная гипертензия, сахарный диабет, избыточная масса тела, гиподинамия, отягощенная по атеросклерозу наследственность, подагра, мягкая питьевая вода и т. д.);
2) этиологические факторы; злоупотребление жирной, богатой холестерином и легко всасывающимися углеводами пищей, болезни обмена веществ и эндокринные заболевания (сахарный диабет, гипотиреоз, желчнокаменная болезнь);
3) нарушения функции печени, кишечника, эндокринных желез, инсулярного аппарата и т. д.
Факторы, способствующие проникновению атерогенных липопротеинов в интиму артерий:
1) повышение проницаемости эндотелия;
2) уменьшение акцепторных функций альфа-липопротеидов по удалению холестерина из интимы артерий;
3) активация перекисного окисления липидов, уменьшение образования эндотелием вазодилатирующего фактора; включение иммунологических механизмов – образование антител к атерогенным пре-бета– и бета-липопротеидам.
Таким образом, к возникновению атеросклероза причастны практически все системы организма: нервная, эндокринная, иммунная и т. д.
Длительное перевозбуждение коры больших полушарий приводит к перевозбуждению гипоталамо-гипофизарно-надпочечниковой системы. Происходит усиленный выброс катехоламинов и нарушение всех видов обмена, особенно в стенках сосудов, повышается артериальное давление.
Симптомы. Клиническая картина при атеросклеротических нарушениях выражается снижением работоспособности, головными болями, нарушением сна, головокружением, шумом в голове, раздражительностью, парадоксальными эмоциями (радость со слезами на глазах), ухудшением слуха, снижением памяти, неприятными ощущениями (ползание мурашек) на коже, снижением внимания. Может также развиться астено-депрессивный или астено-ипохондрический синдром.
Острое нарушение мозгового кровообращения
Под острым нарушением мозгового кровообращения объединяют все виды острого нарушения мозгового кровообращения, которые сопровождаются преходящей или стойкой неврологической симптоматикой.
Для них характерно появление клинических симптомов со стороны нервной системы на фоне существующих сосудистых изменений. Заболевание характеризуется острым началом и отличается значительной динамикой общемозговых и локальных симптомов поражения мозга. Выделяют преходящие нарушения мозгового кровообращения, которые характеризуются регрессом неврологических признаков в течение суток после их появления, и острые нарушения с более стойкой, иногда необратимой неврологической симптоматикой – инсульты.
Инсульт
Инсульты подразделяются на ишемические (инфаркт мозга) и геморрагические – выход крови в окружающие ткани и пропитывание их. Условно выделяют малые инсульты, при которых заболевание протекает легко, а неврологические симптомы (двигательные, речевые и др.) исчезают в течение 3 недель.
Преходящие нарушения мозгового кровообращения
Преходящие нарушения мозгового кровообращения чаще всего наблюдаются при гипертонической болезни или атеросклерозе мозговых сосудов. Провоцировать нарушения мозгового кровообращения могут стрессовые ситуации. Материалом для эмболии и тромбозов служат кристаллы холестерина, массы распадающихся атеросклеротических бляшек, кусочки тромбов, конгломераты тромбоцитов.
Симптомы. Клиническая картина преходящих нарушений мозгового кровообращения может проявляться как общемозговыми, так и очаговыми симптомами.
Общемозговые симптомы:
1) головная боль;
2) головокружение;
3) боль в глазных яблоках, которая усиливается при движении глаз;
4) тошнота;
5) рвота;
6) шум и заложенность в ушах;
7) возможны изменения сознания: оглушенность, психомоторное возбуждение, может быть кратковременная утрата сознания;
8) реже наблюдаются судорожные явления.
Общемозговые симптомы особенно характерны для гипертонических церебральных кризов. Наблюдается подъем артериального давления в сочетании с вегетативными расстройствами (ощущение озноба или жара, полиурия). Могут отмечаться менингеальные явления – напряжение затылочных мышц. При гипотонических церебральных кризах артериальное давление снижено, пульс ослаблен, общемозговая симптоматика менее выражена.
Очаговые неврологические симптомы могут проявляться в зависимости от их локализации. Если происходит нарушение кровообращения в больших полушариях головного мозга, то чаще всего нарушается чувствительная сфера в виде парестезий – онемения, покалывания, чаще локализованного, захватывающего отдельные участки кожи, конечностей или лица. Могут обнаруживаться участки снижения болевой чувствительности – гипестезии.
Вместе с чувствительными нарушениями могут возникать двигательные расстройства – параличи или парезы, чаще ограниченные (кисть, пальцы, стопа), также отмечаются парезы нижней части мимических мышц лица, мышц языка. При исследовании обнаруживается изменение сухожильных и кожных рефлексов, могут вызываться патологические рефлексы (рефлекс Бабинского). Могут также развиваться преходящие речевые нарушения, нарушения схемы тела, выпадения полей зрения и др.
При поражении мозгового ствола характерны головокружение, шаткость походки, нарушение координации, двоение в глазах, подергивание глазных яблок при взгляде в стороны, чувствительные нарушения в области лица, языка, кончиков пальцев, слабость в конечностях, может также возникнуть нарушение глотания.
Головная боль при нарушении мозгового кровообращения имеет специфическую характеристику.
Она тупая, выражена нерезко, усиливается при умственном и физическом напряжении, сопровождается шумом в ушах, снижением слуха, головокружением, пошатыванием при ходьбе, особенно при поворотах головы. Обнаруживаются признаки недостаточности кровоснабжения головного мозга – ослабление памяти на текущие события, снижение работоспособности, быстрая утомляемость. Очень часто больные бывают раздражительны, вспыльчивы, нередко проявляют слабодушие, суетливость, жалуются на бессонницу и другие нарушения невротического характера. Так проявляется диффузный атеросклероз сосудов головного мозга.
В других случаях при патологии сосудов головного мозга головные боли появляются внезапно или быстро развиваются и сопровождаются шумом в ушах или в голове, головокружениями, тошнотой, рвотой, ощущением пелены или черных точек перед глазами, расстройством координации движений, высоким артериальным давлением. Иногда определяются расстройства чувствительности, парестезии (ощущения онемения, покалывания, ползания мурашек), отмечаются сонливость, психомоторное возбуждение, преходящие расстройства памяти, дезориентация в обстановке и во времени, судорожные припадки. Так обычно проявляются церебральные (мозговые) сосудистые кризы.
Если аналогичные симптомы выражены более ярко, больные жалуются на «неясность» мыслей, «все плывет перед глазами, потемнело в глазах». При этом возможны следующие симптомы: кожа лица бледная, холодная, влажная; наряду с головной болью наблюдаются ощущение тяжести в голове, головокружение, тошнота, рвота, эмоциональная неустойчивость, слабость, потливость, сердцебиение и недостаток воздуха. Обычно такие симптомы характеризуют преходящие нарушения мозгового кровообращения. Возможны кратковременные расстройства сознания и нарушения в чувствительной сфере – ощущение онемения, иногда с покалыванием, захватывающее отдельные участки кожи лица, конечности, отдельные пальцы. Кроме того, могут наблюдаться преходящие расстройства речи.
Патология в позвоночнике
Шейная мигрень
Патология позвоночника одновременно с нарушением циркуляции крови может проявляться головной болью. Примером может служить шейная мигрень, являющаяся результатом воздействия патологических костных и хрящевых структур на позвоночную артерию и ее симпатическое сплетение. Наиболее распространенная причина этого воздействия – остеохондроз шейного отдела позвоночника, конкретно – первого и второго шейного позвонка. Также раздражение может возникнуть не в результате остеохондроза, а как итог травмы, например при резком торможении в автомобиле и т. д.
Позвоночная артерия обеспечивает кровоснабжение затылочных и задневисочных долей, мозжечка и структуры внутреннего уха. Поэтому сдавление артерии или раздражение ее симпатического сплетения вызывает рефлекторный спазм других внутримозговых сосудов, приводит к недостаточному кровоснабжению тех же самых областей, которые поражаются при гемикрании. Отсюда и большое сходство внешних проявлений.
При шейной мигрени наблюдаются:
1) болевой синдром (жгучая боль в затылке, висках, а иногда и в надбровной области);
2) зрительные нарушения (боль и ощущение песка в глазах, туман перед глазами);
3) вестибулярные проявления (головокружение, шум и треск в ушах, снижение слуха).
Отличить шейную мигрень от истинной гемикрании часто очень просто: необходимо прижать дополнительно позвоночную артерию (создать искусственную компрессию) в точке на границе средней и наружной трети линии, соединяющей сосцевидный отросток и остистый отросток первого шейного позвонка. Если придавливание позвоночной артерии в данной точке провоцирует или усиливает боль, это шейная мигрень.
Остеохондроз
Остеохондроз – это дегенеративно-дистрофическое заболевание позвоночника, в первую очередь межпозвонковых дисков, сопровождающееся их деформацией, уменьшением высоты, расслоением. Наиболее часто остеохондроз локализуется в шейных, верхнегрудных и нижнепоясничных отделах позвоночника.
Симптомы. При остеохондрозе шейного отдела позвоночника развивается так называемый дисциркуляторный вертебробазилярный синдром (обусловленный расстройством циркуляции крови). Приступам предшествуют головные боли, расстройства слуха и зрения.
У некоторых больных симптомы недостаточности базилярной артерии появляются только при определенных движениях и кратковременны. При повороте головы в результате перекручивания позвоночной артерии вокруг атланта возникают следующие симптомы:
1) головокружение;
2) звон в ушах;
3) расстройство речи;
4) двоение в глазах;
5) затруднение глотания;
6) чувство онемения тела (с одной стороны), руки, ноги, иногда с обеих сторон.
Могут наступить:
1) снижение слуха;
2) потеря сознания;
3) вестибулярные нарушения.
У некоторых больных наблюдаются парестезии верхних конечностей. Эти нарушения возникают вследствие поражения позвонков, сопровождаются нарушением функций сосудистых образований.
Больные отмечают онемение руки с одной или с обеих сторон, чувство ползания мурашек, покалывания кончиков пальцев рук. Некоторые больные жалуются на опухание руки, однако объективно это не отмечается. При вовлечении в патологический процесс двигательных корешков появляются слабость, скованность в суставах верхних конечностей. Изредка наблюдаются избирательная атрофия мышц конечностей и снижение костно-сухожильных рефлексов. Течение этого синдрома рецидивирующее, хотя у части больных он может исчезать через несколько месяцев. При вертебробазилярном синдроме у отдельных пациентов преобладает шум в ушах, головные боли с локализацией преимущественно в затылочной области, ощущение вращения окружающей обстановки, реже – ощущение собственного смещения, пелены перед глазами.
Характерны тошнота, рвота, икота, побледнение лица; нередко бывает двоение в глазах, расстройства слуха, незначительные расстройства координации движений. Важным диагностическим симптомом является возможный приступ внезапного падения и обездвиженности без потери сознания у больных с патологией шейного отдела позвоночника при поворотах и запрокидывании головы.
Длительное мышечное напряжение
Симптомы. При так называемых головных болях напряжения люди испытывают относительно постоянное ощущение тяжести в области затылка и лба, усиливающееся до ощущения боли при длительной фиксации головы (например, во время чтения, письма), сосредоточенности, утомлении или волнении. Характерно ощущение несуществующего головного убора, который стягивает голову или давит на нее. Нередко больные жалуются на нечто постороннее в области лба, темени или затылка, покалывание, ползание мурашек. Боли, как правило, умеренной интенсивности, не пульсирующие. Обычно определяется болезненность мышц лба, висков, затылка и задней поверхности шеи. Эти мышцы напряжены, а местами с болезненными уплотнениями. При давлении на мышцы головная боль усиливается, возникают головокружение, шум в голове, но иногда больной отмечает головную боль независимо от этого воздействия. Если ограничить подвижность шейного отдела позвоночника, в некоторых случаях можно уменьшить интенсивность головной боли.
Эти боли чаще всего бывают двусторонними, локализация их непостоянна. Тошнота и рвота для них не характерны. Их возникновение принято объяснять сильным и продолжительным сокращением мышц в связи с эмоциональным напряжением и необходимостью концентрировать внимание.
Головные боли, обусловленные длительным мышечным напряжением, принято делить на:
1) локальные;
2) генерализованные;
3) смешанные.
В основе их может лежать сопротивление новому опыту, новому движению.
Локальным головным болям напряжения присущи усиление в момент пробуждения вследствие продолжительного неудобного положения головы, усиление при кашле, чихании и натуживании, а также болезненное уплотнение в мышцах затылка и задней поверхности шеи. Возникновение этих болей связано с дегенеративными изменениями шейного отдела позвоночника, ограничением его подвижности.
У людей с генерализованными головными болями напряжения выявляется болезненность при сгибании, разгибании и поворотах головы, зажмуривании глаз и сокращении жевательных мышц.
Головная боль, как правило, локализуется в месте преобладающей активности мышц головы. Так, если для выполнения работы приходится наклонять голову, возникают боли в области затылка. И наоборот, во время умственного и физического расслабления они уменьшаются.
Неврозы
Симптомы. При неустойчивости, высокой подвижности (лабильности) психоэмоциональной сферы люди часто отмечают тяжесть в голове, жалуются на то, что после сна не испытывают обычной бодрости.
Иногда больные ощущают давление на голову, как будто на голову надета шапка или каска. Головная боль обычно не сильная, тем не менее пациент уверяет врача, что она «страшная», «ужасная», акцентируя внимание на тягостных ощущениях «в мозгу» или «в черепе».
Может обнаружиться повышенная чувствительность в каком-либо участке головы, иногда болезненно даже легкое прикосновение к волосам. Отличительным признаком такой боли является то, что жалобы на ее интенсивность в значительной мере зависят от настроения больного. Если отвлечь его внимание, боли будут уменьшаться.
Предложены многочисленные классификации неврозов. Наиболее удачной считают классификацию, которая разделяет неврозы по следующим формам.
Клинические формы неврозов:
1) неврастения;
2) невроз навязчивых состояний;
3) истерия;
4) невроз страха;
5) ипохондрический невроз;
6) депрессивный невроз.
Неврозы – одно из наиболее частых нервно-психических заболеваний. Они возникают чаще у женщин, чем у мужчин, возможно, в связи с тем, что семейные и бытовые невзгоды для женщин обычно более значимы. Неврозы могут носить и массовый характер, когда возникает ситуация стресса в стране, регионе, городе. В качестве факторов риска следует назвать:
1) физическое перенапряжение;
2) соматические болезни;
3) травмы;
4) злоупотребление транквилизаторами и снотворными, а также наркотическими веществами.
С точки зрения нетрадиционной медицины, к возникновению неврозов приводят эгоцентричность, «засорение каналов общения», чувство страха и беспокойства, борьба, суета, недоверие к жизненному процессу.
Механизмы развития. Общим механизмом неврозов является нарушение деятельности церебральных структур, обеспечивающих адаптацию к ситуациям, препятствующим удовлетворению потребностей. Вследствие этого возникает неадекватное поведение, перенапряжение нервных процессов, стрессы с соответствующими эндокринными и вегетативными проявлениями. Нервные и гуморальные механизмы регуляции тесным образом взаимосвязаны. Каждый условно-рефлекторный и безусловно-рефлекторный акт сопровождается соответствующими гуморальными изменениями, т. е. при эмоциональных состояниях (тревоге, страхе и т. д.) происходит выброс адреналина, а при ярости и гневе – норадреналина. Увеличение содержания адреналина или норадреналина в крови вызывает ряд соматических изменений в организме. За последние годы достигнуты большие успехи в области генетики и биохимических основ памяти – факторов, влияющих на процессы синтеза РНК в головном мозге, а также механизмов «стирания» следов воспринятого. Можно надеяться, что дальнейшие исследования позволят и понять механизм формирования вызванных психическими травмами стойких и глубоких патологических следов в памяти, и найти пути их стирания.
Неврастения
Неврастения – «нервная слабость», нервное истощение, переутомление. Развивается под влиянием более или менее продолжительной психической травматизации, которая ведет к эмоциональному напряжению, недосыпанию, они нередко возникают при длительном пребывании в неблагоприятной семейной или служебной обстановке, а также продолжительном состоянии тревоги и большом умственном или физическом перенапряжении.
Головная боль нередко характеризуется пациентами как ощущение «вбитого в голову гвоздя» или «ввинченного шурупа». Она чаще ощущается на ограниченном участке головы (на темени, виске) и провоцируется волнением, неудовлетворенностью, утомлением. Иногда болезненна сама кожа в области волосистой части головы.
Так обычно описываются головные боли при неврастении самими пациентами. Кроме того, у больных неврастенией, как правило, отмечаются раздражительность, вспыльчивость, быстрая утомляемость, несдержанность в поведении с окружающими людьми, расстройства сна. Неврастения является одной из форм неврозов.
Заболевание начинается постепенно. Основными симптомами являются повышенная раздражительность и быстрая утомляемость. Характерны неадекватные реакции на небольшие раздражители и неумение их подавить. Постоянно беспокоят головная боль, ощущение тяжести в голове, кажется, что на нее надет обруч или каска («каска неврастеника»). Нарушается функция вегетативной нервной системы, появляются потливость, учащенное сердцебиение, снижение аппетита, нарушение функции кишечника, учащенные позывы на мочеиспускание, плохой сон (затруднено засыпание, часты пробуждения).
В зависимости от преобладания возбуждения (раздражительность, вспыльчивость, гневливость) или астении (пониженное настроение, вялость, депрессия) неврастению принято разделять на две формы: гиперстеническую, или раздражительную, и гипостеническую, или депрессивную. Помимо этих двух форм, выделяют еще форму раздражительной слабости, или переходную форму, которая характеризуется повышенной возбудимостью и легкой истощаемостью, резкими колебаниями работоспособности и частой сменой настроения.
Следует отметить, что неврастенический симптомокомплекс может быть при различных заболеваниях. Он может возникать при опухолях мозга, черепно-мозговых травмах, сифилисе, церебральном атеросклерозе, гипотонической или гипертонической болезни. При этом имеются симптомы основной болезни, которые придают ряд клинических особенностей неврастеническому симптомокомплексу. Так, резкие головные боли, которые возникают во время сна, под утро и сопровождаются тошнотой и рвотой, местная болезненность при постукивании по черепу и изменения на глазном дне, разнообразная неврологическая симптоматика являются признаками опухоли мозга.
Выраженный вестибулярный компонент (т. е. головокружение в транспорте, при фиксации взгляда на мерцающих предметах и т. д.) типичен для травм головного мозга.
Инертность, слабодушие, трудность переключения с одного вида деятельности на другой говорят о церебральном атеросклерозе. При гипотонической болезни периодически появляются признаки недостаточности кровообращения мозга, особенно после физической нагрузки или эмоционального перенапряжения. Возникают головная боль, чаще в области затылка, головокружение, шум в ушах, ощущение мерцания в глазах, чувство кратковременного онемения отдельных частей тела, неприятные ощущения в области сердца, появляется чувство тревоги, беспокойства.
Для астении гипертонического генеза характерны расстройства внимания, рассеянность, которые мешают работе, в том числе усвоению материала, сосредоточению. Появляются раздражительность, нетерпеливость, аффективная лабильность, тревога, головные боли распирающего характера в области затылка, темени, лба. Головокружение носит приступообразный характер с внезапными провалами памяти, потерей устойчивости, ощущением пустоты и легкости в голове. При инфекционных заболеваниях (особенно после перенесенной инфекции), при соматических заболеваниях наблюдается симптоматика в виде обидчивости, капризности, психическая слабость на фоне быстрой истощаемости, ипохондрические проявления.
Ипохондрический невроз
Под ипохондрией понимается болезненная сосредоточенность на своем здоровье, склонность приписывать себе заболевания по незначительному поводу. При этом легко возникают болевые или тягостные ощущения в тех или иных частях тела (сенестопатии). Опасение по поводу своего здоровья чаще всего возникает у лиц тревожно-мнительных или астеничных.
Возникновению болезни может способствовать воспитание, при котором ребенку прививается чрезмерная забота о своем здоровье. Поводом для появления ипохондрических идей могут служить как прочитанная статья о каком-либо заболевании, так и рассказы о болезнях или чьей-либо смерти, незначительные соматические заболевания, которые перенес больной, или возникновение у него вегетативных нарушений (тахикардии, потливости, чувства слабости и т. д.) после приема кофе, чая, алкоголя, перегревания, сексуального эксцесса. Все это может служить материалом для ипохондрической переработки.
Симптомы. Весьма характерны для ипохондрического невроза психогенно обусловленные или сенестопатические ощущения. Есть лица, которые под влиянием представлений могут испытывать боли или ощущения (мурашки, покалывание, жжение) очень ярко и счесть некомпетентным врача, который им скажет, что у них все нормально.
Особенно трудны для диагностики «маскированные» эндогенные депрессии. К их числу относится и ипохондрическая депрессия. При ипохондрической депрессии больные жалуются на боли и тягостные ощущения в области головы, груди, желудка, конечностей и других частях тела, а также на чувство слабости, усталости, тревоги, нарушение сна. Постепенно нарастает чувство безысходности, безнадежности и приходят мысли о самоубийстве, которые больные могут скрывать. Пониженное настроение порождает у них ипохондрические представления, они являются его следствием. Длительность ипохондрических депрессий может колебаться от нескольких месяцев до нескольких лет.
При маскированных, ларвированных эндогенных депрессиях больные обычно жалуются на легкую угнетенность, невозможность радоваться. Они становятся нерешительными, менее энергичными, менее активными, нервными, тревожными. Обилие соматических жалоб не укладывается в картину какого-либо заболевания, создавая впечатление невроза.
Депрессивные фазы могут протекать в виде соматических эквивалентов – головной боли, нарушений сна, экземы, ночного недержания мочи, радикулита, астматических приступов, симптомов сердечно-сосудистого невроза и т. д. Больные могут длительно обследоваться и лечиться у специалистов, между тем хорошие результаты дает лечение у психотерапевта.
Депрессивный невроз
Различают депрессии:
1) невротические;
2) психогенные, или реактивные;
3) эндогенные.
Невротическая депрессия, или депрессивный невроз, чаще всего возникает у лиц, неуверенных в себе, нерешительных, несамостоятельных, которые трудно приспосабливаются к новым жизненным условиям. К заболеванию также предрасположены лица сдержанные и целеустремленные, категоричные в своих суждениях, утрированно и формально понимающие чувство долга. Для них всегда затруднительно отступление от принятых догм. Наряду с этим такие лица отличаются богатством аффективной жизни, им свойственны глубокие эмоциональные привязанности к близким людям. Заболевание является реакцией на длительную психотравмирующую ситуацию, которую данная личность не может разрешить, например служебную или семейную (алкоголизм мужа, конфликты на службе), а также представление о своей мнимой или реальной непривлекательности, невозможности устроить личную жизнь.
Симптомы. Первоначально на отдельные невзгоды возникает кратковременная реакция, затем, после их многократного повторения, возникает и постепенно развивается неврастенический синдром со слезливостью и пониженным настроением. Иногда первоначально возникает невроз страха (тревоги), постепенно переходящий в невротическую депрессию. Развиваются подавленное настроение, грусть, тоска, плаксивость. Критическое отношение к болезни сохранено, и больные пытаются с ней бороться. Характерны идеи несправедливого отношения к себе, жалобы на свою судьбу. Больные отмечают плохое самочувствие, слабость, быструю утомляемость, нарушение сна, неприятные ощущения в области сердца. Различают астенический и тревожный варианты этой болезни.
Истерия
При истерии также наблюдаются расстройства чувствительности, которые выражаются в снижении болевой чувствительности или в ее повышении, истерических болях. Распространение участков нарушения чувствительности не соответствует областям иннервации чувствительными нервными корешками, а связано с представлением о распределении функций. В связи с этим чаще всего эти анестезии имеют форму геометрических фигур или возникают по типу перчатки, чулка, штанов, куртки или четкой половины тела с границей по средней линии. Но если больной узнает о правильных участках иннервации, то участки анестезий изменяются.
Симптомы. Истерические боли могут носить самый различный характер и иметь разнообразную, подчас самую немыслимую локализацию (например, ограниченный участок на голове, как от «вбитого гвоздя»). Часто боли могут локализоваться там, где раньше у больного было повреждение. Истерические боли очень трудно отграничить от физических. Можно дать больному анальгин, не посвящая его в это. Психогенные боли останутся, тогда как физическая боль уменьшится. Если больному внушить, что боли будут уменьшаться от определенного лекарства, и давать ему подкрашенную воду, то это «лекарство» будет на него действовать. Этим и отличаются психогенные боли от физических.
В настоящее время под истерией, или истерическим неврозом, понимают заболевание, вызванное действием психической травмы, в результате которой возникает механизм «бегства в болезнь», или условной желательности болезненного симптома.
При неврастении тоже существует «бегство в болезнь», но человек неосознанно использует болезнь для отказа от жизненной борьбы, с тем чтобы его просто оставили в покое. Неврастеник ни на что не претендует, его притязания низки, он капитулировал. При истерии идет речь о принципиально ином психозащитном смысле такого «бегства». При истерии «болезнь» используется ради получения льгот. Страдающий истерией имеет очень высокие притязания, он не капитулировал, «болезнь» как раз используется для жизненной борьбы. Истерический симптом является желательным, дающим определенные житейские выгоды больному – либо уход от невыносимой действительности, либо выход из тяжелой ситуации.
В мирное время неврозы у нас связаны главным образом с семейными, бытовыми или служебными конфликтами. При этом такие истерические симптомы, как слепота, глухота, немота, паралич рук или ног, т. е. симптомы, которые ограничивают возможность пользоваться благами жизни, нерациональны и встречаются редко. Чаще встречаются астенические симптомы, депрессивные и ипохондрические состояния, сопровождающиеся резкими головными болями, сердечно-сосудистые приступы, так как широкая известность симптомов этих заболеваний способствует их имитации при истерии. Приятными, выгодными, желательными для больного могут оказаться различные заболевания или легкие ранения, избавляющие его от тех или иных неприятных обязанностей. И этот механизм является специфическим для истерии, отличая ее от других, неистерических неврозов. При истерическом приступе необходимы зрители. Когда их нет, то нет и истерических проявлений.
Помимо головной боли, для истерии характерны разнообразные и изменчивые симптомы. Так как внушаемость больного повышена, то один симптом может быстро смениться другой реакцией, которая в данной ситуации для больного очень «кстати». Могут быть бурные эмоциональные реакции, вызванные незначительной фразой врача или другого лица. А склонность к вымыслам и фантазиям дает очень яркую окраску этим реакциям.
Очень интересны истерические припадки. Они могут быть столь разнообразны, что трудно себе вообразить. Примером могут служить судорожные припадки, которые сопровождаются криками, плачем, имитацией криков животных, «словесным поносом», состоянием экстаза со стонами, «прорицанием будущего». Больные могут рвать на себе волосы, одежду, но при этом должны быть зрители, которые следили бы за этим.
Можно наблюдать приступ «большой истерии». Это целое представление, спектакль, который состоит из нескольких актов. Вначале развиваются эпилептоидный припадок, судороги, возможна истерическая дуга, когда больной выгибается дугой, опираясь на затылок и пятки. Эта фаза переходит в фазу больших движений и клоунизма. Совершаются крупные размашистые движения, больные могут биться головой, руками, ногами. Затем может развиться акт «страстных поз», когда лицо больного, его поза, движения выражают гнев, ужас, экстаз.
Далее следует фаза галлюцинаторно-делириозных переживаний, когда больной начинает плакать или смеяться, что-то шептать, прислушиваться, видеть «картины», что-то воспроизводить руками и т. д. Больные помнят свое представление, но не все могут пересказать. Припадки длятся от часа до нескольких часов, в зависимости от аудитории и ее заинтересованности.
Можно наблюдать индуцированные припадки, когда больные находятся в одной палате. Началось у одного – почему бы и мне не попробовать? Тогда они отличаются разнообразием, каждый выступает кто во что горазд.
Могут быть и малые истерические припадки. Они не сопровождаются падением. Чаще всего это плач, жалобы на дурноту, боли в области сердца, сердцебиение, спазм в области горла, затруднение дыхания. Лицо может краснеть или бледнеть. Пульс хорошего наполнения, ритмичный. Больные могут производить руками какие-то движения, обычно беспорядочные, но могут и оставаться неподвижными какое-то время. Могут наблюдаться приступы истерической спячки (припадки летаргии), которые могут повторяться несколько раз в день. Таких больных не удается разбудить обычными приемами. Длительные состояния истерической спячки называются истерическим ступором.
Истерические припадки необходимо отличать от припадков эпилепсии, при которых нет зрителей, больной в тяжелом состоянии может прикусить себе язык, лицо становится багрово-синим, возможны непроизвольные мочеиспускание и дефекация. При припадках истерии должны быть зрители: если их нет, то и припадок быстро заканчивается. Эти зрители очень желательны данному больному, и вся эта демонстрация предназначена для них. При истерическом припадке больной падает на кровать, диван или кресло, он успевает красиво и удобно это сделать, театрально. А вот при эпилептическом припадке – «где стоял, там и упал». Также часто наблюдаются ритмичные сокращение мышц лица и резкое «зажатие» больших пальцев в кулаках. Это является одним из характерных признаков эпилептического припадка и отличает его от симулятивных и истерических. После приступа у больных, страдающих эпилепсией, наблюдается глубокий сон, а у «истериков» – «встал, отряхнулся и пошел».
При истерии могут наблюдаться двигательные расстройства, которые проявляются параличами и парезами – контрактурами, иногда с причудливыми размашистыми движениями – гиперкинезами. Истерические параличи и контрактуры обычно поражают часть тела, соответствующую общепринятому делению (руку, ногу, кисть, стопу и т. д.), часто резко ограничивая поражение по линии сустава. Чаще всего наблюдаются параличи мышц конечностей. Может страдать одна рука или одна нога, обе руки, или одна рука и одна нога на одной половине тела, или все конечности разом. Параличи мышц языка, шеи и других групп встречаются редко. Истерические контрактуры чаще всего поражают мышцы конечностей шеи (истерическая кривошея) или туловища. Они могут фиксировать тело в очень вычурных позах, которые не наблюдаются при органических поражениях. Если при истинных параличах и контрактурах наблюдается угасание рефлексов и снижение тонуса мышц (усыхание конечности), то при истерических параличах и контрактурах этого не наблюдается. Рефлексы остаются живыми, а тонус мышц – хорошим.
Истерические нарушения движения проходят во время сна или в экстремальных условиях. Примером может быть случай с одной больной, которая сидела несколько лет, а во время пожара вскочила да еще вытащила за собой сундук со своими дорогими вещами, который не могли поднять два дюжих молодца. Или другая больная, которая тоже лежала обездвиженная несколько лет, ее кормили с ложечки, но по ночам она ходила есть на кухню, а домашние удивлялись, куда пропадали самые лучшие и лакомые кусочки, но она была вне подозрений, так как страдала параличом всех четырех конечностей. Это классические примеры.
У больных с истерическими нарушениями движений (параличами, парезами) нет характерной позы истинно парализованных людей, конечности у них волочатся и болтаются, как привязанные протезы, и нога поражается тяжелее, чем рука, так как рукой им необходимо есть или за что-то хвататься. Кроме того, у больных истерией не поражаются мышцы лица и языка, как у больных с параличом, – они им просто очень нужны.
При истерии могут наблюдаться расстройства вегетативных функций, которые чрезвычайно разнообразны. К описываемой форме относятся спазмы мускулатуры пищевода, которые вызывают «истерический комок», подкатывающий к горлу, может наблюдаться затруднение прохождения пищи по пищеводу.
Истерическая рвота может быть редкой, единичной и возникать во время определенных ситуаций, но может быть и частой и имитировать непроходимость пищи. Чаще всего рвота возникает сразу после приема пищи или при попытке ее приема. При этом наличие «зрителей» просто необходимо. Иногда встречаются картины псевдоаппендицита, вздутия живота, одышки. Одышка бывает разной: «дыхание гончей собаки» может сопровождаться звуками (свистящими, шипящими, клокочущими и т. д.). Могут быть имитация бронхиальной астмы (псевдоастматические приступы), истерическая стенокардия, псевдоинфаркт. Наблюдаются приступы тахикардии и сердечно-сосудистые нарушения в виде обмороков. Они отличаются от «неврозов сердца», которые относятся к неврастении, тем, что в их основе лежит механизм желательности. Эти заболевания дают больному определенные житейские выгоды: избавление от пребывания в опасной ситуации, освобождение от работы, создание «положения» в семье. Отсюда демонстративность проявления болезни в присутствии заинтересованных лиц, театральность, наигранность в поведении и неожиданно быстрое «исцеление», когда необходимость в этом отпадает.
Истерические расстройства органов чувств чаще всего выражаются в нарушении зрения и слуха. Среди истерических расстройств зрения наблюдается концентрическое сужение полей зрения. Обычно оно двустороннее и может сочетаться с извращением цветоощущения. Важно заметить, что данное резко выраженное сужение полей зрения не мешает больным ориентироваться в пространстве.
Истерический амавроз – полная истерическая слепота, может быть как на один глаз, так и на оба. При полной истерической слепоте на один глаз бинокулярное зрение оказывается сохранным, так как больные при этом пользуются и «слепым» глазом. При полной истерической слепоте на оба глаза больные убеждены в том, что они абсолютно ничего не видят, однако в действительности обнаруживается сохранность зрительных восприятий. Этим объясняется тот факт, что данные больные при своей «слепоте» никогда не попадают в опасные для жизни ситуации.
Истерическая глухота чаще всего возникает в военное время и встречается чаще, чем истерическая слепота. Глухота может сочетаться с нарушением речи (мутизмом), и тогда возникает сурдомутизм. Часто при глухоте истерического происхождения наблюдается отсутствие или снижение чувствительно сти ушных раковин, чего в действительности быть не может. Люди с истерической глухотой прекрасно воспринимают речь независимо от ее громкости и сложности. Главное – информационное значение речи и направленность внимания. Таким образом, «глухота» носит характер избирательной восприимчивости окружающего, вся информация, которая относится к их особе, усваивается и соответственно обрабатывается.
Могут наблюдаться истерическая афония (утрата звучности голоса) и истерический мутизм (нарушение речи – немота). В основе истерического мутизма лежит спазм голосовых связок. В отличие от органически обусловленной афонии кашель у больных остается звучным, как и в случае с истерическим мутизмом.
Больные с истерическим мутизмом охотно общаются жестами или письменно. В отличие от больных с органической афазией у больных с истерическим мутизмом сохраняется понимание устной речи, чтения, письма, но больные неохотно делают попытки говорить, предпочитая изъясняться письменно. Мутизм, вызванный психотравмирующим опытом, дает картину онемения языка, нарушения его движения во рту (медлительность), невозможности высунуть язык за пределы ротовой полости, а также нарушение чувствительности языка, зева, кожи вокруг рта и области трахеи. Истерический мутизм может сразу прекратиться, и тогда наступает выздоровление.
При истерии нередко можно наблюдать психические расстройства. Они весьма разнообразны. Это могут быть кратковременные галлюцинации с яркой эмоциональной окраской и театрально-драматическим характером переживаний. Обычно они отражают волнующее больного событие, его желания или опасения.
Истерические нарушения памяти чаще всего наступают в виде амнезии тех или иных событий прошлого. Истерической амнезии может подвергаться тот или иной отрезок времени, связанный с совершением правонарушения. Как только «потеря памяти» перестает быть приятной или выгодной, память возвращается. Этим избирательным характером расстройства памяти при истерии отличаются от органически обусловленных нарушений памяти.
К истерии относятся и различные фобии. Примером может служить некая семейная пара, где муж утратил внимание к своей жене, стал более груб, нежели в молодые годы. В этот период жена перенесла тяжелую инфекцию, врачи сказали, что инфекция затронула нервную систему. Появился страх выходить одной на улицу, стали возникать сердцебиения, обмороки. После того как больную стали сопровождать (муж или кто-либо из домашних), сработал закон «приятности» и завязался узелок по закону условного рефлекса, изменился ее «статус» в семье, усилились внимание и забота, было обеспечено постоянное присутствие близких. Фобия приобрела характер «условной приятности, выгодности» и закрепилась до того времени, пока муж не ушел. Тогда разорвалась дуга рефлекса, и больная практически выздоровела, найдя для себя более приятное занятие.
Истерическая астения
Истерическая астения характеризуется жалобами на повышенную усталость, упадок сил. В поведении нередко проступают черты демонстративности, театральности.
Симптомы. Беспокоят тяжесть в голове, головные боли, вялость, сонливость. Эти же больные, когда не находятся в поле зрения врача или увлечены работой, которая сулит им моральные и материальные выгоды, или когда находятся в центре внимания, повышенной утомляемости не испытывают. Истерическая астения обнаруживает избирательный, селективный характер и фактически является выражением самовнушенных представлений о наличии якобы повышенной утомляемости.
Истерическая ипохондрия
Истерические ипохондрии отличаются своей связью с психотравмирующей ситуацией, делающей представление о наличии тяжелого заболевания «условно приятным». Вернемся к примеру о семейной паре, описанной выше. Жена, побывав в больнице, уверилась в тяжести своего заболевания и вскоре прочла в выписке врача диагноз: «вегетативно-сосудистая дистония». Этот диагноз приобрел для нее «условно приятный» оттенок. И даже после того как рефлекторно-эмоциональная дуга разорвалась, в некоторых ситуациях она преподносила этот диагноз как нечто трагическое, неизлечимое, с горечью в голосе и на лице.
Симптомы. Могут также наблюдаться истерические сумеречные состояния. Истерические сумеречные состояния характеризуются резким сужением сознания с выключением реально существующей обстановки и заменой ее новой, желаемой. Поведение больных при этом носит очень выразительный, эмоциональный, театральный характер. Они как бы разыгрывают сцены, во время которых могут высказывать бредоподобные идеи и испытывать яркие сценические галлюцинации.
Под влиянием самовнушенных представлений на фоне суженного сознания могут возникнуть приступы истерической глоссолалии – автоматической непроизвольной речи на несуществующем языке.
Истерические сумеречные состояния отличаются от сумеречных состояний при эпилепсии, органических заболеваниях, аффективно-шоковых состояниях тем, что они характеризуются театральностью, наигранностью, сценическим изображением новой, приятной для больного ситуации. При этом больные легко вступают в контакт с окружающими, включая их в переживаемую ими обстановку. Если при этом им задают вопросы, то они отвечают нелепо, но в плоскости вопроса, тогда как при других органических или психических заболеваниях (шизофрении) ответ звучит нелепо и не по теме.
Одной из форм истерических психозов является истерический ступор, который остро развивается в ответ на психическую травму и характеризуется общей неподвижностью и немотой. При этом выражение лица страдальческое, напряженное, на глазах слезы, на лице – страх. Лицо покрасневшее (может быть бледным), зрачки расширены, взгляд устремлен в одну точку, пульс учащен.
Может наблюдаться псевдоопистотонический ступор, который носит черты гротеска. Больные вялые, апатичные с застывшей напряженной мимикой. Речь скудная. В постели больные принимают вычурные позы, неопрятны, могут подражать животным в своем поведении, но все это носит демонстративный характер. Отсутствует динамика болезни.
Истерия может принимать различное течение и длиться от нескольких минут до нескольких лет, если больной продолжает пребывать в травмирующей обстановке. Прекращение действия психораздражителей и появление новых, которые говорят о том, что угроза благополучию больного миновала, приводят к снятию истерического синдрома. Устранение истерического синдрома может наступить в состоянии аффекта («хватай сундук – дом горит»).
Невралгия
Интенсивные, мучительные, приступообразные боли могут возникать при заболеваниях черепных нервов.
Невралгия тройничного нерва
Симптомы. Для невралгии тройничного нерва наиболее характерны приступообразные боли, длящиеся секунды или минуты, реже часы. Они подчас сопровождаются судорожным спазмом мимической мускулатуры. Во время приступов больные проявляют двигательное беспокойство, потирают рукой больное место. Может быть покраснение кожи в зоне боли, появляются насморк, слезотечение.
Невралгия носо-ресничного нерва
Симптомы. Невралгия носо-ресничного нерва наблюдается у людей до 40 лет. Во время приступа возникают интенсивные, жгучие, давящие или распирающие боли в области глазницы, глаза, крыла носа, распространяющиеся на соответствующую половину лба. Приступы болей чаще возникают ночью, длятся десятки минут, иногда несколько часов и даже суток. Сопровождаются покраснением глаза, слезотечением, выделениями из носа.
Невралгия ушно-височного нерва
Симптомы. Невралгия ушно-височного нерва характеризуется жгучими, ноющими, реже пульсирующими болями в области передней поверхности ушной раковины, передней стенки наружного слухового прохода, виска. Иногда боли отдают в нижнюю челюсть. Во время приступа отмечается повышенное слюноотделение, определяются покраснение кожи и усиленное потоотделение в области виска и передней поверхности ушной раковины. Боли могут провоцироваться приемом пищи, курением, нервным напряжением.
Невралгия язычного нерва
Невралгия язычного нерва чаще встречается у пожилых людей.
Симптомы. При этом заболевании отмечаются жгучие боли в передних 2/3 языка. Они провоцируются движениями языка, возникают во время приема пищи (особенно острой), разговора.
Воспалительные заболевания связочного аппарата
Головные боли могут выступать на первый план и при воспалительных заболеваниях связочного аппарата.
Симптомы. Постоянные, усиливающиеся во время еды, разговора, особенно по утрам боли характерны для воспаления сустава, соединяющего височную область с нижней челюстью. Больному трудно открыть рот. Боль иррадиирует (отдает) в висок и ухо, снижается слух на стороне болей. В области пораженного сустава может отмечаться припухлость, болезненная при пальпации.
Головные боли могут возникать при артритах височно-челюстных суставов, являющихся проявлением специфических и неспецифических инфекционных и аллергических заболеваний, диффузных заболеваний соединительной ткани, метаболических нарушений (например, подагры), злокачественных опухолей и некоторых синдромных заболеваний. В отдельную группу выделены травматические артриты.
Причиной развития воспалительного процесса в суставе могут быть:
1) местная или общая инфекция;
2) аллергия;
3) аутоаллергия;
4) местная травма.
Факторами, способствующими развитию артритов, являются переохлаждения, физическая перегрузка сустава и др.
Патогенез артрита сложен и многообразен. Особенности структуры суставных тканей – хорошая васкуляризация синовиальной оболочки и наличие многочисленных нервных окончаний – обусловливают способность суставов быстро отвечать воспалительной реакцией на различные прямые и опосредованные воздействия.
При инфекционных специфических артритах возможны бактериально-метастатический и токсико-аллергический пути поражения суставов. В первом случае возбудитель болезни гематогенным или лимфогенным путем заносится непосредственно в полость сустава и может быть обнаружен в синовиальной жидкости. Может иметь место токсико-аллергический механизм развития аллергического синовита.
В клинической картине артритов имеются признаки, указывающие на то, что в развитии заболевания играют роль сдвиги со стороны нервной системы и особенно ее вегетативной части. Роль эндокринных нарушений в формировании общей патологической реактивности организма, предрасполагающей к заболеванию суставов, не вызывает сомнений.
Заболевания придаточных пазух носа
Нередко причиной головной боли являются заболевания придаточных пазух носа, чаще всего воспалительного характера (гаймориты, фронтиты, этмоидиты).
Гаймориты
Гайморит – воспаление верхнечелюстной пазухи, является одной из форм синусита – воспаления придаточных пазух носа (верхнечелюстной, решетчатого лабиринта, лобной и основной пазух носа).
Относительно большая частота хронических заболеваний верхнечелюстной пазухи может быть объяснена неблагоприятными условиями оттока и добавочным источником инфицирования со стороны зубов.
Заболевание придаточных пазух редко бывает изолированным; чаще поражаются несколько пазух. Обычно встречается комбинированное воспаление лобной пазухи и решетчатого лабиринта. Это объясняется анатомическими условиями: выводные ходы из всех пазух (верхнечелюстной, лобной, основной) открываются в тесном соседстве с решетчатым лабиринтом, и поэтому воспалительные заболевания пазух могут вызывать его вторичное воспаление.
Иногда воспалительным процессом могут быть охвачены все пазухи, располагающиеся с одной или с обеих сторон, – пансинусит.
Гаймориты могут протекать по типу катарального или гнойного воспаления. Выделяют следующие формы.
Острый гайморит:
1) катаральный;
2) гнойный;
3) аллергический;
4) одонтогенный. Хронический гайморит:
1) отечно-катаральный;
2) гнойный (отечный; гипертрофический – гранулезный, папилломатозный);
3) смешанный (слизисто-гнойный);
4) аллергический;
5) одонтогенный.
По частоте наблюдающихся отдельных форм для всех пазух на первом месте находится отечно-катаральная, затем гнойная и смешанная. Гнойная форма хронического воспаления может привести к изъязвлению слизистой оболочки и последующему кариозному поражению кости с образованием наружных свищей. Нередко гнойный секрет вследствие попадания анаэробов подвергается гнилостному распаду с образованием зловонного гноя.
Острые гаймориты часто осложняют течение острого ринита (насморка), гриппа, кори, скарлатины и других инфекционных заболеваний.
Острые одонтогенные гаймориты связаны с заболеванием корней четырех задних верхних зубов: малого коренного, I и II коренных зубов и зубов мудрости.
Травматические повреждения стенок пазухи, операции в полости носа и последующие тампонады также могут повлечь за собой инфицирование верхнечелюстной пазухи с последующим развитием воспаления.
Симптомы. Основным клиническим симптомом при остром гайморите является чувство давления и напряжения в области пораженной пазухи. Чаще болевой синдром затрагивает одну половину лица, реже распространяется во всей голове, носит диффузный характер. При легком течении болезни отмечается чувство давления и напряжения в области щеки. Боли в щеке и в зубах верхней челюсти могут усиливаться во время жевания. В более тяжелых случаях присоединяются сильные боли, локализующиеся часто не только в пределах верхнечелюстной пазухи, но и в области лба, скуловой области, реже виска, захватывая всю половину лица (при одностороннем процессе) или всю лицевую поверхность (при двустороннем процессе). К этим симптомам нередко присоединяется зубная боль в соответствующей половине верхней челюсти, усиливающаяся при жевании. Боли зависят от инфекционного неврита ветвей тройничного нерва и от сдавления нервов коллатеральным отеком. У больных гайморитом нарушается носовое дыхание и появляются выделения из носа.
Встречаются жалобы на светобоязнь, слезотечение на стороне поражения, понижение обоняния. В первые дни заболевания, особенно при гнойной и смешанной формах гайморита, отмечаются повышение температуры тела, озноб, расстройства общего состояния. Наблюдаются отечность щеки на стороне поражения и иногда коллатеральный отек нижнего века.
Хронический гайморит развивается в результате целого ряда причин, чаще всего в результате повторных острых воспалений и особенно затянувшихся воспалений верхнечелюстных пазух. Переходу процесса в хроническую форму могут благоприятствовать как анатомические особенности самой верхнечелюстной пазухи (выводное отверстие пазухи располагается в самом верхнем отделе пазухи и нередко прикрывается набухшей слизистой оболочкой средней раковины), так и патологические изменения в полости носа (искривление носовой перегородки, тесное соприкосновение средней раковины с латеральной спинкой носа, врожденная узость носовых ходов, гипертрофия и полипы в среднем носовом ходе).
Причиной развития одонтогенных гайморитов могут быть кариозные зубы верхней челюсти, прикорневые кисты и гранулемы, свищи из полости рта в верхнечелюстную пазуху через лунку удаленного зуба, пародонтоз, инородные тела пазухи (корень зуба, пломбировочный материал и т. д.). Одонтогенные гаймориты нередко с самого начала принимают вялое, хроническое течение.
В результате разрушения стенок пазухи злокачественными опухолями и последующего инфицирования часто возникает выраженная симптоматика хронического гайморита, которая нередко маскирует клиническую картину самой опухоли. Хронические гаймориты нередко возникают и в результате ранений, когда в пазуху попадают инородные тела и костные осколки. В последние годы участились гаймориты аллергической природы.
По данным патолого-анатомических исследований выделяют следующие формы хронических гайморитов.
Экссудативные:
1) гнойные;
2) катаральные;
3) серозные, к которым относится и аллергическая.
Продуктивные:
1) полипозные;
2) пристеночные;
3) гиперпластические;
4) холестеатомные;
5) казеозные;
6) некротические;
7) атрофические.
Симптомы. При хроническом гайморите головные боли являются частым признаком воспалительного процесса. Они бывают диффузными, постоянными, тупыми, ноющими. Боли в хронических случаях не достигают той интенсивности, как при острых процессах. В случаях со стойкой заложенностью носа головные боли имеют чаще разлитой, неопределенный характер, но могут локализоваться на стороне поражения – в области челюстной пазухи, в виске или глазнице, реже – в области лба или иметь характер невралгий тройничного нерва. У некоторых больных боли возникают лишь в стадии обострения. На стороне воспаления, так же как при остром процессе, утрачивается обоняние.
Субъективные симптомы при хронических гайморитах во многом зависят от формы гайморита. При экссудативных формах одна из основных жалоб – длительный одно– или двусторонний насморк. Характер выделений (гной, слизь, водянистые выделения) зависит при этом от формы гайморита.
При гнойных гайморитах отделяемое нередко имеет неприятный запах; при скудных выделениях ощущение больными этого неприятного запаха является единственным симптомом заболевания.
В других случаях выделения слизистые, тягучие (катаральная форма). При серозной форме экссудат имеет водянистый характер. Затруднение носового дыхания характерно как для продуктивных, так и для экссудативных и смешанных форм.
Этмоидит
Симптомы. При воспалении основной пазухи головные боли являются ведущим симптомом острого процесса. Они ощущаются в области корня носа, переносицы, позади глазных яблок, у внутреннего края глазницы. Головные боли по характеру могут быть давящие или ноющие, постоянные, периодически усиливающиеся, особенно во время движения глазных яблок.
При надавливании на глазные яблоки отмечается болезненность, сочетающаяся с длительным односторонним насморком, заложенностью соответствующей половины носа. Больные могут ощущать постоянную тяжесть или давление в области переносицы и в нижней центральной части лба, чувство першения в горле и часто, преимущественно по утрам, отхаркивать слизь и гной, затекшие в носоглотку. Снижается или полностью утрачивается обоняние.
Фронтит
Головные боли являются основным симптомом при остром воспалении лобной пазухи (остром фронтите). Как правило, они локализуются в области лба, иногда отдают в область глаза и виска. По характеру боли являются постоянными, интенсивными, ноющими или тупыми, особенно сильными бывают утром и днем, а ночью несколько уменьшаются. При надавливании у верхнего внутреннего угла глазницы отмечается болезненность. В области верхнего века определяются припухлость и покраснение кожи. У больного появляются светобоязнь и слезотечение и нарушается носовое дыхание на пораженной стороне.
Симптомы. При хроническом воспалении лобной пазухи (хроническом фронтите) головные боли чаще бывают давящими, реже – диффузными (разлитыми), ощущаемыми во всей голове. Боли в области лба усиливаются не только во время обострения болезни, но и после употребления алкоголя, переутомления. Нарушается носовое дыхание, из носа выделяется секрет, особенно по утрам, после перемены положения тела или головы. Выделения из носа нередко имеют неприятный запах. Иногда нарушается обоняние.
Отит
Симптомы. При остром заболевании уха – остром отите – головные боли чаще бывают локальные, односторонние, реже – двусторонние (когда воспалены оба уха). Острые, интенсивные, постепенно нарастающие, реже приступообразные боли ощущаются глубоко в ухе и виске, иногда в области лба. Порой пульсирующие, стреляющие, сверлящие, колющие, ноющие боли бывают настолько мучительны, что больной совершенно лишается покоя. Боли могут отдавать в зубы, висок, лоб и затылок. Некоторые больные отмечают боли во всей голове. Они усиливаются во время кашля, чихания, сморкания, глотания, обычно сочетаются с ощущением шума и заложенности уха.
Отит бывает наружным (ограниченным и разлитым) и средним (рис. 2).
Ограниченное воспаление наружного уха чаще называют фурункулезом (воспалением мешочков и сальных желез под действием механического фактора – манипуляций в слуховом проходе спичками, шпильками и т. д.); на фоне определенной готовности макроорганизма (сниженного иммунитета при диабете, подагре, гиповитаминозах A, B, C); в результате активации или присоединения стафилокок ковой инфекции).
Разлитое воспаление наружного слухового прохода наблюдается преимущественно при хроническом гнойном отите вследствие внедрения в кожу и подкожный слой различных бактерий, а также грибов. Воспалительный процесс нередко распространяется и на барабанную перепонку.
Средние отиты бывают острыми и хроническими, гнойными и катаральными. Степень выраженности воспалительной реакции зависит главным образом от вирулентности микроорганизмов и от состояния защитных сил макроорганизма.

Рис. 2. Органы слуха: 1 – ушная раковина; 2 – наружный слуховой проход; 3 – барабанная перепонка; 4 – слуховые косточки; 5 – полулунные каналы; 6 – улитка
При фурункуле наружного слухового прохода могут возникать сильные, острые, стреляющие и постоянные боли в ухе, которые иногда отдают в зубы, глаз, затылочную область и даже шею. Боли усиливаются во время движений нижней челюсти (при жевании или разговоре), при надавливании на нижнюю стенку слухового прохода или оттягивании ушной раковины. Такие же симптомы характерны для фурункула наружного слухового прохода.
При хроническом воспалении среднего уха головной боли может и не быть; нередко она возникает лишь во время обострения заболевания, локализуясь в области уха, виска, темени, затылка, реже лба на стороне воспаления. По характеру боли тупые, ноющие, давящие, распирающие. Иногда пациентов больше беспокоит чувство тяжести в голове, чем головная боль.
Заболевания глаз
Головная боль может выступать на первый план и при заболевании глаз.
Симптомы. Внезапно появляются сильные и постоянные головные боли в области глазницы, лба, которые могут иррадиировать в ухо или зубы. Иногда боли ощущаются во всей половине лица, реже в затылочной области. По интенсивности они могут быть такими сильными, что некоторым больным ошибочно удаляют зубы. Боли бывают жгучими, дергающими, пульсирующими. Иногда они немного уменьшаются при переходе из горизонтального в вертикальное положение (особенно если больной лежит лицом вниз).
Так нередко протекает острый приступ глаукомы – заболевания, обусловленного повышением внутриглазного давления. Зрение на пораженный глаз ухудшается: глаз как бы застилает туман, через который видны радужные круги вокруг источника света. Глаз красный, слезится, отмечается светобоязнь. Острый приступ глаукомы возникает чаще ночью, когда человек долго бодрствует в темноте, или при стрессовых ситуациях, но иногда и без видимых причин. Во время сильного приступа глаукомы возникают тошнота, многократная рвота, боли в области сердца или желудка, замедляется пульс, появляется обильное потоотделение, изредка возникает шок.
Астигматизм
При этом глазном заболевании в период напряженной зрительной работы у некоторых людей тоже отмечаются головные боли.
Симптомы. Они возникают в области лба, глаз, затылка, нередко становятся пульсирующими и сопровождаются тошнотой, слезотечением и жжением в глазах. Больные ощущают тяжесть во всей голове, боли редко точно локализуются. Они появляются спустя несколько часов после чрезмерного напряжения зрения, например после чтения, вышивания, вязания. Затем, если работа продолжается, боли постепенно усиливаются, но уменьшаются после закрывания глаз и отдыха.
Эти головные боли обусловлены неравномерной кривизной роговицы (заболевание называется астигматизмом) без своевременной и правильной ее коррекции (рис. 3).

Рис. 3. Строение глаза: 1 – белочная оболочка; 2 – сосудистая оболочка; 3 – сетчатка; 4 – радужная оболочка; 5 – роговица; 6 – хрусталик; 7 – мышца; 8 – зрительный нерв
Иридоциклит
Симптомы. При воспалении радужки возникают сильные боли в глазу, в области глазницы и лба. Они нередко отдают в висок, ухо, зубы и даже ощущаются во всей половине лица. Боли усиливаются ночью и ранним утром. По характеру они пульсирующие или стреляющие, сочетаются со светобоязнью. Кроме того, часто ухудшается, «затуманивается» зрение. Глаз красный, иногда отекают веки. Так протекает иридоциклит – воспаление радужной оболочки глаза.
Инфекционные заболевания
Первым симптомом ряда инфекционных заболеваний является головная боль, возникающая остро, имеющая интенсивный диффузный характер, распространяющаяся на всю голову, но иногда локализующаяся преимущественно в области затылка и лба. Боли могут сопровождаться тошнотой и рвотой.
Если сильные головные боли появляются внезапно среди полного благополучия и ощущаются пациентом как острые, постоянные и во всей голове, то возможно, что они возникли вследствие воспаления мозговых оболочек (менингита). Подтверждает диагноз болезни то, что головные боли бывают настолько сильными и мучительными, что даже больные с затемненным или почти утраченным сознанием держатся за голову и стонут. Ни при одном другом заболевании они не достигают такой интенсивности, как при менингите.
Менингококковая инфекция
Менингококковая инфекция – острое инфекционное заболевание, характеризующееся преимущественным поражением мягких оболочек головного мозга и симптомами интоксикации.
Входными воротами инфекции являются верхние дыхательные пути. На месте внедрения, чаще в носоглотке, развивается воспалительный процесс. Чаще инфекционный процесс этим и ограничивается, но при снижении защитных сил организма менингококк проникает в кровь. Там происходит гибель менингококков, что и обусловливает выраженные симптомы интоксикации. Менингококки проникают посредством сосудистого русла в другие органы и ткани, где развивается воспалительный процесс. Возникают эндокардиты, артриты и т. д. Менингококки могут проникать и в полость черепа, в результате чего развивается гнойное воспаление мягких мозговых оболочек – менингит. В более тяжелых случаях поражается головной мозг и развивается энцефалит. В патогенезе особо тяжелых форм менингококковой инфекции на первый план выступает токсический синдром с развитием инфекционно-токсического шока. Он же является основной причиной отека головного мозга, что в итоге может привести к смертельному исходу.
Одновременно с головной болью при менингите часто появляются боли в мышцах шеи, туловища, поясницы, рук и ног, возникает рвота, не связанная с приемом пищи. Рвота начинается на высоте приступа головной боли. Это типичный симптом менингита. Иногда головная боль сопровождается лишь тошнотой и головокружением. Для менингита характерно повышение чувствительности к звуковым и световым раздражителям. Быстро повышается температура тела, иногда до 40 °С и более. Больной занимает характерную для менингита позу: лежит на боку, голова запрокинута назад, руки согнуты в локтевых, ноги – в коленных и тазобедренных суставах и приведены к животу, позвоночник выгнут дугой кзади. Выявляются помрачение сознания, двигательное беспокойство, бред, галлюцинации. При тяжелом течении, особенно у детей, возникает судорожный синдром с потерей сознания.
Клещевой энцефалит
При клещевом энцефалите одновременно с головными болями появляются боли в области поясницы, в руках, ногах, развивается резкая общая слабость. Температура тела, иногда с ознобом, повышается быстро, в первые или вторые сутки заболевания достигая 39–40 °С.
ОРВИ (острые респираторные вирусные инфекции)
При ряде острых респираторных инфекций на первый план выступают симптомы общей интоксикации и резкая головная боль. В группу острых респираторных вирусных инфекций входят:
1) вирус гриппа;
2) вирус парагриппа;
3) респираторно-синцитиальный вирус;
4) аденовирусы;
5) энтеровирусы;
6) микоплазменное поражение верхних дыхательных путей.
У каждого из них есть излюбленная локализация поражения дыхательных путей: при гриппе – трахея, при парагриппе – слизистая гортани (ларингит), при аденовирусной инфекции – слизистая глотки (фарингит) и слизистая конъюнктивы, при респираторно-синцитиальной инфекции – бронхиолы (бронхиолит).
В дальнейшем к симптомам общей интоксикации и головной боли, которая является как бы продромом инфекционного процесса, присоединяются специфические симптомы поражения, характерные для той или иной формы заболевания. При присоединении бактериальной флоры либо активации собственной аутохтонной микрофлоры под действием вирусов развиваются осложнения, которые в своем обычном течении, помимо специфических симптомов, имеют различную характеристику головной боли.
Осложнения инфекционных заболеваний
После перенесенных инфекционных заболеваний или воспалительных процессов в области головы (ухе, горле, носе и его придаточных пазухах, миндалинах, зубах), а также после перенесенной черепно-мозговой травмы головная боль нередко является основным симптомом арахноидита – заболевания, при котором поражается так называемая паутинная оболочка головного мозга.
Симптомы. Типичные боли в области затылка и шеи усиливаются во время обострения заболевания, распространяясь на всю голову. Появляются тошнота, рвота, головокружение, «затуманенное» зрение. Головная боль может усиливаться и при кашле, чихании, смехе, резких движениях головой. У больных может снижаться или утрачиваться слух (преимущественно на одно ухо), голос становится гнусавым, двоится в глазах, язык отклоняется в сторону, нарушается глотание, определяется двоение в глазах (диплопия).
Головная боль при арахноидите может носить постоянный характер, усиливаться от физической и умственной работы, волнений, холода, перегревания. Положение головы оказывает влияние на интенсивность головной боли. Рвота обычно наступает на высоте приступа головной боли. Очень часто отмечается головокружение.
Гипертензивный синдром
Важнейшим проявлением таких заболеваний, как опухоли, абсцессы, паразитарные заболевания головного мозга, его травматические поражения, является так называемый гипертензивный синдром (совокупность симптомов повышенного внутричерепного давления).
Симптомы. Наиболее характерными чертами гипертензивного синдрома являются:
1) головная боль;
2) тошнота;
3) рвота.
Головная боль характеризуется пациентами как распирающая, усиливается при физическом напряжении. Вначале она носит приступообразный характер, усиливаясь по утрам. По мере развития заболевания головная боль нарастает и становится постоянной. Нередко она проявляется в виде сильных приступов, которые сопровождаются повышенной потливостью, расстройствами сердечно-сосудистой деятельности и дыхания. Усиление или ослабление головной боли может находиться в зависимости от положения головы и тела. Рвота обычно является более поздним проявлением гипертензивного синдрома, она возникает по утрам, натощак, нередко после перемены положения тела и сопровождается головокружением. Иногда незадолго до рвоты появляется слабо выраженная тошнота.
Посттравматические головные боли
После черепно-мозговой травмы (сотрясения головного мозга или ушиба головного мозга) появляются или усиливаются головные боли.
Симптомы. Они бывают постоянными или приступообразными, распирающими, стреляющими или колющими, ощущаются во всей голове или в области затылка, виска, лба, темени. Интенсивность головных болей различна – от нерезких до нестерпимых, мучительных, которые сопровождаются бурной двигательной реакцией. Характерно периодическое резкое усиление головной боли и постепенное нарастание слабости, вялости, отмечаются повышение температуры, иногда оглушенность, сонливость. Головная боль усиливается при кашле, чихании, натуживании, при некоторых движениях головой. Головная боль сочетается с тошнотой или рвотой, головокружением. Так проявляется абсцесс (гнойник) головного мозга.
При многих объемных заболеваниях мозга головная боль является наиболее ярким и постоянным симптомом и нередко служит первым сигналом определенного заболевания. При новообразованиях головного мозга она носит обычно распирающий характер, преобладает по утрам, после сна, при наклонах головы, напряжении брюшного пресса. Боли может предшествовать ощущение тяжести в голове, общего дискомфорта, дурноты; в процессе заболевания головная боль становится постоянной.
Нередко головная боль носит приступообразный характер. Приступы сильной боли провоцируются резким движением, натуживанием и сопровождаются рвотой, замедлением пульса. Приступам головной боли могут сопутствовать судороги и расстройства дыхания. Характерным признаком служит вынужденное положение головы, а иногда и всего туловища, которое больной принимает во время приступа: наклон головы вперед или назад, запрокидывание или наклон к плечу. Вне приступа голова фиксирована в щадящем положении, поворот ее совершается одновременно с движением туловища. Возможны нарушение сознания, расстройства сна, снижение слуха.
При опухолях головного мозга возможны и психические расстройства. Чаще всего отмечается снижение внимания и сосредоточенности, затруднено восприятие и осмысление происходящего вокруг, все психические процессы замедлены. Больные говорят медленно, с трудом подыскивают слова, ослабевает запоминание. Как правило, нарушена ориентировка, особенно во времени. Нередко приступообразно возникают различные галлюцинации – вкусовые, зрительные, слуховые, обонятельные.
Тошнота и рвота при опухолях головного мозга являются характерными симптомами и отмечаются в 68% случаев.
Головная боль в разных ее проявлениях, тошнота и рвота относятся к общим (общемозговым) проявлениям новообразований при опухолях головного мозга.
Более разнообразны локальные симптомы.
Если опухоль локализуется в лобных долях, часто выявляются расстройства движений больного, снижение его мышечной силы и изменения мышечного тонуса, возможны эпилептические припадки. Могут возникать нарушения речи, характеризующиеся полной или частичной утратой способности понимать чужую речь либо пользоваться словами и фразами для выражения своих мыслей при отсутствии расстройства слуха. Больной может испытывать затруднения в артикуляции, у него отмечаются нарастающие нарушения памяти и расстройства эмоционально-волевой сферы. Постепенно снижаются интеллект, критическое отношение к жизни, становится неадекватным поведение. Характерно обеднение эмоций, причем преобладает немотивированное благодушие (эйфория).
При локализации опухоли в теменной области преобладают расстройства чувствительности. На всей половине тела или на части ее может наблюдаться понижение всех видов чувствительности – болевой, температурной, тактильной (гипестезия); отсутствие чувствительности (анестезия); ощущение ползания мурашек, зуда, холода, онемения, жжения (парестезии). У больных может возникать апраксия, т. е. нарушение целенаправленного действия: например, человек путает правую и левую стороны. Также возможно расстройство чтения, обусловленное нарушением понимания текста (алексия).
При локализации опухоли в других участках мозга может страдать восприятие неречевых звуков – музыки, шума леса и города; возникают расстройства восприятия вкуса и запахов, узнавания предметов и их деталей.
Для головной боли при опухоли полушарий головного мозга характерно постепенное ее начало и нарастание интенсивности; при доброкачественных опухолях она усиливается на протяжении недель и месяцев, при злокачественных – в течение нескольких недель. Боль возникает в ночное время или под утро, нередко является причиной пробуждения пациента, сопровождается тошнотой, на высоте головной боли возможна однократная рвота «фонтаном», часто приносящая облегчение. Боль носит диффузный, распирающий характер, нередко отмечаются чувство давления на глаза, уши, снижение остроты зрения и слуха на высоте боли. Кашель, чихание, натуживание приводят к ее усилению. В периоде компенсации пациенты отмечают, что после подъема из постели по мере нарастания физической активности в течение дня боль уменьшается вплоть до исчезновения, по мере роста опухоли – становится интенсивной, непроходящей (не дает отдыха ни днем, ни ночью). Если головная боль связана с объемным процессом в головном мозге, особенно внимательно отнеситесь к своим эмоциям и чувствам. Порой к их возникновению могут привести такие состояния, когда вы лелеете в себе старые обиды и потрясения.
Эндокринные заболевания
При некоторых гормональных заболеваниях головные боли могут периодически выходить на первый план. Они могут быть связаны с изменением сосудистого тонуса в результате воздействия гормонов.
Феохромоцитома
При феохромоцитоме (опухоли надпочечников), при которой в кровь поступает избыточное количество гормонов, повышающих артериальное давление и вызывающих тем самым развитие гипертонического криза (резкого повышения артериального давления), возникают интенсивные и диффузные ноющие, но чаще пульсирующие головные боли, ощущаются боли за грудиной, в подложечной области, в пояснице и даже конечностях. Появляются одышка, чувство страха смерти, сердцебиение с перебоями.
Феохромоцитома – гормонально-активная опухоль, исходящая из хромаффинной ткани мозгового вещества надпочечников, параганглиев или симпатических узлов.
Выделяют следующие варианты.
Бессимптомная феохромоцитома:
1) немая форма (не проявляющаяся при жизни больного);
2) скрытая форма (шокогенная, проявляющаяся в виде шока или гипертонического криза при чрезвычайном напряжении больного – соревнованиях, родах и т. д.).
Клинически выраженная феохромоцитома:
1) типичная (пароксизмальная форма; персистирующая стабильная форма);
2) атипичная (замаскированная).
Феохромоцитома с нарушениями функций других органов:
1) с нарушением функций органов (осложнения);
2) без нарушения функций органов.
Клинические синдромы:
1) гипертензивный;
2) нервно-психический;
3) нервно-вегетативный;
4) эндокринно-обменный;
5) желудочно-кишечный;
6) гематологический.
Симптомы. При адреносимпатической (пароксизмальной) форме на фоне исходного нормального или повышенного артериального давления развиваются гипертонические кризы: характерны возбуждение, ознобоподобный тремор, сильная головная боль, диплопия, парестезии, широкие зрачки, бледность, одышка, тахикардия, повышение артериального давления до очень высоких цифр, повышение температуры тела.
Практически для всех форм феохромоцитомы характерна головная боль, но характеристики ее могут резко отличаться в зависимости от того, какой клинический синдром выходит на первый план.
В периоды между кризами больные отмечают диффузные ноющие, реже пульсирующие головные боли, повышенную утомляемость, возбудимость, раздражительность, ухудшение памяти, общую слабость.
Болезнь Аддисона
В других случаях в основе головной боли может быть снижение артериального кровяного давления (иногда оно снижается до 70/30 мм рт. ст.) из-за недостаточной выработки гормонов. Так бывает при болезни Аддисона.
Болезнь Аддисона – хронически протекающее заболевание, обусловленное частичным или полным выпадением гормональной функции коры обоих надпочечников вследствие двустороннего первичного их поражения или выпадения кортикотропной функции гипофиза (вторичная надпочечниковая недостаточность). Причинами атрофии коры надпочечников могут быть:
1) туберкулез;
2) аутоиммунное поражение;
3) гнойная инфекция;
4) амилоидоз;
5) применение цитостатиков.
Симптомы. Головные боли при этом заболевании различаются по характеру и по локализации: давящие, сжимающие, ноющие, пульсирующие, чаще тупые, чем острые, ощущаются во всей голове или в области лба, затылка, висков, темени. Головные боли усиливаются после физического и умственного напряжения.
Кроме головной боли, при болезни Аддисона отмечаются быстрая утомляемость, общая слабость, раздражительность, бессонница, подавленное настроение. Нередко возникают симптомы нарушения функций пищеварительного тракта: тошнота, рвота, запоры и понос. Больные часто падают в обмороки, особенно при перемене положения тела из горизонтального в вертикальное.
Злокачественная сексуальная головная боль
Известна и сексуальная головная боль (так называемая злокачественная сексуальная головная боль), хотя встречается она достаточно редко. Наблюдается она в любом возрасте, как правило, у мужчин. В основе ее развития могут лежать как изменение сосудистого тонуса, так и эндокринные изменения, проявляющиеся через различные механизмы (сосудистые, нервные и т. д.). Принято выделять две фазы сексуальной головной боли:
1) предоргазмическую;
2) оргазмическую головную боль.
Симптомы. Предоргазмическая сексуальная головная боль нарастает постепенно, достигая средней степени тяжести; она продолжается обычно в течение короткого времени. Обусловлена она напряжением мышц головы и шеи. Эта фаза может и не наблюдаться.
Оргазмическая головная боль выраженная, возникает внезапно, может наблюдаться и сама по себе, и как вторая фаза болевого синдрома. Она обычно продолжается 15 мин и характеризуется пациентом как «взрыв». Эта фаза сексуальной головной боли имеет сосудистое происхождение и обусловлена подъемом артериального кровяного давления. Факторами, благоприятствующими появлению сексуальной головной боли, являются стресс, истощение, усталость. Следует иметь в виду, что повышение артериального давления во время полового акта может вызвать кровоизлияние в мозг.
После приема препарата «Виагра», используемого для увеличения половой потенции мужчин, головная боль как побочный эффект возникает вследствие расширения кровеносных сосудов. После приема препарата головные боли слабой или умеренной интенсивности могут продолжаться от нескольких минут до 2 ч. Но если головная боль продолжается более 4 ч после приема «Виагры», следует искать другие причины ее появления.
Заболевания внутренних органов
В определенные промежутки времени головные боли могут доминировать даже при заболеваниях внутренних органов.
При некоторых хронических заболеваниях легких и бронхов (хроническом бронхите, пневмонии, пневмосклерозе, эмфиземе легких), а также при хронической сердечной недостаточности может наблюдаться тупая, чаще диффузная постоянная головная боль. Она обычно усиливается по ночам и в утренние часы, при кашле и чихании; нередко сочетается со слабостью, одышкой, бессонницей, апатией, отечностью лица.
При язвенной болезни желудка и двенадцатиперстной кишки, гастритах с пониженной секреторной функцией, хронических гепатохолециститах (заболеваниях печени и желчного пузыря) больные могут жаловаться на упорную головную боль. Иногда наблюдается упорная интенсивная головная боль у больных с печеночной недостаточностью на фоне хронического гепатита или цирроза печени. При холециститах чаще отмечается приступообразная головная боль, напоминающая приступ мигрени.
При хронических запорах головная боль чаще локализуется в затылочной области и характеризуется больными как ощущение тяжести в голове.
При заболеваниях крови и кроветворной системы, особенно при анемиях (уменьшении гемоглобина в единице объема крови), больные часто отмечают головную боль: она тупая, давящая, усиливается в вертикальном и стихает в горизонтальном положении больного.
Головная боль может быть ведущим симптомом или синдромом при определенных заболеваниях, а может отступать на второй план, дополняя клиническую картину того или иного заболевания.
Лечение головной боли
Общие принципы терапии головной боли
При лечении головной боли сохраняются те же принципы, как и при лечении боли любой локализации, т. е. важно устранить истинные причины, приводящие к ее возникновению, а не заниматься симптоматической отвлекающей терапией. Но если человеку трудно подчас разобраться, что же является причиной ее возникновения, то на первое время (как разовую помощь) можно использовать консультацию специалиста (врача, целителя), который подскажет, какими средствами традиционной и нетрадиционной терапии можно купировать тот или иной болевой приступ.
Важно помнить, что чем точнее установлена этиологическая причина болезни, чем более человек смог осознать себя, тем эффективнее любое лечение, как традиционное, так и нетрадиционное.
По представлениям древневосточной медицины головные боли связаны со следующими синдромами:
1) боль, локализующаяся в затылке и иррадиирующая в заднюю поверхность шеи и спину, относится к синдрому Тайли (меридианы мочевого пузыря и тонкой кишки);
2) боль, локализующаяся в лобной области с иррадиацией в область бровей, – к синдрому ян-мин (меридианы толстой кишки и желудка);
3) боли в области висков – к синдрому шао-ян (меридиан желчного пузыря и трех обогревателей);
4) боль в области темени с иррадиацией в зубы (при здоровых зубах) – к синдрому шао-инь (меридианы почек и сердца), а боль в области темени с иррадиацией в виски – к синдрому узюе-инь (меридианы печени и перикарда).
Лечение проводится в соответствии с локализацией головной боли и установленной причиной заболевания с точки зрения современной медицины и необходимости в лекарственных средствах.
Лечение головной боли при различных заболеваниях традиционными методами
Мигрень
Существенных успехов в лечении гемикрании пока не достигнуто, и говорить о победе над этим заболеванием не приходится. Тем не менее при правильном подборе препаратов, соблюдении определенных правил удается достичь урежения приступов и уменьшения их интенсивности в значительной степени.
Главная роль в профилактике приступов принадлежит режиму: регулярным прогулкам на свежем воздухе, приему пищи, достаточному сну и т. д. Все это упорядочивает деятельность вегетативной нервной системы и снижает вероятность обострений. Часто благотворное влияние оказывают регулярные физические упражнения. Однако если приступ начинается или уже начался, то необходимо медикаментозное вмешательство с целью снятия спазма мозговых сосудов, имеющегося в первой фазе. При успешном решении этой задачи вторая фаза не наступает, и развитие приступа предупреждается. Во второй фазе – вазопаралитической (расширение сосудов и падение тонуса их стенки) – необходимы сосудосуживающие препараты. О наличии первой или второй стадии можно судить соответственно по бледности или гиперемии кожных покровов лица.
В первой фазе приступа приносит эффект прием таких препаратов, как но-шпа, никошпан, никотиновая кислота, никотинамид, баралгин, небольшие дозы нитроглицерина. Подбор препарата осуществляется индивидуально, в зависимости от особенностей организма больного и переносимости им данных лекарств.
Во второй фазе рекомендуются кофеин (иногда существенное облегчение вызывает чашка кофе), эрготамин, беллергал (комбинированный препарат, содержащий эрготамин), мидрин, метисегид (сансерт), индерал (пропранолол), котапресон (клонидин). Так как доказано участие в процессе серотонина и простагландинов, бывают весьма эффективны средства, снижающие уровень этих веществ в организме. К ним относятся курантил (дипиридамол, персантин), индометацин (метиндол, индоцид), ацетилсалициловая кислота (при длительном приеме), ципрогектадин (периактин), метисегрид. Как и в первом случае, подбор препаратов осуществляется индивидуально с учетом противопоказаний. Могут принести пользу и лекарства, снижающие общую тревожность пациента: антидепрессанты и транквилизаторы. К ним относятся амитриптилин, диазепам и т. д.
Психоанализ
Невозможно не упомянуть уже повсеместно известный психоанализ. Согласно этому направлению психологии и медицины любое болезненное состояние является проявлением разнообразных психологических процессов. В теле накапливаются различные подавленные и вытесненные эмоции, которые реализуются в виде мышечных зажимов, физических блоков и т. д. Так, головная боль является проекцией чувства вины, как уже говорилось выше.
В ходе психоаналитических сеансов устанавливаются эпизод из жизни пациента, событие, поступок, которые вытеснились из сознания и проявляются в виде приступов головной боли. Осознав это событие, пациент внутренне разрешает свою проблему, которая вместе с болью перестает существовать. Очень интересный и перспективный раздел психологии – нейролингвистическое программирование.
Один из довольно действенных методов – изменение глазодвигательного стереотипа. Доказано, что любому психологическому процессу, в том числе и запускающему болевой приступ, соответствует определенное направление взора, пусть даже и очень кратковременное. Установив направление взора (во время воспоминания приступа), предлагается изменить его и фиксировать взгляд в противоположном направлении. Можно усилить его соответствующим поворотом или наклоном головы. Метод применяется для предупреждения приступа при его начале.
И хотелось бы упомянуть также о лечении цветом. Цвет оказывает разнообразное и сильное влияние на человека. Так, голубой цвет (или свет) обладает успокаивающим действием, красный – вызывает тревогу, желтый – усиливает восприимчивость к укачиванию и т. д. При мигрени рекомендуются цвета сине-зеленой гаммы. Поэтому людям, страдающим гемикранией, рекомендуется оклеивать свою комнату обоями соответствующего цвета, а во время приступа использовать такие же лампы и шторы.
Гипертоническая болезнь
При лечении головной боли при гипертонической болезни рекомендуются нормализация режима труда и отдыха, достаточный ночной сон, прогулки на свежем воздухе, дозированные физические нагрузки. Из питания исключить (или хотя бы ограничить потребление) все острое, копченое, пряные приправы. Уменьшить количество потребляемой поваренной соли (готовить еду без соли, а солить непосредственно в тарелке готовое блюдо). Постараться избегать стрессовых ситуаций.
Имеется огромный выбор препаратов, понижающих артериальное давление. Это коринфар, обзидан, адалат, козаар, арифон, клофелин, дибазол, капотен, престариум, прилазид и многие другие. Следует производить индивидуальный подбор гипотензивных средств, их комбинаций и дозировок. Это сможет сделать только врач.
Нарушения мозгового кровообращения
Необходимо также определить, как в данный момент работает сердце, и измерить артериальное давление. При ослаблении сердечной деятельности применяют кардиотонические препараты (сульфокамфокаин, кордиамин). В случае резкого падения артериального давления вводят 1–2 мл 1%-ного раствора мезатона подкожно или внутримышечно, кофеин подкожно.
Для улучшения кровоснабжения мозга при условии нормального или повышенного артериального давления назначают внутривенно или внутримышечно раствор эуфиллина (10 мл 2,4%-ного раствора эуфиллина на 10 мл изотонического раствора натрия хлорида внутривенно или 1–2 мл 2,4%-ного раствора эуфиллина внутримышечно). Эуфиллин улучшает мозговой кровоток, улучшает отток крови по венам и препятствует нарастанию отека мозговой ткани.
Сосудорасширяющие средства назначают главным образом при преходящих нарушениях мозгового кровообращения, которые сопровождаются повышением артериального давления. При нормальном или пониженном артериальном давлении назначают кардиотонические препараты. Из сосудорасширяющих применяют 2%-ный раствор папаверина – 1–2 мл внутривенно или но-шпу – 1–2 мл (вводить медленно!).
Сосудорасширяющее действие оказывает циннаризин по 1 таблетке (0,025 г) 3 раза в день или ксантинола никотинат (теоникол) по 1 таблетке (0,15 г) 3 раза в день или 1–2 мл внутримышечно. Ксантинола никотинат усиливает кровоток в мелких сосудах, улучшает его, повышает доставку и использование кислорода мозговой тканью, улучшает химический состав крови, что благотворно сказывается и на сердечной деятельности.
Целесообразно назначать внутривенное капельное введение кавинтона (лучше в стационарных условиях) – 10–20 мг (1–2 ампулы) в 500 мл изотонического раствора натрия хлорида, после чего переходят на прием таблетированного препарата по 0,005 г три раза в день. Кавинтон оказывает общее сосудорасширяющее действие, но более избирательно действует на сосуды мозга, особенно на капилляры, улучшая питание мозговой ткани кислородом и выводя продукты окисления. Также может использоваться и трентал. Назначают внутривенно 100–200 мг (5–10 мл) в 250–500 мл изотонического раствора натрия хлорида, далее переходят на прием драже по 1–2 драже три раза в день.
Преходящие нарушения мозгового кровообращения лучше предотвратить, чем лечить. Для этого нужно принимать профилактические меры, особенно когда у вас повышенное артериальное давление, преклонный возраст, нарушения сердечной деятельности.
Необходимо регулярное исследование крови, особенно ее вязкости, количества тромбоцитов. Необходим контроль за артериальным давлением. В таких случаях назначают антиагреганты в поддерживающих дозах: ацетилсалициловую кислоту в малых дозах – 0,001 г/кг веса утром; продексин или курантил.
Эти препараты предотвращают образование артериогенных эмболов и склеивание форменных элементов крови.
С целью профилактики преходящих нарушений кровообращения в мозговой ткани также имеет смысл назначать антикоагулянты непрямого действия (пелентин – по 0,1–0,3 г 2–3 раза в день или фенилин по 0,03 г – 1-й день 4 раза в день, 2-й – 3 раза в день, 3-й – 1–2 раза в день). Все эти препараты необходимо назначать при контроле крови, а также строго учитывать противопоказания к их применению (болезни печени и почек, язвенная болезнь желудка и двенадцатиперстной кишки, геморроидальные и маточные кровотечения, повышенная кровоточивость и др.).
Отменяют эти препараты постепенно, снижая дозу и увеличивая интервал между приемами.
При лечении преходящих нарушений мозгового кровообращения назначают успокаивающие и снотворные препараты (сибазон, седуксен, сонапакс, валериану, пустырник) и различные симптоматические средства, направленные на снятие головной боли, головокружения, тошноты, рвоты. Длительность постельного режима может быть различной в зависимости от тяжести клинических проявлений.
Более длительный постельный режим должен быть у больных, у которых отмечались симптомы поражения мозгового ствола, – не менее 3–4 недель.
Остеохондроз
Лечение головной боли при остеохондрозе будет рассмотрено в разделе «Боли в области поясницы», так как наиболее важно устранить сам источник ее возникновения.
Неврозы
При лечении головной боли при неврозах очень важно установить контакт с больным, выяснить психотравмирующие обстоятельства, вызвавшие заболевание, и помочь больному устра нить эту причину или найти пути к ее устранению.
Основным методом лечения является психотерапия. Психотерапия – это лечение информацией, при которой большую роль играет эмоциональное воздействие на больного. К этому методу лечения относятся и различные виды условно-рефлекторной терапии.
Лечение убеждением – это лечение информацией, которая, воздействуя на убеждения больного, подвергается логической обработке и критической оценке. На основании этого могут возникнуть новые взгляды и новая оценка психотравмирующих событий. Внешне это проявляется в том, что меняется отношение больного к обстановке, породившей заболевание, а болезненные переживания утрачивают свою значимость. Лечение убеждением в той или иной мере сочетается, а порой и тесно переплетается с внушением наяву.
Внушение (Suggestio) – подача информации, которая воспринимается без критической оценки и оказывает влияние на течение нервно-психических процессов. Путем внушения могут вызываться ощущения, представления, эмоциональные состояния и волевые побуждения, а также может оказываться воздействие на вегетативные функции без активного участия личности, без логической переработки воспринимаемого. Внушение невозможно без семантического (смыслового) содержания в сообщении и его достоверности. Различают внушение прямое и косвенное. Прямое внушение может реализоваться непосредственно вслед за действием вызвавшего его слова, либо спустя некоторое время, либо при условии действия добавочного раздражителя, ставшего условно-рефлекторным благодаря произведенному внушению. При прямом внушении в состоянии бодрствования или неглубокого сна больной обычно может установить связь между произведенным прямым внушением и вызванным им действием, т. е. источник информации им осознается. При прямом внушении во время глубокого естественного или гипнотического сна больной не знает, что наступившее изменение вызвано внушением, так как при пробуждении не помнит, что воспринимал во сне.
При косвенном внушении всегда прибегают к помощи добавочного раздражителя, и больной приписывает наступившее лечебное действие какому-то раздражителю, который сам по себе, без участия внушения, не способен его вызвать. Им может стать любой раздражитель – гомеопатическое средство, инъекция, физиотерапевтическая процедура. Лечение внушением, особенно в сочетании с убеждением, показано при всех неврозах. Оно не имеет противопоказаний и достаточно эффективно. Внушение может также проводиться во время физиологического или гипнотического сна.
Во время естественного сна происходит смена фаз сна: 1 – медленный сон, или глубокий, 2 – парадоксальный сон, или быстрый, со сновидениями. Парадоксальный сон чередуется с медленным, он сменяет его 4–5 раз в течение ночи и длится 6–15 мин. Первый период парадоксального сна наступает через 45–90 мин после засыпания. Внушение производят в первые 15–40 мин после засыпания и за 2 ч до пробуждения. Текст внушения говорят тихим голосом.
Сам процесс восприятия речи во время сна не осознается. По всей вероятности, во время медленного сна происходит консолидация следов, т. е. перевод их в долговременную память, а также освобождение емкостей в оперативной памяти. Во время быстрого сна имеет место реакция на эмоциональные ситуации и переживания. Сон может быть частичным, а глубина сонного торможения различной. Наблюдаются участки бодрствования, которые образуют «сторожевой пункт». Через него спящий может поддерживать контакт с внешним миром. Более характерны «сторожевые пункты» у животных, что позволяет им выжить и сохраниться как вид.
То же самое происходит во время гипнотического сна, но в это время у больного отсутствует «сторожевой пункт».
Самовнушение – один из методов лечения неврозов, помогающий избавиться от болевого синдрома. Самовнушение возникает благодаря следовому возбуждению – раздражению, произведенному посредством внутренних связей, ассоциаций. При самовнушении действует информация, ранее поступившая и далее воспроизводимая самим больным. Самовнушение может воздействовать на психические и вегетативные процессы в организме, в том числе на не поддающиеся произвольной регуляции.
Под влиянием самовнушения могут возникнуть болевые ощущения, припадки, параличи, парезы, гиперкинезы, глухота, слепота, нарушения сердечной деятельности и т. д. Самовнушение давно применяется медиками Индии, а ряд приемов разработан йогами. В настоящее время негативное самовнушение можно наблюдать повсюду. Для лечения неврозов допустимо применять «наговоры» доктора Сытина, что дает неплохие результаты при лечении некоторых заболеваний, вызванных неврозами. Положительный эффект наступает не сразу, а после лечения в течение 1,5–2 месяцев.
К самовнушению относится и аутогенная тренировка. При аутогенной тренировке первоначально путем самовнушения вызывается ощущение тяжести в теле и таким образом достигается состояние мышечного расслабления – релаксация. Затем проводится самовнушение, направленное на различные функции организма.
Классическая техника аутогенной тренировки проста. Больному рассказывается о технике и тех изменениях, которые может вызвать аутогенная тренировка, – чувство тяжести в теле, тепло, приятные ощущения. Повторение формул самовнушения проводится со спокойной концентрацией внимания на них, без какого-либо напряжения.
Сеансы самовнушения проводятся 2–3 раза в день по 1–2 мин в течение 3 недель, затем 2–3 раза в день от 2 до 7 мин все последующие недели.
В процессе тренировки больному необходимо овладеть шестью упражнениями.
Овладение каждым из них занимает от 10 до 14 дней, т. е. всего для усвоения всей техники тренировки потребуется от 1,5 до 3 месяцев.
После этого тренировку продолжают 1–2 раза в день 4–6 месяцев, иногда год. Сеансы проводятся в спокойной обстановке, сидя или лежа на спине.
Если больной сидит, то руки свободно лежат на подлокотниках кресла, больной сидит удобно, расслабившись.
Если больной сидит на стуле, то он должен принять «позу кучера», т. е. голова свободно опущена вперед, руки лежат на бедрах, кисти свисают с колен, ноги удобно расставлены.
Находясь в состоянии покоя, выполняют следующие упражнения.
Вызывание ощущения тяжести. Мысленно повторяют фразы: «Правая (у левшей – левая) рука тяжелая» – 6 раз, «Я совершенно спокоен» – 1 раз. Упражнение повторяют 10–14 дней. После первых 4–6 дней тяжесть распространяется на другую руку, затем на ноги и все туловище. Тогда соответственно повторяют: «Обе руки… обе ноги… все тело стало тяжелым».
Вызывание ощущения тепла. Мысленно повторяют: «Тело тяжелое» (вызывается ощущение тяжести и релаксации) – 1–2 раза, «Я совершенно спокоен» – 1 раз, «Правая (у левшей – левая) рука теплая» – 5 раз. В процессе тренировки, когда тепло возникает в обеих руках и ногах, следует говорить: «Обе руки… обе ноги… все тело… теплые». Упражнение считается освоенным, когда ощущение тепла вызывается легко и свободно.
Регуляция ритма сердечной деятельности. Вызывают ощущение тяжести, покоя, тепла, повторяя первые два упражнения по 1 разу. Затем мысленно 5–6 раз повторить: «Сердце бьется спокойно и мощно». Научитесь мысленно считать удары сердца; если это не получается, то первые дни рекомендуется класть руку на область сердца, под локоть руки подкладывать подушечку, чтобы рука лежала свободно. Упражнение считается усвоенным, если вы ощущаете, что влияете на ритм сердечной деятельности.
Упражнение для регуляции дыхания. Повторяются первые три упражнения, затем мысленно 5–6 раз повторяют формулу: «Дыхание спокойное» или «Дышится спокойно».
Влияние на органы брюшной полости. Больной определяет у себя солнечное сплетение (находится посередине между краем грудины, мечевидным отростком и пупком). Вызываются ощущения как при первых четырех упражнениях, затем медленно 5–6 раз повторяют фразу. При появлении отчетливого ощущения тепла в эпигастральной области упражнение считается усвоенным.
Вызывание ощущения прохлады в области лба. Вызываются ощущения, свойственные 5 первым упражнениям. Затем 5–6 раз повторяется формула: «Лоб приятно прохладный» или «Лоб слегка прохладный».
Когда больной научится вызывать прохладу в области лба, то упражнение считается освоенным. Когда упражнение хорошо освоено, длинные формулы заменяются короткими:
1) «Спокойствие»;
2) «Тяжесть»;
3) «Тепло»;
4) «Сердце и дыхание спокойны»;
5) «Солнечное сплетение теплое»;
6) «Лоб прохладный».
После окончания упражнений сидят спокойно 30–60 с первые 2 недели, далее – сколько захочется. После тренировки дают «отбой». Выводят себя из состояния покоя, дают себе команду «Согнуть руку» и делают 2–3 сгибательных движения, затем – другой рукой. Дают себе команды:
1) «Глубоко вздохнуть»;
2) «Открыть глаза».
Не разрешается говорить «Голова горячая» или «Лоб холодный» во избежание резкого прилива крови к голове или, наоборот, ее переохлаждения, что вызовет сосудистые спазмы. Можно, после того как вы ощутили тяжесть и тепло в руках и ногах, произнести формулу «Грудь теплая», затем приступать к замедлению сердечного ритма. Тренировку можно сопровождать зрительными образами для усиления эффекта внушения, можно добавлять в конце лечебное самовнушение, касающееся органов и систем. Аутогенную тренировку можно применять при нарушении засыпания: не выходя из нее, спокойно погрузиться в сон, дав себе приказание уснуть. Применяется она также при неврозах ожидания, неврозе страха, фобиях.
При гипотонии следует внушить себе в состоянии релаксации те ощущения, которые вызывает адреналин или норадреналин (ощущение озноба, «гусиной кожи», прохлады), затем резко, толчкообразно вывести себя из состояния покоя командой «Встать». Выбросить вперед руки и встать. Аутогенная тренировка прекрасно применяется при гипертонической болезни, бронхиальной астме, кардиоспазмах, спастических состояниях желудка и кишечника, ночном энурезе, ангионевротическом отеке, дискинезии желчных путей, вазомоторных и вегетативных расстройствах.
Медикаментозная терапия
Медикаментозные средства назначаются вместе с психотерапией, так как они несут в себе не только информацию, но и воздействуют на организм фармакохимическим путем.
Раньше для лечения неврозов применялись препараты брома и кофеина. В настоящее время бром стал применяться реже, так как появилось большое количество новых препаратов, которые дают больший эффект, не вызывая зависимости. Из психотропных медикаментов в терапии неврозов применяют: транквилизаторы, нейролептики, антидепрессанты, психостимуляторы.
Транквилизаторы («успокоители»), или атарактики («душевный покой»), характеризуются тем, что уменьшают эмоциональную напряженность, чувство тревоги, страха. Они обладают легким успокаивающим эффектом, усиливают действие снотворных, облегчают наступление сна и делают его более глубоким и продолжительным. В первое время они могут вызывать чувство сонливости, вялости, разбитости, легкой тошноты. В дальнейшем эти явления проходят. Их нельзя применять беременным и водителям. Назначают и подбирают их индивидуально, так как один препарат подходит, хорошо переносится, а другие – наоборот.
Хлордиапоксид (элениум, либриум) и диазепам (седуксен) обладают сильным противотревожным, седативным и расслабляющим действием. Седуксен больше нормализует вегетативную нервную систему и оказывает более слабое снотворное действие, а в малых дозах может даже давать эффект стимуляции. Оба препарата оказывают противосудорожное действие. Их можно применять при хронических заболеваниях печени и почек, болезнях сердца. Большие дозы могут вызвать мышечную слабость, атаксию, а у лиц старческого возраста – непроизвольные мочеиспускание и дефекацию.
Оксазепам (тазепам) занимает промежуточное положение между либриумом и седуксеном и в средних дозах (2–3 таблетки) не вызывает вялости и сонливости.
Лоразепам (атаван) и феназепам уменьшают тревогу и вызывают большее мышечное расслабление, чем седуксен и лимриум.
Нитразепам (эуноктин, радедорм) обладает выраженным снотворным действием.
Мезапам (рудотель) обладает выраженным успокаивающим действием, не вызывает вялости, сонливости и так же, как мекротан (мепробамат) и триоксазин, относится к «дневным» атарактикам.
Применение транквилизаторов показано в тех случаях, когда неврозы, помимо болевого синдрома, вызывают чувство тревоги, напряженности, депрессию, вегетативные расстройства, фобии, нарушения сна.
При лечении навязчивых состояний, фобий особенно эффективны либриум или седуксен. Эти препараты весьма эффективны при состоянии тревоги, навязчивости и невротических депрессиях. Триоксазин более успешно применим при ангионеврозах, а элениум или либриум – при диэнцефальных кризах; феназепам – при невротических депрессиях и фобиях; нитразепам (эуноктин, радедорм) – при нарушениях сна. Терапевтический эффект наступает через 10 дней.
Более сильным успокаивающим действием, чем атарактики, обладают нейролептики – аминазин, резерпин, трифтазин, галоперидол, меллерил, сонапакс и др. При применении нейролептиков наблюдается побочный эффект в виде заторможенности, скованности, депрессии. При лечении неврозов они применяются редко и в малых дозах.
Аминазин используется только на ночь при бессоннице, тревоге. Он может резко снижать артериальное давление. Тизерцин назначают перед сном при упорной бессоннице и в средних дозах при неврозе страха и фобиях, при которых транквилизаторы не снимают тревогу.
Меллерил, сонапакс влияют на психопатологическую симптоматику подобно аминазину, но в более слабой степени. Применяют при неврозах ожидания, при состоянии тревоги. Все эти препараты могут угнетать половое влечение при передозировке.
Антидепрессивные (тимолептические) вещества обладают свойством устранять пониженное настроение. При неврозах чаще всего применяют имизин (имипрамин, мелипрамин, тофранил), амитриптилин (триптизол), азафен и пиразидол. Имизин устраняет пониженное настроение и оказывает возбуждающее влияние на нервную систему (энергизатор). Усиливает чувство бодрости, устраняет заторможенность, повышает аппетит, но угнетает половую активность. Противопоказан при сердечно-сосудистой декомпенсации, болезнях печени, почек, глаукоме, расстройстве мозгового кровообращения, инфекционных болезнях. Лучше всего с его помощью устраняется тоска, являющаяся симптомом психоза. Невроз страха, навязчивые состояния как истинные неврозы имизином лечатся малоуспешно. Хорошо им лечатся астенодепрессивные со стояния, но препарат может усиливать чувство тревоги. Хорошо сочетается с транквилизаторами или аминазином. Лечение проводят несколько недель или месяцев.
Амитриптилин сочетает антидепрессивное действие с седативным. Уменьшает чувство тревоги, улучшает настроение. В первые дни может вызвать сонливость. Особенно эффективен при тревожно-депрессивных состояниях, депрессивно-ипохондрических и фобических синдромах. Назначают в сочетании с диазепамом (седуксеном).
Лечение проводят несколько месяцев. Противопоказан при глаукоме и гипертрофии простаты.
Близко по действию к амитриптилину стоит азафен. Обладает более слабым, чем амитриптилин, антидепрессивным действием, но не вызывает побочных эффектов в виде сухости во рту, сердцебиения, расширения зрачков. Не имеет противопоказаний.
Отечественный препарат пиразидол еще более мягок, чем азафен, он обладает регулирующим влиянием на нервные процессы: стимулирующим при заторможенных депрессиях и седативным – при тревожных. Не вызывает побочного действия. Противопоказан при острых заболеваниях печени и кроветворных органов. Эффект проявляется через 1–2 недели после начала приема.
К психостимуляторам относятся вещества, способные усилить процессы возбуждения в нервной системе. Их применяют только в клиниках, очень осторожно. Отпуск их производится с такими же ограничениями, как и отпуск наркотиков.
Все фармакологические препараты должны сочетаться при лечении неврозов с психотерапией, физиотерапией (лечением сном, гальваническим воротником, токами Д’Арсонваля, успокаивающим и расслабляющим массажем, точечной, лазеро– и иглотерапией), а также санаторно-курортным лечением. Понимание такого заболевания, как невроз, сочувственное отношение к данным больным, их полноценное лечение ведет к полному выздоровлению больных и возвращению их к нормальной жизни. Устранение самой причины заболевания автоматически нормализует общее состояние и помогает избавиться от головной боли.
Истерия
Психотерапия
Основными методами лечения истерии является психотерапия во всех ее разновидностях. С первых дней заболевания следует всячески укреплять соматическое состояние, обеспечить покой, отдых, общеукрепляющее лечение. Если больной возбужден, тревожен, ему назначают препараты валерианы, брома, транквилизаторы или малые дозы нейролептиков. При упорной бессоннице дают снотворное перед сном (чаще только в первые дни). Необходимо как можно раньше выяснить психотравмирующий фактор и попытаться если не устранить его, то хотя бы помочь больному найти рациональный выход из сложившейся ситуации. Можно в дальнейшем прибегнуть к методу косвенного внушения, назначению физиопроцедур и витаминотерапии. Попытаться внушить больному, что его состояние вызвано «бегством в болезнь», – пустая трата времени: больной будет считать вас плохим специалистом и перестанет доверять вам. Он попытается сменить врача.
Больные истерией не отдают себе отчета в том, что болезненный симптом для них приятен или выгоден. Они считают, что у них очень серьезное, требующее повышенного внимания и серьезного лечения заболевание.
Большую роль играет то, как строится психотерапевтическое лечение. Если больному сказать, что паралич возник у него как следствие испуга, то крах лечения обеспечен. Но если больному внушить, что это временное поражение и что под воздействием «новых и очень хороших» препаратов у него будет улучшение, то положительное воздействие не заставит себя ждать.
Иногда приводит к хорошим результатам переведение внимания больного на незначительную болезнь неистерического происхождения и упорное игнорирование истерического симптома. Больной переключит свое внимание на другое заболевание, и лечение пойдет более успешно.
Если тот или иной метод к данному больному неприменим или не дает эффекта, целесообразно прибегнуть к психотерапии – лечению прямым или косвенным внушением наяву, в гипнотическом сне; при наличии истерических нарушений вегетативных функций – к каузальной психотерапии. При лечении косвенным внушением применимы те или другие электропроцедуры, массаж, витаминотерапия. Можно применять внушение во сне. Но каждая процедура внушения должна проводиться уверенным голосом, иначе больной просто не поверит. Применение репрессивных методов лечения больных истерией недопустимо, так как больной еще больше «погрузится» в свою болезнь, а доверие к врачу исчезнет. Есть много методов суггестивной терапии, и знать их должны специалисты обязательно, потому что каждый из нас может оказаться в положении больного, а доверие к врачу возрастает, если он с чуткостью и пониманием относится к больному, если он профессионал.
Медикаментозное лечение
Больному необходимо назначить лечение травами, способствующими успокоению нервной системы (валериана, пустырник).
Также назначают соли брома, либриум, андоксин, малые дозы аминазина и резерпина.
Хороший эффект при лечении двигательных нарушений, мутизма, сурдомутизма оказывает применение амитал-кофеиновых растормаживаний. Для этого вводят подкожно 1 мл 20%-ного раствора кофеина и через 5 мин внутривенно вливают 3–6 мл свежеприготовленного 5%-ного раствора амиталнатрия. Во время проведения процедуры необходимо давать больному разъяснения, которые направлены на ликвидацию болезненных нарушений. Амитал-кофеиновые растормаживания применяют на протяжении 5–10 сеансов. В этих же целях могут быть использованы внутривенные введения 30%-ного раствора спирта (50–60 мл).
При затяжных истерических припадках вводят хлоралгидрат в клизме.
Также показаны хвойно-солевые ванны.
Лечение головной боли при различных заболеваниях нетрадиционными методами
Мигрень
Существует также значительное число нетрадиционных способов лечения заболевания. Так как причины его окончательно не выяснены, каждый из них имеет право на существование, если приносит результат.
Как уже упоминалось выше, кроме нарушения внутричерепного кровообращения, причинами мигрени могут служить и другие процессы: разнообразные гуморальные факторы, непосредственно действующие на болевые и сосудистые рецепторы головы, вегетативная неустойчивость, снижение порога болевой чувствительности.
В своем большинстве нетрадиционные методики направлены либо на общее оздоровление организма, либо на один из факторов, влияющих на болевой порог и вегетативную нервную систему. В первом случае подход совпадает с рекомендациями официальной медицины (соблюдение режима как общеоздоравливающий фактор), но достигается экстрасенсорными методами.
Также известно множество народных средств, использующихся для снятия болевого приступа. Например, один из них – накладывание на висок больной половины головы свежей корки лимона, очищенной от цедры, и т. д. Все они, по-видимому, являются способом отвлекающего воздействия и создают дополнительный очаг раздражения в коре головного мозга в противовес уже имеющемуся, в результате чего они либо уравновешивают, либо нейтрализуют друг друга.
Лечение лекарственными растениями
При лечении головной боли используют следующие лекарственные растения.
Мята перечная – 1 часть, душица – 1 часть, кипрей – 1 часть. 1 ст. л. смеси на 500 мл кипятка, настоять, укутав, 30 мин, процедить. Принимать по 0,5–1 стакану.
15 г травы мелиссы на 1 стакан кипятка. Настоять, укутав, 30 мин, процедить. Принимать по 1–2 ст. л. 5–6 раз в день. Применяется при болях в сердце, сердцебиениях, бессоннице, коликах в животе, вздутии кишечника, почечных коликах, головокружении, головной боли, шуме в ушах, малокровии, как средство, успокаивающее нервную систему, при болезненных менструациях.
1 ст. л. травы душицы на 0,5 л кипятка. Настоять, укутав, 30 мин, процедить. Принимать по 0,5–2 стакана 2–3 раза в день.
Валериана лекарственная применяется в виде настоев и отваров. Эффективность валерианы оказывается более высокой при систематическом и длительном применении. Настой: 1 ст. л. измельченного корня залить стаканом кипятка, кипятить 15 мин на водяной бане, настоять 10 мин, процедить. Принимать по 1 ст. л. 3 раза в день. Отвар: 1 ст. л. измельченного корня залить 1 стаканом кипятка, кипятить 15 мин на водяной бане, настоять 10 мин, процедить. Принимать по 1 ст. л. 3 раза в день.
Девясил высокий. Настой корня принимают 4 раза в день по 0,25 стакана за 30 мин до еды: 1 ч. л. измельченного корня залить 1 стаканом воды, настоять 10 ч, процедить.
Зверобой продырявленный. При головных болях пьют отвар травы: 1 ст. л. травы залить 1 стаканом кипятка, кипятить 15 мин, процедить. Пить по 0,25 стакана 3 раза в день.
Настой цветков клевера лугового принимают по 0,5 стакана 3 раза в день (1 ст. л. цветков заварить 1 стаканом кипятка, настоять 30 мин, процедить).
Бузина сибирская. Принимают настой цветков бузины: 1 ст. л. сухих цветков заварить 1 стаканом кипятка, настоять 20 мин, процедить. Принимать по 0,25 стакана (лучше с медом) 3–4 раза в день за 15 мин до еды.
Калина обыкновенная. Пьют свежий сок.
Сок черной смородины (свежеприготовленный) принимать по 0,25 стакана 3 раза в день.
Используют при головной боли свежие плоды брусники обыкновенной, клубники полевой.
Кроме того, можно сделать хорошую заварку из зеленого или черного чая, добавить туда щепотку мяты и корицы. Выпить бокал такого чая.
При головной боли на фоне простуды можно использовать ментоловое масло (аптечный препарат), которым можно натереть за ушами, затылок, лоб, виски.
Рефлексотерапия
Не менее известным нетрадиционным методом лечения является иглорефлексотерапия во всех своих разновидностях (классическая акупунктура, шиацу, аурикулотерапия, цубо-терапия и т. д.). Поскольку воздействие происходит рефлекторно через вегетативную нервную систему, которая играет значительную роль в данном заболевании, наблюдается значительный эффект как в предупреждении приступов, так и в их купировании. По теории меридианов основная причина мигренозных болей – избыточность или недостаточность, т. е. нарушение циркуляции жизненной энергии «ци» в меридиане «тройного обогревателя». Кроме общего воздействия на меридианы с целью восстановления циркуляции энергии, применяются симптоматические точки: TR10, TR21, TR23, VB43, LG4. Разновидность рефлексотерапии – воздействие на биологически активные точки пальцевым надавливанием – шиацу (ци). При головных болях, в том числе при мигренозных, используются точки волосистой части головы на срединной линии. Рекомендуется при этом методе также использовать для массажа следующие местные и дистальные точки:
1) VB14 – над серединой верхнего края надбровной дуги;
2) переносица, место схождения надбровных дуг;
3) VB20 – в углублении за сосцевидным отростком;
4) VB41 – схождение 4 и 5 плюсневых костей;
5) TR5 – тыльная поверхность предплечья, посередине между лучевой и локтевой костями, выше лучезапястного сустава на 3–5 см (находят максимально болезненный участок);
6) V60 – между наружной лодыжкой и ахилловым сухожилием.
Другие разновидности рефлексотерапии заключаются в воздействии на перечисленные точки другими методами: металлическими пластинами (как правило, медными), стальными шариками или использованием точек только определенной анатомической области (аурикулопунктура, краниопунктура).
В последнее время достаточно широкое распространение получила мануальная терапия позвоночника и суставов. В случае шейной мигрени лучше выбрать этот метод, так как будет воздействие непосредственно на причину заболевания, восстанавливая соотношения позвонков шейного отдела, создающих компрессию позвоночной артерии. При устранении компрессии достигается быстрый и существенный эффект. Необходимо заметить, что в связи с широким распространением поражения позвоночника остеохондрозом компрессия позвоночной артерии встречается довольно часто, поэтому мануальная терапия приносит облегчение и при отсутствии шейной мигрени в чистом виде. Один из видов мануальной медицины – остеопатия – предлагает также воздействие на кости черепа исходя из предположения, что нарушения подвижности швов и соотношения между костями лицевого и мозговых отделов черепа приводят к нарушению кровообращения и микроциркуляции спинномозговой жидкости и в конечном итоге к мигрени. Воздействие производится легким надавливанием на различные участки черепа в такт дыханию, а также на височно-нижнечелюстной сустав.
Ароматерапия головной боли при мигрени
Причиной мигрени, ее пусковым механизмом может явиться определенный запах. Однако с помощью запахов мигрень можно и излечить. Уже официально признано такое направление в медицине, как ароматерапия, которая при правильном применении дает очень хорошие результаты. Подробно это описано в специальной литературе, остановимся лишь на методах применения. Это могут быть:
1) аромакурильницы;
2) ванны;
3) массаж с применением эфирных масел;
4) аромамедальоны;
5) ингаляции;
6) растирания;
7) употребление внутрь.
Широко известный и распространенный вьетнамский бальзам «Золотая звезда» как раз и предназначен для ароматерапии. При мигрени (после индивидуального подбора) используются эфирные масла: майоран, герань, лимон, гвоздика, базилик, ромашка, эвкалипт, розмарин, сосна, ель, лаванда, мята, роза, иланг-иланг, левзея.
Гомеопатия
Гомеопатия также успешно применяется для лечения мигрени. Перечислять гомеопатические препараты здесь не имеет смысла, так как в этом виде лечения как нигде соблюдается принцип индивидуальности.
Гипертоническая болезнь
Лечение лекарственными средствами
Нормализация артериального давления может снять или уменьшить болевой синдром, с этой целью используются различные сборы лекарственных растений.
Смешать в равных количествах траву пустырника обыкновенного, траву сушеницы болотной, цветки боярышника кроваво-красного, траву омелы белой. 1 ст. л. смеси залить 1 стаканом кипящей воды. Плотно закрыть. Настаивать в течение 30 мин. Процедить, траву отжать. Долить кипяченой водой до объема 1 стакана. Принимать по 0,5–0,75 стакана 3 раза в день после еды.
Смешать в равных количествах: плоды боярышника кроваво-красного; траву хвоща полевого; траву омелы белой; цветки арники горной; траву тысячелистника обыкновенного; цветы василька синего; корень валерианы лекарственной. Способ приготовления аналогичен предыдущему. Принимать по 1/3 стакана 3 раза в день после еды при гипертонической болезни I–II стадий.
Трава омелы белой – 3 части; корень валерианы лекарственной – 2 части; листья боярышника кроваво-красного – 2 части; листья барвинка малого – 2 части; кора калины обыкновенной – 2 части; плоды тмина обыкновенного – 1 часть. 1 ст. л. смеси залить кипятком, нагреть на кипящей водяной бане в течение 10–15 мин, настаивать при комнатной температуре в течение 40–45 мин. Процедить. Долить кипяченой водой до объема 1 стакана. Принимать по 0,5 стакана 3–4 раза в день после еды при гипертонической болезни.
Смешать в равных долях: траву пустырника обыкновенного; листья мяты перечной; плоды калины обыкновенной; корень валерианы лекарственной; траву сушеницы болотной; корень шлемника байкальского. 1 ст. л. смеси залить 1 стаканом кипятка, плотно закрыть, настаивать в течение 20–30 мин. Процедить. Отжать траву. Долить кипяченой водой до объема 1 стакана. Принимать по 1/3–1/2 стакана 3 раза в день.
Смешать в равных долях: траву хвоща полевого; листья березы повислой; корень одуванчика лекарственного; корневище пырея ползучего; корень мыльнянки лекарственной; траву тысячелистника обыкновенного; рыльца кукурузы обыкновенной. Способ приготовления и приема аналогичен тому, что указан в предыдущем рецепте.
Тмин обыкновенный (плоды) – 2 ст. л.; барвинок малый (листья) – 1 ст. л.; валериана лекарственная (корень) – 2 ст. л.; боярышник кроваво-красный (цветки) – 2 ст. л.; омела белая (трава) – 3 ст. л. 1–2 ст. л. смеси трав залить 250 мл кипятка, закрыть крышкой и нагревать на кипящей водяной бане в течение 15 мин. Охладить в течение 45 мин при комнатной температуре. Процедить. Сырье отжать. Принимать по 1/4–1/3 стакана 3–4 раза в день.
Шлемник байкальский (корни) – 2 ст. л.; пустырник обыкновенный (трава) – 1 ст. л.; мята перечная (трава) – 1 ст. л.; сушеница болотная (трава) – 2 ст. л.; шиповник коричный (плоды) – 2 ст. л.; почечный чай (трава) – 1 ст. л.; ромашка аптечная (цветки) – 1 ст. л. Все ингредиенты перемешать. Настой готовить как в предыдущем рецепте. Принимать по 1/4–1/3 стакана 3 раза в день.
Рябина черноплодная (плоды) – 3 ст. л.; морковь посевная (плоды) – 2 ст. л.; фенхель обыкновенный (плоды) – 2 ст. л.; валериана лекарственная (корень) – 3 ст. л.; хвощ полевой (трава) – 2 ст. л.; василек синий (цветки) – 3 ст. л.; боярышник кроваво-красный – 3 ст. л.; шлемник байкальский (корень) – 3 ст. л. Принимать в виде настоя по 1/4–1/3 стакана 3 раза в день.
Настои астрагала шерстистоцветкового, плодов боярышника кроваво-красного, травы сушеницы болотной, корней синюхи голубой, корней шлемника байкальского, травы пустырника волосистого, цветков бессмертника песчаного, корневищ дягиля лекарственного, створок фасоли, изготовленные по обычной технологии (см. выше), обладают гипотензивным действием. Эти настои можно готовить как из отдельно взятых трав с гипотензивным действием, так и из их композиций.
Апитерапия
В народной медицине при лечении гипертонической болезни широко применяется мед.
Огородный хрен натереть на терке, 1–2 ст. л. кашицы залить 1 стаканом кипяченой воды и оставить на сутки. Процедить. Добавить по 1 стакану свежеприготовленного сока свеклы и моркови, сок одного лимона и 1 стакан меда. Все хорошо перемешать. Хранить в холодильнике. Принимать по 1 ст. л. 2–3 раза в день за 1 ч до еды или через 2–3 ч после еды.
Рецепт аналогичен предыдущему, только без свеклы. Способ применения тот же.
1 ст. л. сухих плодов шиповника залить 2 стаканами кипятка, нагревать на слабом огне в течение 10 мин. После охлаждения процедить, добавить 1 ст. л. меда, размешать. Принимать по 0,25–0,5 стакана 2–3 раза в день. Хранить напиток в хорошо закрывающейся посуде в прохладном месте. Этот напиток содержит много витаминов, особенно витамина С, очень полезен при ослабленной сердечной мышце.
Лечение соками
Очень полезны при гипертонической болезни овощные соки и их смеси.
Сок моркови – 7 частей; сок сельдерея – 4 части; сок петрушки – 2 части; сок шпината – 3 части.
Сок моркови – 3 части; сок свеклы – 1 часть; сок огурца – 1 часть.
Сок моркови – 2 части; сок шпината – 1 часть.
Соки принимать сразу же после их приготовления по 0,5 стакана 3 раза в день.
Народная медицина рекомендует гипертоникам употреблять ежедневно по 5–6 г паслена черного (или его сока) и (или) по 300 г в сутки ягод черноплодной рябины в несколько приемов перед едой (или несколько ложек сока).
Больным гипертонической болезнью полезны апельсины и сок из них; в день рекомендуется съедать 1–2 спелых апельсина либо выпивать свежеприготовленный из них сок.
Длительное лечение виноградным соком регулирует артериальное давление. Количество назначаемого виноградного сока индивидуально, но всегда следует начинать с небольших доз (150–200 г), доводя до 0,5–1 л в сутки. Назначая виноградный сок, следует ограничивать прием других овощей и фруктов, а также молока, кваса, минеральных вод и спиртных напитков, так как при совместном употреблении усиливаются процессы брожения и может наступить расстройство функции кишечника.
Один грейпфрут, съеденный утром натощак, или стакан грейпфрутового сока очень полезен больным гипертонической болезнью.
«Чайный гриб». 7–8-дневный настой чайного гриба, принимаемый по 0,5 стакана за 1 ч до еды 3–4 раза в день, значительно снижает артериальное давление, уровень холестерина в крови и улучшает самочувствие больных. У них уменьшаются или проходят совсем головные боли, боли в сердце, нормализуется сон. Этот рецепт рекомендует профессор Якиш из Чехии.
Лечение чесноком
А российский профессор Н. З. Ушаков отмечает, что водные и спиртовые экстракты чеснока понижают артериальное давление, увеличивают силу сердечных сокращений, замедляют пульс и увеличивают диурез.
40 г чеснока настоять в закрытом сосуде в 100 мл водки в течение 10 дней. Принимать по 10 капель 2–3 раза в день за полчаса до еды.
Применение этого средства поможет нормализовать артериальное давление и уменьшить интенсивность головных болей.
Нарушения мозгового кровообращения
При нарушении мозгового кровообращения очень популярны среди средств, используемых нетрадиционной медициной, плоды и цветы боярышника.
Настойка плодов боярышника на спирту: в 200 мл спирта положить стакан свежих плодов боярышника, предварительно немного их размяв. Настаивать 3 недели, после чего остудить и принимать по 1 ч. л. с водой до еды на ночь.
Настойка цветов боярышника на спирту: в 200 мл спирта положить 4 ст. л. цветов и настаивать в темноте при комнатной температуре, периодически встряхивая бутылочку. Через 10 дней препарат готов к употреблению. Его используют по 1 ч. л. с водой.
Отвар плодов боярышника: 20 г сушеных или свежих ягод на 200 мл кипятка. Настаивать 30 мин или варить 5 мин на слабом огне, пить перед едой и на ночь по 200 мл отвара.
Экстракт плодов боярышника: заварить в 500 мл кипятка 1 стакан свежих или сушеных плодов боярышника, добавить 2 ст. л. сахара и варить на очень слабом огне 40 мин (отвар должен увариться наполовину). Хранить отвар с ягодами, не процеживая, в холодильнике, принимать по 1 ст. л. перед едой и по 2 ст. л. на ночь.
0,5 кг зрелых плодов боярышника моют и дробят деревянным пестиком (толкушкой), добавляют 100 мл воды, нагревают до 40 °С и прессуют соковыжималкой. Полученный сок пьют по 1 ст. л. 3 раза в день перед едой.
Можно использовать плоды боярышника в смеси с другими лекарственными растениями: мелисса (трава) – 10 г, буквица (трава) – 10 г, боярышник (цветы или плоды) – 40 г, вероника (трава) – 10 г. 1 ст. л. смеси заварить 250 мл кипятка, настоять 10–15 мин, пить как чай, с медом или сахаром.
Неврозы
Лечение лекарственными растениями
Среди лекарственных трав наиболее часто используют следующие лекарственные растения.
Пион уклоняющийся: 1 ч. л. сухих корней на 3 стакана кипятка. Настоять, укутав, 1 ч, процедить. Принимать по 1 ст. л. 3 раза в день за 15 мин до еды.
Шалфей полевой: 6 г сырья (3 ст. л.). Эту дозу залить 500 мл кипятка с сахаром. Настоять 15 мин и пить перед едой. Это дневная доза.
Цветки боярышника – 3 части, трава пустырника – 3 части, трава сушеницы – 3 части, цветки ромашки – 1 часть. 1 ст. л. измельченной смеси заварить 1 стаканом кипятка, настоять 8 ч, процедить. Настой принимать по полстакана 3 раза в день через 1 ч после еды при заболеваниях сердца и как успокаивающее средство при нервном возбуждении.
Плоды боярышника – 3 части, цветки боярышника – 2 части, корень валерианы – 3 части, трава зверобоя – 3 части, трава тысячелистника – 3 части. 1 ст. л. измельченной смеси заварить 1 стаканом кипятка, настоять 5–6 ч, процедить. Настой принимать по 0,25 стакана 4 раза в день за 20–30 мин до еды.
Истерия
Стоит помнить, что истерия – это болезнь со своеобразным течением, и относиться к ней необходимо со всей ответственностью, вниманием и пониманием.
Рефлексотерапия
При истерии целесообразно применять точечный массаж, иглорефлексотерапию или лечение посредством аппликации металлических пластин. В дальнейшем показан традиционный успокаивающий массаж.
Истерия – это состояние, относящееся, с точки зрения восточной медицины, к патологии меридианов желудка и толстой кишки.
При припадках применяют первый вариант тормозного метода: необходимо нанести очень сильное раздражение. Если припадок легкий, то достаточно надавливание пальцем в следующих точках:
1) бай-хуэй, расположена на средней линии головы в точке пересечения с линией, соединяющей верхние точки ушных раковин;
2) инь-бай, расположена на внутренней стороне I пальца стопы на 0,3 см от угла корня ногтя;
3) жэнь-чжун, расположена под носовой перегородкой в верхней трети вертикальной борозды верхней губы;
4) хэ-гу, расположена между I – II пястными костями ближе к середине II пястной кости, в ямке.
При расстройстве зрения:
1) хэ-гу (см. выше);
2) цин-мин, находится на 0,3 см от внутреннего угла глаза.
В этой точке соединяются все чудесные меридианы;
3) сы-бай, расположена на 1–1,2 см ниже середины нижнего края орбиты, под зрачком.
При расстройстве речи проводят интенсивное раздражение следующих точек:
1) цзя-че, находится на один поперечный палец выше и кпереди от угла нижней челюсти;
2) ся-гуань, расположена кпереди и книзу от суставного отростка нижней челюсти, под дугой скуловой кости;
3) и-фэн, расположена в углублении сзади мочки уха, у заднего края ушной раковины, на одном уровне с отверстием наружного слухового прохода;
4) фэн-чи, расположена на 4 см ниже верхнего края затылочного бугра, под затылочным бугром.
При психомоторном возбуждении применяют второй вариант тормозного метода для точек:
1) бай-хуэй (см. выше);
2) жэнь-чжун (см. выше);
3) фэ-чи (см. выше).
При истерическом плаче и тоске:
1) жэнь-чжун (см. выше);
2) цзя-че (см. выше).
Ранняя, активно проведенная терапия и психотерапия больных истерией позволяет купировать истерические симптомы до того, как они успеют зафиксироваться, что имеет важное значение для профилактики затяжного течения болезни.
Лечение головной боли при других указанных выше заболеваниях будет рассматриваться в соответствующих разделах.
Боль в ухе
Общая характеристика боли в ухе
Боль в ухе может быть непосредственно связана с воспалительным процессом в ухе либо носить рефлекторный характер при остром и хроническом тонзиллите, гайморите, воспалении верхнечелюстного сустава специфического и неспецифического характера. Это с точки зрения традиционной медицины, а с позиций нетрадиционной возможными причинами ее возникновения могут быть эмоции вины, гнева, нежелания слушать, ощущение постоянного раздражающего шума, когда ссорятся близкие друг другу люди.
Клиническая характеристика боли в ухе при различных заболеваниях
Отит
Отит бывает наружным (ограниченным, разлитым и средним). Ограниченное воспаление наружного уха чаще называют фурункулезом (воспалением мешочков и сальных желез под действием механического фактора (манипуляций в слуховом проходе спичками, шпильками и т. д.), на фоне определенной готовности макроорганизма (сниженного иммунитета при диабете, подагре, гиповитаминозах), в результате активации или присоединения стафилококковой инфекции). Разлитое воспаление наружного слухового прохода наблюдается преимущественно при хроническом гнойном отите вследствие внедрения в кожу и подкожный слой различных бактерий, а также грибка. Воспалительный процесс нередко распространяется и на барабанную перепонку.
Средние отиты бывают острыми и хроническими, гнойными и катаральными. Степень выраженности воспалительной реакции зависит главным образом от вирулентности микроорганизмов и от состояния защитных сил макроорганизма, кроме того, микроорганизмы, активизирующиеся при вирусном или бактериальном воспалении слизистой оболочки носа, способствуют протеканию воспалительной реакции по типу суперинфекции, реинфекции или аутоинфекции.
Механизм проникновения бактериальных возбудителей может быть следующим: при кашле, чихании, особенно при неумелом сморкании бактерии попадают через слуховую трубу в среднее ухо. Этот путь, так называемый тубарный путь, является одним из основных. Значительно реже инфекция попадает в среднее ухо гематогенным путем и в исключительных случаях – через поврежденную барабанную перепонку. Высокая вирулентность микробов, снижение общей реактивности организма, наличие хронического патологического процесса в полости носа и носоглотке способствуют переходу острого гнойного отита в хроническую форму.
Средний катаральный отит
Средний катаральный хронический отит (барабанная полость содержит транссудат, а не гной – в отличие от гнойного отита) обычно развивается при хроническом евстахиите. Частое их сочетание позволяет иногда объединять оба заболевания в сальпингоотит. Хронический евстахиит развивается при хроническом ринофарингите – воспалении слизистых оболочек носа и гортани, а острый – при остром ринофарингите.
Симптомы. На стадии острого катарального воспаления в среднем ухе общее самочувствие больного несколько ухудшается, появляется резкая боль в ухе, температура тела повышается до субфебрильных цифр (37,2–37,4 °С). Возникает асептическое воспаление слизистой оболочки среднего уха с образованием серозного экссудата. Шум и ощущение заложенности на растают, боль усиливается вследствие сдавления болевых рецепторов экссудатом и выраженного отека слизистой оболочки.
В доперфоративную стадию острого гнойного воспаления в среднем ухе боль резко усиливается, становится нестерпимой, иррадиируя в зубы, шею, глотку, глаз (так называемая дистантная отоалгия). Больные отмечают выраженное снижение слуха и усиление шума в ухе; температура тела достигает фебрильных цифр (38–39 °С), картина крови приобретает воспалительный характер. Все эти изменения связаны с нагноением экссудата.
В постперфоративную стадию острого гнойного воспаления в среднем ухе боль значительно ослабевает. Это связано с уменьшением напряжения в барабанной полости вследствие перфорации барабанной перепонки и истечения гноя в наружный слуховой проход. Пациент жалуется на гноетечение из уха, шум в нем и тугоухость. Общее состояние пациента и температура нормализуются.
Воспаление среднего уха при инфекционных болезнях
Воспаление среднего уха при инфекционных болезнях редко бывает первичным, чаще оно является осложнением воспалительного процесса в верхних дыхательных путях или осложнением самого инфекционного заболевания. Оно протекает по типу острого катарального отита, евстахиита или в виде гнойного среднего отита. Для гриппа характерно геморрагическое воспаление с кровоизлияниями в барабанную перепонку и сукровичным отделяемым из уха.
Симптомы. Гриппозный отит отличается бурным течением с выраженной интоксикацией. При скарлатине отит характеризуется сильными болями в ухе, высокой температурой, обильным гноетечением.
Возможны средние отиты как бактериальной, так и вирусной (например, при кори) природы. Больных обычно беспокоят стреляющие боли в ухе. При осмотре ушной воронкой обнаруживают признаки воспаления среднего уха; в запущенных случаях – гноетечение.
Воспаление среднего уха может распространяться на окружающие ткани: кожу наружного уха, сосцевидный отросток (перимастоидит), околоушную слюнную железу. Обычно средний отит при различных инфекционных заболеваниях не ведет к потере слуха. Исключение составляют случаи гнойного среднего отита, когда происходит разрушение морфофункциональных структур среднего уха.
Лечение боли в ухе
Лечение боли в ухе традиционными методами
С учетом различных источников и механизмов развития отитов лечение должно проводиться комплексно и поэтапно. При терапии должны учитываться индивидуальные особенности больного, степень выраженности воспалительной реакции, стадия процесса, сопутствующая патология и степень сенсибилизации организма. Лечение основного заболевания позволит купировать болевой синдром, выступающий на первый план при данной патологии.