Часть I Позвоночник – наш важнейший орган
Как устроен позвоночник
Позвоночный столб у человека состоит из 34 позвонков: шейных – 7, грудных – 12, поясничных – 5, крестцовых – 5, копчиковых – 5 (см. с. 8). Каждый позвонок состоит из массивного, цилиндрической формы тела позвонка, тонкой дуги и 7 отростков: парные верхние и нижние составные, парные поперечные, одиночный остистый отросток. Тело позвонка имеет губчатое строение, передняя, задняя и боковые поверхности его покрыты тонким слоем компактной кости, верхняя и нижняя поверхности испещрены мелкими отверстиями. После завершения периода роста верхняя и нижняя поверхности тела позвонка обрамляются кольцевидным компактным лимбом, к которому прикрепляются волокна фиброзного кольца межпозвонкового диска.
КАК УСТРОЕН ПОЗВОНОЧНИК
Первый шейный позвонок – атлант – не имеет тела, суставных и остистого отростков, он состоит из передней и задней дуг, боковых масс и ребернопоперечных отростков.
II шейный позвонок отличается массивным зубовидным отростком. Верхняя поверхность тел 111 —VI шейных, в отличие от грудных и поясничных позвонков, имеет седловидную форму.
Полулунные отростки тела позвонка находятся в тесной взаимосвязи с межпозвонковым диском, межпозвонковым отверстием и позвоночной артерией: они ограничивают боковое сгибание шейного отдела.
Поперечные отростки образованы рудиментом ребра и истинным поперечным отростком. В их отверстиях проходит позвоночная артерия с сопутствующими венами и нервным сплетением.
Величина тел грудных позвонков возрастает в нижнем направлении. Поверхности тел ровные. На боковых поверхностях тел, спереди от корня дуги, расположена суставная впадина для головки ребра. Поперечные отростки направлены в сторону и назад; их длина возрастает от I до IX грудного позвонков, затем уменьшается. На концах их поперечных отростков имеется суставная впадина для бугорка ребра.
Суставные отростки расположены во фронтальной плоскости. Суставная поверхность верхних отростков обращена назад, нижних – вперед.
Остистые отростки черепицеобразно прикрывают друг друга. Позвоночное отверстие грудных позвонков по форме приближается к овалу.
Тела поясничных позвонков массивны. Размеры их нарастают до IV поясничного включительно. Тело V поясничного по форме напоминает клин.
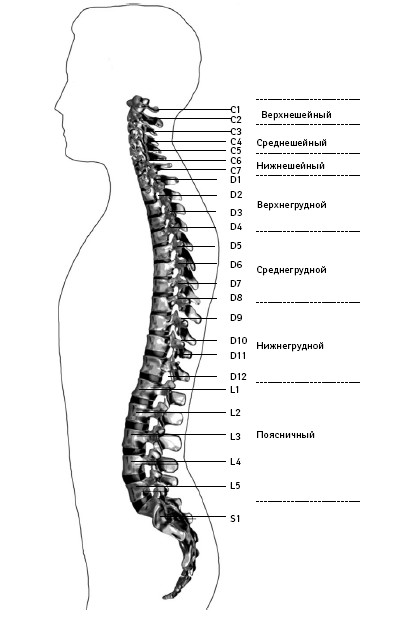
Отделы позвоночника
Поперечный отросток V поясничного позвонка участвует в образовании добавочного сустава с верхним отделом боковой части крестца, при наличии деформирующего артроза в нем возможно возникновение болей.
Верхние суставные отростки поясничных позвонков вогнуты и обращены к середине и вниз, назад и вниз, нижние выпуклы и повернуты наружу, вперед. Конфигурация и размеры правого и левого суставных отростков могут быть различны. Остистые отростки расположены горизонтально, они коротки и массивны.
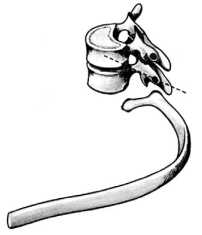
Грудной позвонок
Крестец имеет основание, верхушку, средний и два боковых отдела, образованных путем слияния поперечных отростков крестцовых позвонков. На боковой части расположена бугристая поверхность для сочленения с подвздошной костью. Основание крестца имеет два верхних суставных отростка, обращенных назад и несколько в сторону. Передняя поверхность крестца вогнута, задняя имеет выступы: средний крестцовый гребень (рудименты остистых отростков) и суставной гребень (рудименты суставных отростков). Крестцовый канал образован соединением позвоночных отверстий крестцовых позвонков. Он заканчивается крестцовым отверстием, размеры которого резко варьируются.
Копчик состоит из 3–5 рудиментарных позвонков. Некоторые признаки позвонка сохранились только у I копчикового позвонка. Кроме небольшого тела, для сочленения с крестцом у I копчикового позвонка по задней поверхности с каждой стороны имеется копчиковый рог. Болевой синдром возникает по причине изгиба копчика вперед или в сторону.
Грудную клетку формирует грудина, 12 пар ребер и 12 грудных позвонков. Ребро состоит из костной и хрящевой частей. Первое ребро самое массивное. Каждое ребро, переходя в хрящ, прикрепляется к грудине. Хрящи 8—10-го ребер оканчиваются свободно. Верхняя часть полости грудной клетки образована двумя первыми ребрами и рукояткой грудины. Через него проходят кровеносные сосуды, дыхательное горло, пищевод и нервы. Нижняя часть от брюшной полости отделяется диафрагмой, через которую проходят пищевод, кровеносные сосуды, лимфатические сосуды и нервы.
Ребра у детей отходят от позвоночника почти горизонтально, у них более высокая грудная клетка и грудина расположена выше, чем у взрослых. Движение грудной клетки обеспечивается благодаря эластичности хрящей и подвижным соединением ребер с позвонками. Благодаря этому ребра могут двигаться вверх и в стороны, увеличиваясь в глубину и в ширину, обеспечивая возрастание объема грудной клетки и увеличение жизненной емкости легких.
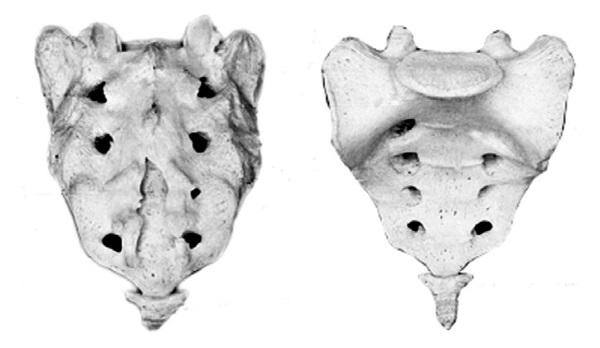
Крестец
В основном встречаются два вида деформации грудной клетки.
«Куриная грудь» при осмотре определяется резко выступающей вперед грудиной, прикрепленные к ней ребра лежат с ней не в одной плоскости, а под острым углом. В результате грудная клетка суживается и уплощается, ее объем значительно уменьшается. Легкие, сердце и сосуды находятся в более стесненных условиях, что ухудшает их нормальное функционирование и развитие.
«Впалая грудь» характеризуется тем, что грудина и ребра своим вдавлением в грудную клетку образуют «воронку».
Суставы человеческого тела, будучи связующими и защитными анатомическими образованиями, обеспечивают различную степень подвижности опорно-двигательного аппарата, одновременно сохраняя соприкасающиеся костные поверхности от износа.
С функциональной и клинической точек зрения суставы неотделимы от мышечной сферы, связок и нервной системы, управляющей движениями. При передаче информации в мозг 70 % ее полного объема анализируется на нижележащих уровнях нервной системы и только 30 % доходит до коры полушарий большого мозга. В то же время каждая мышца, даже самая маленькая, имеет представительство в коре полушарий большого мозга. Это указывает на особенно важную связь нервной и мышечной систем в жизнедеятельности человеческого организма.
В структуре сустава различают следующие основные элементы: суставные поверхности, суставную капсулу, суставную полость и связки.
Суставные поверхности – это гладкие поверхности костных зон, посредством которых осуществляются соединения. Степень свободы движений находится в прямом отношении к их форме и величине. Форма этих поверхностей различна, они бывают плоскими, сфероидными (суставная головка), эллипсоидными, седлообразными, блоковидными, вогнутыми.
Суставные поверхности покрыты суставным хрящом, состоящим из хрящевой гиалиновой ткани. Хрящ лишен сосудов и нервов, защищает суставные поверхности костей и в то же время способствует их движению в суставе.
Разрушение хряща, вызываемое сильным износом из-за отсутствия синовиальной жидкости, а также вследствие чрезмерных мышечных усилий и различных патологических процессов ограничивает движения, а иногда ведет к появлению неподвижности.
Суставные поверхности контактируют благодаря суставной капсуле, которая выстлана изнутри тонкой сухожильной синовиальной мембраной, а снаружи представлена более уплотненной фиброзной мембраной, состоящей из пучков волокнистой соединительной ткани.
Характер прикрепления суставной капсулы влияет на амплитуду движений. В тех случаях, когда прикрепление находится вблизи края сустава, наблюдается ограничение движений, а когда капсула прикрепляется дальше от края суставной поверхности, амплитуда этих движений становится гораздо больше.
В суставной капсуле расположена густая сосудистая и нервная сеть. Артерии расходятся от близлежащих к капсуле ветвей, образуя очень развитую сеть по соседству с синовиальной мембраной. Артериальная сеть переходит в капилляры у края суставного хряща, где они соединяются с венозной сетью. Нервы сопровождают артерии, образуя сплетения, заканчивающиеся свободно или в чувствительных пластинчатых или луковицеобразных нервных тельцах, находящихся в толще суставной сумки.
Суставные связки – это волокнистые образования с преобладанием сухожильных коллагеновых волокон, прикрепляющихся к суставным костям. Их роль состоит в повышении сопротивляемости капсулы при растяжении. В зависимости от их расположения суставные связки делят на три группы: межкостные связки, сумочные связки, периферические, или отдаленные связки.
Межкостные связки расположены между двумя костями, т. е. внутри сустава. Сумочные связки находятся на наружной стороне сустава – они укрепляют капсулу. Периферические связки расположены на периферии капсулы и не имеют контакта с ней.
Синовиальная мембрана – это тонкая, гладкая и блестящая пластина, выстилающая внутреннюю сторону суставной капсулы. Синовиальная мембрана имеет форму муфты с двумя сторонами – внешней и внутренней. Внешний слой синовиальной мембраны состоит из плотной соединительной ткани, внутренний – из мягкой маловолокнистой соединительной ткани. Синовиальная мембрана обладает густыми сосудистой и нервной сетями. Всасывание через нее ограничено, поэтому скопления в суставной полости жидкости (гной, кровь) не рассасываются.
Суставные поверхности постоянно смазываются бесцветной, вязкой, малотекучей синовиальной жидкостью (синовия), облегчающей скольжение суставных поверхностей и обеспечивающей питательную среду лишенному сосудов хрящу. Синовиальная жидкость выделяется эпителием синовиальной мембраны, и ее наличие облегчает работу мышц.
Суставная полость содержит относительно небольшое количество синовиальной жидкости. Контакт суставных поверхностей обеспечивается существованием отрицательного давления внутри суставной полости.
Суставные диски представляют собой волокнисто-хрящевые элементы, расположенные между двумя суставными сторонами.
Суставные мениски являются также волокнисто-хрящевыми образованиями, структура которых подобна дискам, однако с той разницей, что они обладают центральным отверстием, через которое сообщаются обе суставные полости, созданные мениском.
Как суставные мениски, так и суставные диски способствуют правильному сочленению двух суставных поверхностей.
Суставные движения разделяются на вращательные и скользящие. Ось движения, или ось сустава определяется как воображаемая линия, проходящая через сустав, вокруг которой происходит вращательное движение, вследствие чего она называется и осью вращения. Ось может быть вертикальной (продольной), сагиттальной (переднезадней) или поперечной. Степень подвижности (свободы) суставов тем более высока, чем больше число осей вращения.
Типы суставных движений определяются в зависимости от положения суставных сегментов. Например, сгибание верхней конечности и разгибание нижней представляет собой движение, посредством которого два суставных сегмента приближаются друг к другу. Разгибание верхней и сгибание нижней – движение, при котором сегменты отдаляются друг от друга. Характерным для сгибания и разгибания является наличие у обеих движений поперечной оси.
При приводящем движении конечности сегменты приближаются к средней плоскости. Отводящее движение осуществляется посредством отдаления конечностей от средней плоскости. Приведение и отведение являются боковыми движениями. В обоих случаях ось имеет сагиттальное направление.
Сложным движением, состоящим из сочетания этих движений, является циркумдукция. Боковое и медиальное вращательные движения происходят вокруг вертикальной оси, вращающейся внутрь или наружу, перемещая таким образом данный сегмент конечности или туловища.
Позвоночный столб состоит из двух костных систем, различных с архитектонической точки зрения: последовательно расположенных тел позвонков и межпозвонковых дисков, несущих статическую и опорную функции, и заднего крестовидного свода (две перекрещивающиеся дуги: одна продольная, состоящая из нанизанных ножек дуг позвонков и суставных отростков, другая – поперечная, являющаяся результатом наложения одной на другую позвоночных пластинок и подкрепленная по средней линии остистыми отростками), несущего динамическую функцию, которая обеспечивается сухожильным аппаратом и мышцами, соединяющими между собой дуги крестовидных сводов.
Нагрузки, действующие на различные сегменты позвоночного столба, возрастают по мере приближения к его основанию и достигают наибольшей величины на уровне его нижних отделов. Поэтому позвонки различных отделов позвоночника имеют разную форму.
Межпозвонковые диски состоят из хрящевых пластинок, покрывающих их сверху и снизу, фиброзного кольца и студенистого ядра. Хрящевые замыкательные пластинки защищают губчатое вещество тел позвонков от чрезмерного давления, а также выполняют роль посредника в обмене жидкостей между телами позвонков и межпозвонковыми дисками.

Межпозвонковый диск
Фиброзное кольцо межпозвонкового диска состоит из концентрически расположенных волокнистых, отделенных друг от друга пластинок, уплотняющихся к периферии, а по мере приближения к центру переходящих в более развитый фиброзный хрящ, проникающий в студенистое ядро и объединяющий его с межклеточной стромой, в связи с чем четкой границы между фиброзным кольцом и студенистым ядром не наблюдается.
Спереди и с боков фиброзное кольцо фиксировано к телу позвонка. Кроме того, спереди оно плотно сращено с передней продольной связкой, проходящей от затылка до крестца и образующей в поясничном отделе расширяющуюся прочную ленту. Сзади в нижнепоясничном отделе позвоночника такого срастания тел позвонков с задней продольной связкой не отмечается. На некоторых участках позвоночника заднебоковые и срединная части фиброзного кольца не прикрыты задней продольной связкой. В связи с этим в этих областях наблюдается наиболее частая локализация межпозвонковых грыж.
Межпозвонковые диски имеют несколько больший диаметр, чем тела позвонков. Диски имеют различную толщину в разных отделах позвоночника – от 4 мм в шейном до 10 мм в поясничном. Боковые участки фиброзного кольца по толщине в 2 раза больше передних и задних его отделов. Таким образом, фиброзное кольцо окружает студенистое ядро и образует эластический ободок межпозвонкового диска.
Студенистое ядро имеет форму двояковыпуклой чечевицы и является наиболее важной в функциональном отношении частью межпозвонкового диска. По своему составу ядро представляет студенистый гель из полисахаридно-белкового комплекса, связанный фиброзно-хрящевыми коллагеновыми пучками и рыхлой соединительной тканью с фиброзным кольцом. Эти фиброзно-хрящевые пучки, если не подвергаются дегенерации, не позволяют выйти студенистому ядру из фиброзного кольца при его разрыве.
Основная функция студенистого ядра – это амортизация разнообразных нагрузок при сжатии и растяжении позвоночника и равномерное распределение давления между различными частями фиброзного кольца и хрящевыми пластинками тел позвонков. Студенистое ядро под действием сильного сжатия в результате гипогидратации может уплощаться на 1–2 мм, а при растяжении – увеличивать свою высоту в результате гидратации. Всасывание воды и питательных веществ в межпозвоночных дисках, а также выведение продуктов обмена происходит путем диффузии через тела позвонков.
Пульпозное студенистое ядро, как ртутный шарик, подстраивается под центр тяжести.
Два позвонка с дугоотросчатыми суставами и межпозвонковым диском, с окружающими их мышцами и связками называются двигательным сегментом позвоночника.
Капсулы межпозвоночных дугоотростчатых суставов упруги и эластичны. Их внутренний слой образует плоские складки, глубоко внедряющиеся в суставную щель – суставные менискоиды, содержащие хрящевые клетки.
Желтые связки соединяют сзади суставы и дуги смежных позвонков и состоят из большого количества эластичных волокон, поэтому противодействуют обратно направленной силе студенистого ядра, пытающегося как бы «раздвинуть позвонки».
Межостистые и межпоперечные связки не содержат такого количества эластических волокон, тверды и поэтому при травматическом воздействии могут повреждаться в местах прикрепления.
Передняя и задняя продольная связки состоят из продольно расположенных сухожильных волокон и плотно соединены с телами позвонков, а на границе диска и смежных позвонков – менее плотно.
Межпоперечные мышцы состоят из срединнозаднего и внутренне-бокового самостоятельных слоев мышечных волокон, между которыми проходит сосудисто-нервный пучок.
Межостистые парные мышцы направляются снизу вверх и внутрь.

При возникновении боли сдвиг элементов двигательного сегмента позвоночника влияет на функциональное состояние мышц, усиливая их напряжение.
Генерализованная реакция мышц на начальном этапе сдвига элементов двигательного сегмента позвоночника осуществляется по типу ориентировочной. Она захватывает мышцы вдоль всего позвоночника, вовлекаются и другие мышцы. Резко увеличивается напряжение мышц в шейном, грудном и поясничном отделах позвоночника. По мере уменьшения боли и развития ремиссии генерализованное напряжение мышц сменяется местным и, наконец, с помощью защитной мышечной контрактуры из движений выключается только один пораженный двигательный сегмент позвоночника, т. е. образуется функциональное ограничение подвижности – функциональная блокада сустава.
Выключенный из движения двигательный сегмент изменяет функциональное состояние вышележащих отделов нервной системы, влияя на закодированный в долговременной памяти двигательный стереотип человека и формируя новый, в результате чего выше– и нижележащие двигательные сегменты позвоночного столба компенсируют объем движения.
Функциональные блокады могут вести к появлению очагов нейроостеофиброза: уплотненных мышечных тяжей, содержащих болезненные плотные узелки, небольшие (с горошину) или побольше, менее твердые и без четких границ, или пластинчатые затвердения (миогенозы). За счет очагов мышечных уплотнений происходит блокада пораженного двигательного сегмента позвоночника уже «пассивными» тканями.
В позвоночном канале находится спинной мозг, который может нормально адаптироваться к значительным изменениям во время движений позвоночника. Спинномозговые нервные корешки, выходящие через межпозвонковые отверстия, в начальной части прикрыты диском и костными структурами, и их сдавливание и раздражение может быть результатом повреждения этих структур.
Внутренний и наружный нервные корешки начинаются от спинного мозга и помещаются в воронкообразное выпячивание твердой и паутинной мозговых оболочек, именуемых корешковыми мешками. Это предотвращает перегиб нервных корешков в месте выхода из спинного мозга и защищает их во время движений позвоночника. Рукав корешка (продолжение твердой мозговой оболочки) проходит от основания оболочки и прочно присоединяется к корешку. Нервный корешок способен двигаться вместе с межпозвонковым отверстием. Например, корешок нижнепоясничного нерва во время пассивного поднятия ноги сдвигается примерно на 0,5 см.
Межпозвонковое отверстие – это узкое воронкообразное отверстие, через которое проходят кровеносные и лимфатические сосуды, спинной нерв, формирующийся внутренним и наружным корешками, и позвоночный нерв, который возвращается назад в позвоночный канал. Межпозвонковое отверстие спереди образовано смежными телами позвонков и межпозвонковым диском, сверху и снизу – суставными отростками, а сзади – суставными отростками.
К сожалению, оба сустава – передний и задний – образуют подвижный межпозвонковый сустав, так что любые изменения вышележащего или нижележащего суставов уменьшают поперечное сечение межпозвонкового отверстия. В результате этого может быть сдавление нерва во время движения позвоночника.
Позвоночник имеет 23 пары межпозвонковых отверстий. Их размеры нарастают сверху вниз: в шейном отделе относительно малы, в поясничном – велики. Вертикальный размер шейных межпозвонковых отверстий составляет 4 мм, на уровне III поясничного – 11,1 мм, IV поясничного – 10,6 мм, V – 10,2 мм.

Позвоночный нерв представляет собой тонкую нить, связанную с симпатическим стволом, постоянно посылающим электрические импульсы к внутренним органам и тканям. Благодаря этому поддерживается тот внешний и внутренний (нормальное функционирование органов) облик человека и животных, которые мы привыкли видеть. Как только импульсация со стороны симпатического ствола уменьшается, в тканях и внутренних органах замедляются процессы обмена, и они начинают стареть, мышцы рассасываются.
Позвоночный нерв отходит от спинномозгового нерва в месте его встречи с внутренним и наружным корешками и возвращается в позвоночный канал через межпозвонковое отверстие, где делится на верхнюю и нижнюю ветви и заканчивается мелкой сеткой свободных нервных нитей, иннервирующих твердую мозговую оболочку спинного мозга, заднюю продольную связку, кровеносные сосуды, периост и внешнюю часть фиброзного кольца межпозвонкового диска. Позвоночный нерв распространяется на верхние и нижние позвоночные структуры, соединяясь с позвоночными нервами смежных уровней.
Большое значение в возникновении изменений в позвоночнике имеет ухудшение кровообращения и в связи с этим преждевременное развитие процессов старения. Способствующими факторами являются травмы и микротравмы, особенно повторяющиеся, которые вызывают закупорку каналов, по которым проходят сосуды, проникающие в замыкательные пластинки тел позвонков.
Роль запускающего механизма может играть болевая ирритация в позвоночник по нервным проводникам при патологии внутренних органов – плевритах, пневмониях, ишемической болезни сердца, язвенной, желчнокаменной болезнях, панкреатите, аппендиците и др. Отраженные боли при заболеваниях внутренних органов имеют свои особенности. Они диффузны, без четкой локализации. К болям нередко присоединяются повышенная чувствительность при онемении в костях, стопах, неприятные ощущения холода в позвоночнике. В некоторых случаях наблюдается болезненность при сжимании кожи грудной и поясничной областей в складки. Иррадиирующие боли из внутренних органов часто сопровождаются расстройствами в виде потливости, локального покраснения и синюшности определенных участков кожи.
Позднее появление болевых ощущений и субъективных жалоб при изменениях в позвоночнике связано с отсутствием иннервации в межпозвонковых дисках, в связи с чем первые клинические проявления заболевания могут возникать, когда диск уже разрушен наполовину или даже на 2/3.
Признаки раннего повреждения межпозвонковых дисков и, как следствие, ограничение подвижности дугоотростчатых суставов выявляет только мануальная диагностика. При боли ухудшается кровоснабжение сустава и окружающих тканей, что также может приводить к ранним и поздним формам дегенерации межпозвонкового диска.
Циркуляция крови в позвоночном канале имеет свои особенности. Почти в каждое межпозвонковое отверстие входит артериальная ветвь, разделяющаяся в позвоночном канале и образующая 5 продольных стволов. Венозный отток крови от спинного мозга осуществляется через внутренние и наружные венозные сплетения. Внутреннее венозное сплетение образует две продольные сети, соединяющиеся между собой венозными кольцами, каждое из которых на границе между телом позвонка и межпозвонковым диском входит в отдельные позвонки. Внутреннее венозное сплетение связано с наружным с помощью позвоночных вен, проходящих через тела позвонков.
В венах спинного мозга нет венозных клапанов, и они не окружены мышцами. В результате этих анатомических особенностей в позвоночном канале происходит постоянный застой венозной крови, и там, где имеется пассивное ограничение подвижности (функциональная блокада) в дугоотростчатом суставе, замедляется удаление продуктов обмена из тел позвонков и межпозвонковых дисков. Это объясняет резкое усиление боли в позвоночнике при приступах кашля, чихания, когда происходит сдавление шейных и брюшных вен и резко затрудняется венозный отток из позвоночного канала.
Для того чтобы обеспечить достаточный венозный отток из позвоночного канала, необходимо, чтобы все дугоотростчатые суставы двигались свободно. Любое ограничение подвижности дугоотростчатых суставов замедляет венозный отток в данной области позвоночника. Сопутствующий спазм окружающих суставы мышц при частичной или полной блокаде сустава также способствует ухудшению венозного оттока из позвоночного канала.
Двигательный стереотип: расслабляющие движения
До настоящего времени физическая нагрузка на уроках физкультуры в школах, в спортивных секциях, при лечебной гимнастике равномерно дается на все группы мышц. Это всегда считалось положительным явлением. Однако сегодня выясняется другое. Если человек, каждый день в течении 3–5 лет будет выполнять упражнения с одинаковой нагрузкой на все группы мышц, то от этого он заболеет!
В человеческом организме вся мышечная сфера по функции разделяется на две группы. Первая группа – скелетная мускулатура (или тоническая), сохраняющая современный облик человека («на которой кости держатся»), постоянно находится в напряжении, даже когда человек спит. Она тесно связана со срединными структурами мозга и старой корой, ответственными за вегетативные, нейроэндокринные и эмоциональные функции человеческого организма. У современного человека эти мышцы постоянно находятся в состоянии патологически повышенного тонического напряжения.
Вторая группа – мышцы, ответственные за мгновенное приложение силы (фазические). У современного человека они патологически ослаблены, в результате чего уменьшают силу своего сокращения.
Мышцы, ответственные за мгновенное приложение силы, имеют второстепенное значение в человеческом организме, но как раз на их укрепление и увеличение их силы последние 100 лет и были направлены физические упражнения. Но при проведении научных исследований стало ясно, что бездумное махание руками и ногами приносит не пользу, а вред. Почему? Например, мы начинаем качать брюшной пресс, вставая из положения лежа в положение сидя, т. е. тренируем прямые и косые мышцы живота, ответственные за мгновенное приложение силы, которые у современного человека ослаблены. Вроде бы все верно, но что в это время делается с тоническими мышцами спины, которые, наоборот, нуждаются в расслаблении? Никто об этом никогда не задумывался.

Вместе с мышцами живота, которые мы укрепляем, мышцы спины повышают свое тоническое напряжение и приобретают каменистую плотность, выпрямляя физиологические изгибы позвоночника.
Иногда смотришь на молодого человека – мышцы накачанные, просто загляденье, а сзади обнаруживается единый мышечный тяж от затылка до крестца. Пальцем трогаешь – камень, и только! Спиралевидная форма позвоночника с физиологическими изгибами сглажена, и по своей кривизне позвоночник приближается к бетонному столбу.
Если в результате разных причин исчезают мышцы, ответственные за мгновенное приложение силы, то ничего страшного не происходит – человек продолжает жить (у полных женщин после родов от прямых и косых мышц живота остаются только сухожильные шлемы, у многих людей имеются сухожильные шлемы на месте межлопаточных мышц). При перерезании любой скелетной мышцы человек сразу превращается в инвалида: не может двигаться или повернуть какую-то часть туловища.
В результате перечисленных выше факторов у каждого человека с момента появления на свет и в процессе проявления двигательной активности формируется сугубо индивидуальный двигательный стереотип. Двигательный стереотип – это совокупность всей мозаики мышечных напряжений и расслаблений, закодированных в кратковременной и долговременной памяти.
В настоящее время в современной человеческой популяции не отмечено людей с неизмененным двигательным стереотипом. При возникновении патологии позвоночника недифференцированная двигательная активность постоянно усиливает патологический двигательный стереотип. Патологический двигательный стереотип приспосабливает и делает больного как бы более устойчивым к болезни, позволяет уменьшить болевой синдром или избежать его и других клинических проявлений остеохондроза позвоночника. Во время занятий традиционной физкультурой «для укрепления мышц» человек замещает мышцы, которые хочет укрепить, другими. В результате он упражняет свою некоординированность вместо ее устранения и тем самым закрепляет патологический двигательный стереотип. Например, человек тренирует заднюю группу мышц бедра, поднимая в положении на животе ногу вверх. Но так как имеется слабость задней группы мышц бедра, в двигательный акт включается отводящая группа мышц бедра, приводя к одновременному вращению голени и стопы. Усиливается тоническое напряжение других мышц.