Вместо предисловия: пациент с кровохарканьем на амбулаторном приеме у терапевта
Пациент Г., 71 год, наблюдается в поликлинике по месту жительства около 30 лет. По данным амбулаторной карты, причинами обращения в разное время служили: респираторные вирусные инфекции, обострение ХОБЛ, артериальная гипертония, мерцательная аритмия, язвенная болезнь двенадцатиперстной кишки. При описании объективного статуса имеются указания на пастозность голеней, скорее всего в рамках НК. За все эти годы пациенту время от времени назначались бронхолитики в разных комбинациях и путях доставки, ингибиторы ангиотензинпревращающего фермента, бета-адреноблокаторы, диуретики и аспирин. Кроме того, из анамнеза жизни известно о длительном стаже курения (около 40 лет) до 1,5 пачки сигарет ежедневно.
В течение последних 2 лет в поликлинику не обращался.
Настоящее ухудшение состояния в течение 5 дней в виде повышения температуры тела до 38,4 °C, кашля с отделением гнойной мокроты с прожилками крови, одышки, слабости, потливости. Самостоятельно принимал жаропонижающие препараты с непродолжительным временным эффектом. Учитывая отсутствие положительной динамики в состоянии, обратился в поликлинику по месту жительства. В поликлинике по назначению терапевта выполнена рентгенография органов грудной клетки и констатированы эмфизема легких, пневмосклероз; ЭКГ с выявленной мерцательной аритмией с умеренной тахисистолией, появление неполной блокады ПНПГ (на предыдущей ЭКГ двухлетней давности нарушений внутрижелудочковой проводимости не было). На основании этих данных терапевт поликлиники поставил диагноз: «ХОБЛ: хронический обструктивный бронхит, обострение». Назначены антибактериальная терапия, отхаркивающие препараты, общий анализ крови.
От ред.: ХОБЛ – заболевание, при котором наблюдается прогрессирующая, частично обратимая обструкция бронхиальных путей, обусловленная воспалением. Это проявляется затруднением дыхания, нарушением его частоты, глубины и ритма, сопровождающееся комплексом неприятных ощущений в виде стеснений в груди, недостатка воздуха, которые могут доходить до мучительного чувства удушья. При остром ухудшении состояния пациента с усилением кашля, увеличением объема отделяемой мокроты и/или изменением ее цвета, появлением/ нарастанием одышки, которое выходит за рамки ежедневных колебаний квалифицируется, как обострение ХОБЛ и является основанием для модификации терапии.
Через три дня при активном посещении пациента на дому отмечалось снижение температуры тела до субфебрильных значений, но сохранялись кашель, кровохарканье, усилилась одышка. При объективном обследовании врач констатировал над легкими ослабленное дыхание в нижних отделах справа, единичные мелкопузырчатые хрипы. С диагнозом «внебольничная пневмония» пациент направлен на госпитализацию в стационар.
От ред.: ВП – Пневмония – острое инфекционное заболевание, основным общепатологическим признаками которого являются воспаление дистальных отделов дыхательных путей, интерстиция и микроциркуляторного русла, вызванные бактериями, вирусами, грибами и простейшими. Внебольничной считается пневмония, приобретенная вне лечебного учреждения (синонимы: домашняя, амбулаторная). При респираторных инфекциях надо назначать препараты с антипневмококковым эффектом, так как пневмококки – самые частые возбудители (моно- или в комбинации) при этих инфекциях. Ципрофлоксацин даже в максимальных дозах недостаточно активен в отношении пневмококков, поэтому и появились «респираторные» фторхинролоны. Кроме того, учитывая клинику, факторы риска, больной нуждался в госпитализации уже при первом визите врача.
В приемном отделении стационара при осмотре состояние было оценено как тяжелое, выявлен цианоз губ, при аускультации над легкими – везикулярное дыхание, справа в нижних отделах ослаблено, там же выслушиваются мелкопузырчатые хрипы. ЧДД – 20 в минуту. Тоны сердца приглушены, аритмичны. ЧСС – 140 в минуту. АД – 100/60 мм рт. ст. Живот мягкий, безболезненный. Голени пастозны. Выполнена рентгенография грудной клетки, по результатам которой выявлена правосторонняя нижнедолевая пневмония и жидкость в обеих плевральных полостях (рис. 1). На ЭКГ: фибрилляция предсердий с ЧСЖ 120–200 в минуту. Неполная блокада ПНПГ, синдром sI-qIII.

Рис. 1. Рентгенограмма пациента Г. при поступлении в стационар
На основании имеющихся данных, терапевт приемного отделения установил следующий диагноз: «ИБС: фибрилляция предсердий, постоянная форма, тахисистолия и ХОБЛ: хронический обструктивный бронхит, обострение на фоне гипертонической болезни III стадии, очень высокого риска. Осложнениями являются НК, ТЭЛА, правосторонняя нижнедолевая пневмония (инфарктная), из сопутствующей патологией отмечена язвенная болезнь двенадцатиперстной кишки».
Пациента по тяжести состояния госпитализировали в кардиореанимационное отделение.
За время пребывания больного в КРО было выполнено исследование крови на Д-димер, уровень которого оказался в результате значительно превышающим норму и составил 3,2 нг/мл. Исследование крови на тропонин показало отрицательный результат. Кроме того, была выполнена ЭхоКГ, продемонстрировавшая значительную легочную гипертензию, гипертрофию левого и правого желудочков, а также снижение фракции выброса до 48 % (рис. 2).
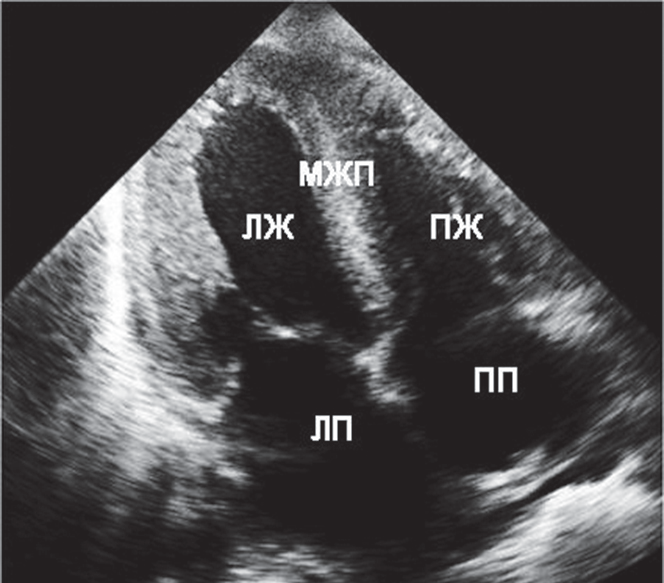
Рис. 2. Эхокадиографическая картина пациента Г. при поступлении в КРО
Начата терапия антикоагулянтами парентерально (в/в инфузия нефракционированного гепарина), диуретиками (лазикс в/в), антибиотиками, налажена кислородная поддержка, однако несмотря на проводимую терапию больной скончался через 4 часа.
Патологоанатомический диагноз:
Осн.: ИБС: мелкоочаговый кардиосклероз.
Фон: Артериальная гипертензия (масса сердца – 480 г, толщина стенки левого желудочка – 1,9 см).
Атеросклероз аорты и ее магистральных ветвей. Нефроангиосклероз.
Осл.: Фибрилляция предсердий, постоянная форма (клинически). Тромбоэмболия сегментарных и более мелких ветвей правой легочной артерии с развитием инфарктной пневмонии в нижней доле правого легкого. Хроническое общее венозное полнокровие. Острые эрозии желудка. Отек легких. Отек головного мозга.
Соп.: ХОБЛ: хронический обструктивный бронхит.


Таким образом, врач поликлиники недооценил диагностическое и прогностическое значение кровохарканья, что и завершилось летальным исходом. Необходимо отметить, что на практике при подозрении или уверенности в правильности диагноза «внебольничная пневмония» часто игнорируются нехарактерные для данного заболевания симптомы или жалобы. Среди них анемия, кровохарканье, выпот в плевральной полости, похудание, отсутствие лейкоцитоза, резко ускоренное СОЭ и др.
От ред.: Следует напомнить, что для внебольничной пневмонии характерным является наличие только 5 симптомов: кашель, выделение мокроты, одышка, боли в грудной клетке и повышение температуры тела. Появление других симптомов требует обязательного проведения дифференциального диагноза.
Также важной является сопутствующая патология, на фоне которой развиваются названные симптомы и жалобы. В нашем клиническом примере у пациента имела место «сосудистая» патология, в том числе артериальная гипертония и фибрилляция предсердий, которые при прочих условиях являются риском развития ТЭЛА.
От ред.: риски развития ТЭЛА будут представлены в соответствующем разделе.
Ну и наконец неправильная трактовка заболевания привела к неадекватной терапии, поздней госпитализации и досуточной летальности.
От ред.: Досуточная летальность (на 100 больных, интенсивный показатель): число умерших до 24 ч пребывания в стационаре × 100 / число поступивших в стационар.
А вот еще один клинический пример.
Пациент М., 42 года, обратился в поликлинику с жалобами на повышение температуры тела до 38,4 °C, кашель со скудной мокротой, кровохарканье, одышку при физической нагрузке. Из анамнеза известно, что заболел около 2 недель назад после переохлаждения. Самостоятельно принимал жаропонижающие, отхаркивающие препараты, но без существенного эффекта, что в итоге и послужило поводом для обращения в поликлинику. В анамнезе имеются указания на АГ с максимальными цифрами 150/90 мм рт. ст. Принимает амлодипин 5 мг в день. Курит много лет, около 1,5 пачки сигарет в сутки. Работает инженером. В армии служил. Контакт с инфекционными больными отрицает, дома все здоровы.
В поликлинике после осмотра терапевта больному выполнена флюорография и сделано заключение: правосторонняя нижнедолевая пневмония, небольшое количество жидкости в правой плевральной полости. Назначена терапия амоксиклавом по 1000 мг 2 раза в день, амброксол, выдан больничный лист на 3 дня. При повторном визите в поликлинику на 3-и сутки состояние пациента без значимой динамики: сохраняется лихорадка до 38 °C, кашель, периодически кровохарканье, одышка при ходьбе. Терапевт диагноз не менял, к терапии был добавлен клацид 500 мг 1 раз в день. Продолжен больничный лист еще на 4 дня. На 7-й день при повторном визите терапевт оценил состояние с умеренной положительной динамикой в виде снижения температуры тела до субфебрильных значений. Тем не менее кровохарканье продолжалось. В этой связи была выполнена рентгенография органов грудной клетки и констатировано увеличение количества жидкости в правой плевральной полости с уровнем до V ребра. Пациент был направлен в стационар.
От ред.: При первом визите пневмония при оценке по шкале PORT – 52 балла, что позволяет вести амбулаторно (если не считать кровохарканье, что не входит в критерии этой шкалы, так как делает сомнительным диагноз «амбулаторной» пневмонии). Выбор амоксиклава оправдан. При повторном визите более правильна смена антибиотика, так как по каким-то причинам амоксиклав не работает (резистентный возбудитель? Комбинация возбудителей? Возбудитель вида, который не чувствителен к нему? Плохо всасывается?). Сочетать амоксиклав с клацидом менее правильно, так как оставляется «неработающий» препарат, а макролид не перекрывает весь спектр возможных в данной ситуации возбудителей. Но неэффективность лечения уже – один из показаний к госпитализации. Если пациент все-таки не госпитализируется, то амбулаторно возможно назначение респираторных фторхинолонов (перекрывают наиболее частые возбудители, в том числе и резистентные к амоксиклаву.
В приемном отделении стационара дежурный терапевт отмечает в своем осмотре следующие жалобы больного: повышение температуры тела, кашель со скудной мокротой, кровохарканье, одышку при ходьбе. Состояние расценено как средней тяжести. Кожные покровы обычной окраски, влажные. Над легкими жесткое дыхание, резко ослабленное в нижних отделах справа. ЧД – 19 в минуту. Тоны сердца приглушены, ритм правильный. ЧСС – 86 в минуту. АД – 130/80 мм рт. ст. Клинический анализ крови не выявил каких-либо значимых отклонений от нормы. В заключении терапевта: «выпот в правой плевральной полости, возможно, специфического генеза на фоне ХОБЛ, хронического обструктивного бронхита с ДН I ст.». Пациент был госпитализирован в терапевтическое отделение со следующим планом дообследования: анализ мокроты, плевральная пункция с цитологическим и микробиологическим исследованием, МСКТ грудной клетки. В отделении были получены следующие результаты: при цитологическом исследовании мокроты обнаружены единичные клетки с признаками атипии, а в плевральной жидкости – содержание ЛДГ более 200 Ед/л, что свидетельствовало о экссудативном плеврите.
От ред.: Плевральный выпот – патологическое накопление жидкости (транссудата или экссудата) в плевральной полости. Характер имеющегося выпота возможно достоверно определить лишь после выполнения плевральной пункции и лабораторного анализа пунктата. Принципиальной является оценка уровня ЛДГ в пунктате, что позволяет на начальном этапе дифференцировать экссудат от транссудата и конкретизировать дальнейший диагностический поиск. Подробный алгоритм диагностики при плевральном выпоте см. в приложении.
При цитологическом исследовании пунктата обнаружены клетки аденокарциномы. По данным выполненной МСКТ, имелись признаки периферического образования правого легкого с метастатическим поражением лимфатических узлов корня легкого, диффузный пневмосклероз, малый гидроторакс справа (рис. 3, 4).

Рис. 3. Рентгенологическая картина пациента М. при первичном обращении (выпот в плевральной полости) и после дренирования плевральной полости (наличие опухоли)
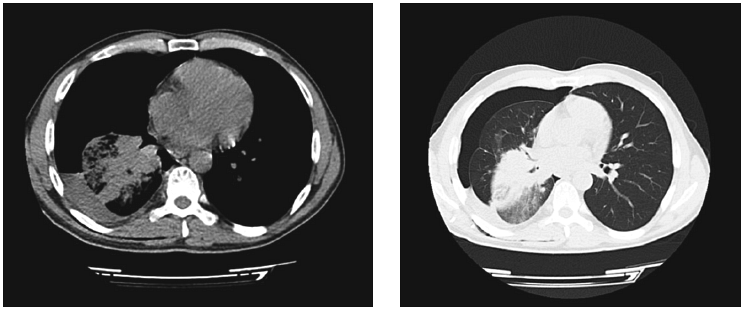
Рис. 4. КТ-картина образования правого легкого с выпотом в правой плевральной полости у пациента М.
В последующем пациенту была выполнена бронхоскопия, по данным которой имелись признаки периферического рака нижней доли правого легкого на фоне диффузного двустороннего деформирующего бронхита. Пациент консультирован торакальным хирургом, которым было рекомендовано оперативное лечение периферического рака нижней доли правого легкого, осложненного метастатическим поражением плевры и лимфоузлов средостения.
Итак, в данном клиническом примере повторяются стандартные ошибки: недооценка симптома кровохарканья, неправильная диагностика внебольничной пневмонии (диагноз пневмонии ставится при наличии пяти основных симптомов: кашель, мокрота, лихорадка, одышка, боль в грудной клетке), задержка и неадекватная терапия на догоспитальном этапе.
Оба клинических примера демонстрируют лишь две причины развития кровохарканья из множества других.