Диагностика и лечение от А до Я
А
Аденоиды
Аденоиды – увеличение носоглоточных миндалин, приводящее к нарушению носового дыхания, воспалению среднего уха (отит), снижению слуха и другим серьезным последствиям для здоровья. Чаще всего наблюдаются у детей 3–10 лет.

• Нарушение носового дыхания – дети спят с открытым ртом, сон часто сопровождается храпом.
• Насморк – постоянные выделения слизистого секрета из носа вызывают раздражение и припухание кожи верхней губы, а иногда экзему.
• Расстройства слуха и речи – аденоиды, закрывая глоточные отверстия евстахиевых (слуховых) труб, нарушают нормальную вентиляцию среднего уха, вызывают понижение слуха, иногда значительное. Искажается речь, голос теряет звучность и принимает гнусавый оттенок.
Когда обращаться к врачу?
При наличии симптомов нарушения носового дыхания следует обратиться к врачу-оториноларингологу.
Обследование
Для постановки диагноза применяют: риноскопию, эндоскопию носоглотки (фиброскопия), рентгенологическое исследование носовых пазух и пр.
Лечение

При легких формах заболевания эффективны медикаментозные средства и физиотерапевтические процедуры, направленные на восстановление носового дыхания.
Применяют различные носовые капли, аэрозоли, спреи, содержащие сосудосуживающие, противовоспалительные, противоаллергические средства.
• Сосудосуживающие: Нафазолин (Нафтизин, Санорин), Ксилометазолин (Галазолин, Длянос, Ксимелин, Отривин), Тетразолин (Тизин).
• Противоаллергические: Азеластин (Аллергодил), Кромоглициевая кислота (Ифирал, Кромогексал, Кромоглин).
• Комбинированные: Аква-марис, Виброцил, Каметон, Назол адванс, Пиносол.
Показанием к хирургическому лечению (лазеротерапия, аденотомия и пр.) служит не столько величина аденоидов, сколько степень нарушения носового дыхания. Даже аденоиды малого размера могут вызывать резкое затруднение дыхания через нос, снижение слуха и пр.
При часто повторяющихся простудах с воспалением аденоидов можно использовать для промывания носоглотки раствор, состоящий из теплой кипяченой воды (200 мл), 1/4 ч. л. питьевой соды и 18–20 капель 10 %-ного спиртового раствора прополиса. Промывать нос рекомендуется 3–4 раза в день, в каждый носовой ход нужно вливать по 1/3–1/2 стакана свежеприготовленного раствора.
Аденома предстательной железы
Аденома предстательной железы – доброкачественное увеличение предстательной железы у мужчин старше 50 лет, которое вызывает сужение выходного отдела мочевого пузыря и расстройства мочеиспускания.
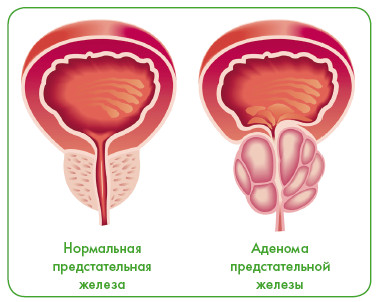
Сужение просвета мочеиспускательного канала происходит постепенно: увеличивается время, требующееся для опорожнения мочевого пузыря, ослабляется напор струи мочи, происходят застойные изменения в мочевом пузыре и почках.
• Задержка начала мочеиспускания с ослаблением струи мочи.
• Учащенное мочеиспускание.
• Выделение большей части суточного количества мочи ночью.
• Боли над лобком и позывы на мочеиспускание.
Наиболее опасные осложнения: острая задержка мочи, цистит, пиелонефрит, почечная недостаточность.
Когда обращаться к врачу?
При наличии указанных симптомов следует обратиться к урологу, так как лечение аденомы на ранних стадиях позволит избежать осложнений и необходимости в хирургической операции.
При острой задержке мочи необходим срочный вызов «Скорой медицинской помощи».
Обследование
К расстройствам мочеиспускания приводят различные заболевания предстательной железы и мочевого пузыря – аденома, простатит, камни, злокачественные опухоли и пр. Поэтому кроме общего врачебного осмотра и назначения обычных анализов для постановки диагноза применяются и дополнительные методы:
• пальцевое ректальное исследование;
• цистоскопия;
• рентгенологическое исследование (урография);
• ультразвуковое исследование и пр.
Лечение
На ранних стадиях заболевание успешно лечится консервативно. Бывает достаточно соблюдения режима и диетических рекомендаций, применения лекарственных средств.
Эффективны меры, направленные на общее оздоровление организма. Следует регулярно заниматься утренней гимнастикой и совершать ежедневные пешие прогулки по 1–1,5 часа. Избегать переохлаждения, особенно ног, длительного сидения. Очень важно следить за работой кишечника, предупреждать запоры (см. Запоры).
Диета
Необходимо ограничить потребление пряностей, копченостей, алкоголя, особенно пива, способных раздражать мочевыводящие пути. Рекомендуется молочно-растительная направленность питания. Полезны тыквенные семечки.
Сколько можно пить
При неосложненной аденоме ограничивать себя в жидкости не надо, но желательно перераспределить ее потребление в течение суток. В первую половину дня можно и нужно пить побольше, во второй половине дня надо постепенно убавлять количество жидкости.

Идеальное питье – это вода. Чай, кофе и спиртные напитки следует употреблять поменьше, поскольку они обладают обезвоживающим действием. Поздно вечером эти напитки в особенности противопоказаны.
Установите для себя правило: за 2 часа до отхода ко сну пить как можно меньше. Если все-таки пить хочется, ограничьтесь несколькими глотками воды.
При легких формах заболевания, без выраженных нарушений мочеиспускания, эффективно консервативное лечение, направленное на восстановление проходимости мочевых путей. Выбор препаратов индивидуален, поэтому любые лекарственные средства следует применять по назначению врача и под его контролем.

• Облегчающие мочеиспускание: Альфузозин (Дальфаз), Доксазозин (Тонокардин, Кардура, Камирен), Теразозин (Корнам, Сетегис), Тамсулозин (Омник), Финастерид (Финаст, Проскар).
• Средства на основе лекарственных растений: Пальмы ползучей плодов экстракт (Пермиксон, Серпенс, Простоплант, Простамол Уно), Сливы африканской коры экстракт (Трианол, Таденан), Препараты из тыквы (Тыквеол).
Хирургическое лечение применяется при неэффективности консервативного лечения. Используют следующие виды лечения.
• Катетеризация мочевого пузыря – введение специального катетера через мочеиспускательный канал. Выполняется при острой задержке мочи.
• Эпицистостомия – наложение надлобкового мочепузырного свища; выполняется через разрез или прокол (троакарная эпицистостомия). Применяется при невозможности выполнить катетеризацию мочевого пузыря и как первый этап хирургического лечения аденомы.
• Трансуретральная резекция предстательной железы – наиболее предпочтительная операция, особенно у ослабленных больных в преклонном возрасте. Выполняется через мочеиспускательный канал (без разреза). Сопровождается значительно меньшей частотой ранних осложнений по сравнению с открытыми (через разрез) операциями (чрезпузырная аденомэктомия), но большей частотой рецидивов заболевания.
• Высушенный березовый гриб (чага) в течение 4 часов размягчают в холодной кипяченой воде, затем воду сливают, размягченные куски чаги пропускают через мясорубку или натирают на терке. Один стакан измельченного гриба заливают 5 стаканами теплой кипяченой воды и настаивают 2 суток. Настой сливают, остаток отжимают, процеживают и смешивают с настоем. К полученному настою добавляют воду, в которой размягчался гриб. Принимают по 1/2 стакана 6 раз в день или по 1 стакану 3 раза в день за 30 минут до еды.
При лечении настоем чаги следует соблюдать молочно-растительную диету.
Аднексит
Аднексит – воспаление придатков матки (маточных труб и яичников). Развитию заболевания способствует несоблюдение правил личной гигиены, переохлаждение. Воспалительный процесс связан с наличием бактериальной инфекции, которая попадает в придатки матки из влагалища (см. Вульвовагинит).

Проявления острого аднексита и выраженного обострения хронического воспаления придатков матки сходны.
• Боль в нижних отделах живота.
• Повышение температуры тела, озноб.
• Тошнота, может быть рвота.
• Боли при мочеиспускании.
• Выделения из влагалища с неприятным запахом.
Наиболее опасные осложнения аднексита: перитонит, спаечная болезнь, внематочная беременность, трубное бесплодие.
Когда обращаться к врачу?
При наличии симптомов заболевания необходимо обратиться к гинекологу. При появлении выраженных болей в животе необходим вызов «Скорой медицинской помощи».
Обследование
Кроме общего врачебного и гинекологического осмотра для постановки диагноза применяются: бактериологическое исследование мазков из влагалища, ультразвуковое исследование, лапароскопия, рентгенография маточных труб и пр.
Лечение
При остром аднексите или выраженном обострении хронического лечение проводится в гинекологическом стационаре. В амбулаторных (домашних) условиях эффективно лечение при легких формах хронического воспаления придатков.
• Для приема внутрь
Антибиотики: Абактал, Бактрим сироп, Бактрим форте, Офлоксин, Сифлокс. Обезболивающие, противовоспалительные: Диклофенак, Вольтарен.
• Для местного применения
Антибиотики в виде кремов, гелей: Клиндамицин, Далацин и пр. Растворы для спринцеваний: Ромазулан, Ваготил, Мирамистин, Цитеал.
Эффективны спринцевания и ванночки с различными растительными лекарственными препаратами (кора дуба, липа, девясил, ромашка, календула).

• Кора дуба обыкновенного – 15 г, цветки липы сердцелистной – 10 г. 4 ст. л. смеси залить 1 л кипятка, настаивать 2–3 минуты, остудить, процедить. Применять для спринцеваний утром и вечером.
Аллергия
Аллергия – повышенная чувствительность иммунной системы организма к воздействию разнообразных факторов внешней среды, называемых аллергенами.

Аллергенами могут быть: пыльца растений, белковая и производственная пыль, частицы тел и выделений насекомых, шерсть животных, компоненты продуктов питания, биологически активные добавки к пище, лекарственные препараты, вакцины, реже холод, солнце и др.
Проявления аллергии многообразны, но главной ее особенностью является четкая связь между симптомами заболевания и контактом с аллергеном.
В зависимости от того, какой орган преимущественно страдает и какова природа аллергена (пыльца, лекарство, пища, насекомые и пр.), выделяют различные аллергические реакции.
Поллиноз (сенная лихорадка). Поллиноз имеет сезонный характер, совпадающий с периодом цветения ветроопыляемых растений, пыльца которых имеет крайне малые размеры.
Характеризуется воспалением слизистых носа (ринит) и глаз (конъюнктивит). Наиболее частыми симптомами поллиноза являются зуд и покраснение век, ощущение песка в глазах, слезотечение, сильный насморк, приступы неукротимого чихания.
Бронхиальная астма. Хроническое аллергическое заболевание бронхов, проявляющееся приступами одышки или удушья (иногда сухим кашлем) в ответ на воздействие аллергена или на фоне простудного заболевания, физической нагрузки, эмоционального стресса (см. Бронхиальная астма).
Крапивница. Характеризуется внезапным высыпанием на коже волдырей, которое сопровождается сильным зудом и напоминает ожог от крапивы. Волдыри могут быстро бесследно исчезать и вскоре вновь появляться.

Вызывается аллергенами, содержащимися в продуктах питания, лекарствах, косметике, одежде и т. д. В некоторых случаях может быть реакцией на солнце, холод и даже физическую нагрузку.
Наиболее тяжелая форма крапивницы – отек Квинке (ангионевротический отек, гигантская крапивница) – характеризуется поражением и отеком более глубоких слоев кожи, а также подкожной клетчатки и слизистых оболочек и требует срочного лечения. Основным симптомом является внезапный и выраженный отек в области головы, шеи, кистей рук, ступней или наружных половых органов.
Лекарственная аллергия. Ее может вызвать практически любой лекарственный препарат. Характеризуется внезапностью развития, нарастающей тяжестью симптомов, причем тяжесть реакции не зависит от дозы препарата. Самая тяжелая форма лекарственной аллергии – анафилактический шок. Это угрожающее жизни внезапно возникшее состояние, которое сопровождается резким снижением артериального давления и угнетением функций всех жизненно важных органов.
Пищевая аллергия. Может быть связана с употреблением в пищу орехов, яиц, молока, рыбы, раков, цитрусовых, фруктов, клубники, меда и пр.

При этом аллергию вызывает не только сам продукт, но любые другие продукты, в состав которых он входит, например, яйца в составе мороженого, орехи в составе шоколада.
Это имеет большое значение для коррекции питания с исключением (элиминацией) всех пищевых продуктов, содержащих аллерген.
Когда обращаться к врачу?
При наличии симптомов аллергии следует обратиться к врачу, лучше к аллергологу, для уточнения диагноза и проведения адекватного лечения. При тяжелой аллергической реакции целесообразен срочный вызов «Скорой медицинской помощи».
Обследование
Диагноз устанавливают на основании четкой связи заболевания с определенным аллергеном, поиски которого и являются ключом к исцелению. Применяют специальные методы диагностики, направленные на выявление аллергена и исследование особенностей иммунной системы больного. Эти исследования являются компетенцией аллерголога, и их перечень строго индивидуален.
Лечение
Основой лечения является устранение контакта с аллергеном и применение лекарств, уменьшающих повышенную реакцию иммунной системы организма.

Обычные антигистаминные средства и сосудосуживающие препараты быстро и эффективно снимают симптомы аллергического насморка и конъюнктивита, их можно принимать без назначения врача, внимательно изучив инструкцию. Более мощные средства (стабилизаторы мембран тучных клеток и гормоны) должен назначать только врач.
• Антигистаминные: Зиртек, Кларотадин, Ломилан, Перитол, Супрастин, Тавегил, Теридин, Фенистил, Цетрин.
• Сосудосуживающие: Визин, Галазолин, Називин, Отривин, Тизин и пр.
• Стабилизаторы мембран тучных клеток: Задитен, Кетотифен.
• Гормоны-глюкокортикоиды: Беклазон, Дексаметазон, Кеналог, Офтан, Полькортолон, Триакорт, Фликсоназе, Фторокорт.
Ангина
Ангина – острое инфекционное заболевание с выраженными воспалительными изменениями в глотке, особенно в области нёбных миндалин, которые в просторечии зовут гландами. Они расположены по бокам входа в глотку и хорошо видны, если заглянуть в открытый рот.

Официальная медицина воспаление этих миндалин называет тонзиллитом, а ангина – лишь его разновидность, которая представляет собой острое воспаление, вызываемое бактериями (реже вирусами и грибами). Ангина нередко протекает очень тяжело и дает опасные осложнения (абсцессы глотки, ревматизм, гломерулонефрит, миокардит).
• Першение, сухость и боль в глотке, особенно при глотании.
• Повышенная температура (возможен озноб).
• Общее недомогание.
• Головная боль.
• Боли в суставах и мышцах.
• Увеличение и болезненность лимфатических узлов (прощупываются под нижней челюстью).
У детей (особенно маленьких) характерны еще и такие симптомы:
• отказ от еды;
• слюнотечение;
• невозможность разжать зубы.

Если удается увидеть миндалины, то они выглядят так: красные – катаральная ангина; покрытые гнойным налетом бело-желтого цвета – лакунарная ангина; вся поверхность миндалин в светло-желтых «пузырьках» – фолликулярная ангина.
Когда обращаться к врачу?
При первых признаках ангины следует обратиться к врачу, так как даже самая легкая форма этого заболевания может привести к осложнениям или переходу в хроническую форму.
Ангина – заразное заболевание, поэтому целесообразен вызов врача на дом.
Обследование
Кроме общего врачебного осмотра применяются и дополнительные методы исследования: фарингоскопия, анализ крови, бактериологическое исследование мазков из носоглотки и пр.
Лечение
Лечение проводится на дому (амбулаторно) с обязательной изоляцией больного. Ангина заразна, поэтому больного необходимо поместить в отдельную комнату, часто проветривать ее и производить влажную уборку. У больного должна быть своя посуда, которой в период болезни никто не должен пользоваться. При тяжелом течении ангины необходима госпитализация.
Рекомендуется щадящая диета, богатая витаминами. Полезно обильное питье: свежеприготовленные фруктовые соки, чай с лимоном или малиной, молоко, щелочная минеральная вода. Исключается прием острой, горячей и холодной пищи.
Медикаментозные средства следует применять по назначению врача и под его контролем. Выбор этих средств зависит от характера ангины, возраста, сопутствующих хронических заболеваний, общего состояния организма.
Местное лечение (ингаляции, полоскания, компрессы) и прием внутрь противовоспалительных препаратов эффективны при легких формах заболевания (катаральная ангина). При более тяжелых формах ангины местное лечение дополняют более сильными средствами, прежде всего – общей антибиотикотерапией. В домашних условиях – это назначение препаратов антибиотиков для приема внутрь.
• Для местного применения
Антитибиотики: Гексетидин (Гексорал), Фузафунжин (Биопарокс), аэрозоль; Амбазон (Фарингосепт), Грамицидин (Граммидин), таблетки для рассасывания.
• Для приема внутрь
Антибиотики: Азитромицин (Сумамед), Амоксициллин + Клавулановая кислота (Аугментин), Кларитромицин (Биноклар, Клабакс, Клацид, Криксан, Фромилид), Рокситромицин (Рулид, Рулицин), Цефалексин, Ципрофлоксацин (Сифлокс, Акваципро) и др.

Противовоспалительные, жаропонижающие: Парацетамол (Калпол, Панадол, Эффералган) сироп, суспензия; Фалиминт, драже.
Согревающая повязка или компресс значительно облегчают течение ангины. Компресс делают следующим образом: ткань (лучше использовать льняное полотно) смачивают раствором уксуса (1 ч. л. на 0,5 л воды) или водкой, разбавленной наполовину, или просто горячей водой и отжимают.

Влажной тканью обертывают шею, поверх нее кладут вощеную (компрессную) бумагу или целлофановую пленку, затем утепляют шерстяным шарфом и закрепляют бинтом или косынкой. Продолжительность компресса 1,5–2 часа.
• Морс и свежие ягоды клюквы с медом эффективны при лечении ангины.
• Настой цветков календулы лекарственной (2 ст. л. на 200 мл воды) или 30–40 капель 10 %-ной спиртовой настойки растения на 200 мл воды применяют в виде полосканий.
Анемия
Анемия (малокровие) – снижение ниже нормы концентрации гемоглобина и, в большинстве случаев, эритроцитов в крови. Критерием для диагностики анемии является уровень гемоглобина у мужчин менее 130 г/л, у женщин – менее 120 г/л (у беременных – менее 110 г/л).

Анемия может быть самостоятельным заболеванием или следствием других болезней.
Эритроциты – красные кровяные клетки, наполненные белком гемоглобином.
Основная функция эритроцитов состоит в переносе кислорода к органам и тканям всего организма. Этот процесс возможен только благодаря наличию в молекуле гемоглобина атома железа.
Дефицит железа. Железодефицитная анемия (90 % всех анемий) в большинстве случаев развивается вследствие: хронической кровопотери при обильных менструациях, геморрое, язвах желудка или двенадцатиперстной кишки; нехватки железа в пище; нарушения всасывания при некоторых заболеваниях желудка; повышенного расхода при ускоренном росте (детский и подростковый возраст), во время беременности и лактации.
Дефицит витамина В12 и фолиевой кислоты. В12-фолиеводефицитная анемия развивается вследствие пищевого дефицита витаминов, заболеваний желудка и тонкой кишки, болезней печени, беременности, гельминтозов (дифиллоботриоз).
Онкологические заболевания: опухоли желудка, толстой кишки, матки, почек; гематологические заболевания.
Характерные для любой анемии
Эти признаки обусловлены кислородным голоданием тканей организма: бледность кожи и слизистых оболочек, головокружения, общая слабость, одышка при привычной физической нагрузке, учащение пульса.
Характерные для отдельных видов анемий
При дефиците железа, витамина В12 и фолиевой кислоты: деформация и ломкость ногтей, выпадение волос, сухость кожи, заеды, воспаление языка (глоссит), извращение вкуса.
При онкологических заболеваниях: желтуха; увеличение селезенки, кровоизлияния на коже, носовые кровотечения, кровоточивость десен.
Когда обращаться к врачу?
При выявлении низкого уровня гемоглобина (менее 120 г/л) следует обязательно обратиться к врачу для выяснения причины анемии и проведения адекватного лечения.
Обследование
Для углубленного обследования системы кроветворения назначают: развернутый клинический анализ крови, исследование обмена железа (концентрации железа, трансферритинов и трансферрина в крови), исследование костного мозга (миелограмма).
Врач может назначить и дополнительные методы для исключения наиболее частых заболеваний, сопровождающихся анемией: эндоскопическое исследование желудка, кишечника; ультразвуковое исследование селезенки, печени, почек, матки и пр.
Лечение
Лечение железодефицитной анемии (90 % всех случаев анемий) включает: устранение источника кровопотери (нормализация месячных, лечение геморроя и пр.); диету, восполняющую дефицит железа; назначение препаратов железа и витаминов.
Необходимо полноценное питание с повышенным содержанием легкоусвояемого железа, а также белка и витамина С.

Наиболее хорошо усваивается железо, содержащееся в мясе и мясных продуктах, в меньшей степени – рыбе и рыбных продуктах. Железа много в растительных продуктах (гречневая крупа, бобовые, орехи и др.) и яйцах, но оно из них плохо всасывается из кишечника в кровь.
Молоко и молочные продукты, многие овощи и фрукты (капуста, морковь, огурцы, сливы, персики, виноград, абрикосы, вишня, апельсины и др.) бедны железом.
Из рациона временно (до ликвидации анемии) исключают крепкий чай, танины которого резко уменьшают всасывание железа, а также продукты, богатые щавелевой кислотой или дубильными веществами, – шпинат, щавель, ревень, портулак, айву, кизил, хурму, черноплодную рябину, чернику, а также шоколад и какао.
При выраженной анемии компенсация дефицита железа в организме не может быть достигнута только за счет диеты и требуется прием препаратов железа и витаминов. Медикаментозные средства следует применять по назначению врача и под его контролем.
• Препараты железа для приема внутрь: Актиферрин, Гемофер пролонгатум, Гемофер, Ферроградумет (Ферроград), Ферронал, Хеферол.
• Витамины: Цианокобаламин (Витамин В12), раствор для инъекций, Фолиевая кислота, таблетки.

• Комбинированные препараты: Витриум-пренатал форте, Сорбифер дурулес, таблетки, Тотема, раствор для приема внутрь, Ферретаб комп, таблетки, Ферро-фольгамма, капсулы.
• Для профилактики малокровия показано регулярное длительное (не менее месяца) употребление 50–100 мл свежеприготовленного сока земляники, черной смородины, вишни или малины, содержащих железо и другие полезные вещества.

• Свежеприготовленный сока граната – принимать по 50 г 2 раза в день в течение 2 недель.
Аппендицит
Аппендицит – воспаление червеобразного отростка слепой кишки (аппендикса). Заболевание обычно начинается и завершается приступом острого аппендицита.

Переход в хроническую форму наблюдается крайне редко, обычно в том случае, если больной по какой-либо причине не был оперирован, а все признаки болезни стихли.
• Боль в животе. Заболевание начинается остро, с внезапной боли внизу живота справа, иногда вверху живота или в области пупка. Через несколько часов боль сосредотачивается в правой нижней части живота, носит постоянный характер. Если в первые сутки заболевания пациент не оперирован, боль распространяется по всему животу (перитонит).
• Тошнота и рвота. Рвота, обычно однократная, возникает в самом начале заболевания. При развитии перитонита рвота может повторяться многократно.
• Повышение температуры тела до 38–39 °C.
Осложнения острого аппендицита развиваются в первые 2–3 дня от начала заболевания, обычно вследствие позднего обращения за медицинской помощью: аппендикулярный инфильтрат, аппендикулярный абсцесс, перитонит.
Когда обращаться к врачу?
При наличии симптомов заболевания необходимо срочно вызвать врача или «Скорую медицинскую помощь», так как при остром аппендиците необходима срочная операция.
До установления диагноза применение обезболивающих средств, слабительных, грелок на живот противопоказано.
Обследование
Основное значение имеет общий врачебный осмотр, пальпация живота, но при необходимости применяют и дополнительные методы для исключения других заболеваний: рентгенологическое обследование и ультразвуковое исследование, лапароскопию и пр.
Лечение
При подозрении на аппендицит прием любой пищи не рекомендуется. Допустимо питье негазированной воды.
Консервативное лечение применяется только при четко отграниченном аппендикулярном инфильтрате и проводится в условиях хирургического отделения. При отсутствии доступной квалифицированной хирургической помощи или ее длительном ожидании методом выбора является консервативная терапия: холод на живот, полное голодание, строгий постельный режим, зонд в желудок, инфузионная терапия, антибиотики.
Хирургическое лечение – срочная аппендэктомия (открытая или лапароскопическая). При аппендикулярном абсцессе – вскрытие и дренирование гнойника. При перитоните оперативное вмешательство состоит в аппендэктомии, промывании брюшной полости, ее дренировании.
Аритмия
Аритмии – нарушение частоты, ритмичности и последовательности сердечных сокращений.
Причины аритмий многообразны: заболевания сердца (миокардиты, пороки, кардиомиопатии, инфаркт), нарушения электролитного баланса (изменение содержания в крови калия, кальция, магния), расстройства нервной системы (неврозы, стресс), нарушение функций щитовидной железы (тиреотоксикоз, гипотиреоз), влияние токсических веществ (никотин, алкоголь), некоторых лекарств и пр.
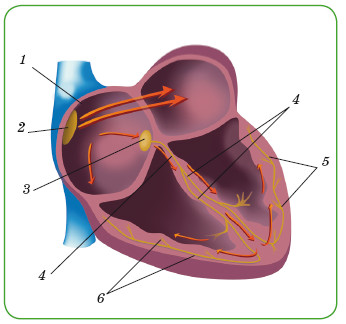
Ритмом сердца управляют специальные центры, от которых по проводящим путям идут импульсы к предсердиям и желудочкам сердца.
В норме электрический импульс, родившись в синусовом узле (2), расположенном в правом предсердии (1), идет в предсердно-желудочковый узел (3), а оттуда по пучку Гиса (4) непосредственно к левому (5) и правому (6) желудочкам сердца, вызывая их сокращение.
Изменения могут произойти на любом участке проводящей системы, что вызывает разнообразные нарушения ритма и проводимости.
Нормальная частота сердечных сокращений у большинства здоровых взрослых людей составляет 60–90 ударов в 1 минуту в состоянии покоя (утром, лежа, натощак, в условиях температурного комфорта). Измерять частоту пульса следует не менее чем через 30 минут после выпитой чашки кофе или крепкого чая. Перед измерением человек должен расслабиться, отдохнуть в течение 5 минут.
Выделяют различные виды аритмий: с учащением (тахикардия) или замедлением (брадикардия) ритма, преждевременными (экстрасистолия) или хаотичными (мерцательная аритмия) сокращениями сердца и т. д.

Больные при развитии аритмии могут ощущать:
• сердцебиение;
• неприятные ощущения в области сердца;
• усиленный толчок в области сердца или его замирание;
• общую слабость;
• головокружение.
Некоторые виды аритмий не сопровождаются какими-либо неприятными субъективными ощущениями и обнаруживаются только при исследовании пульса и/или электрокардиограммы.
Когда обращаться к врачу?
При наличии симптомов аритмии следует обратиться к врачу (кардиологу) для уточнения диагноза и проведения адекватного лечения.
При тяжелой аритмии целесообразен срочный вызов «Скорой медицинской помощи». Среди многочисленных видов аритмий экстренной помощи чаще всего требуют приступы пароксизмальной тахикардии, мерцательной аритмии и брадикардии с частотой сердечных сокращений менее 40 ударов в минуту (блокада сердца).
Обследование
Обследование направлено прежде всего на выявление основной причины, лежащей в основе развития аритмии. Предварительный диагноз в большинстве случаев устанавливается при общем осмотре с обязательным исследованием пульса (частота, наполнение, ритмичность и пр.).
Обязательным методом диагностики аритмии является электрокардиографическое исследование (ЭКГ), иногда в сочетании с дополнительными методами, например:
• ЭКГ-пробы с физической нагрузкой (велоэргометрия);
• круглосуточная запись ЭКГ (мониторинг);
• электрофизиологическое исследование (внутрисердечная или внутрипищеводная стимуляция отделов проводящей системы сердца с записью ЭКГ);
• исследование электролитного обмена (концентрации калия, магния и кальция крови);
• определение уровня гормонов щитовидной железы и пр.
Лечение
Электрическая стимуляция сердца. В основе этого метода лечения лежит возможность замены искусственными электрическими импульсами определенной амплитуды и продолжительности естественных сигналов центров автоматизма сердца, что позволяет нормализовать частоту сердечных сокращений.

Для временной электростимуляции используют пищеводные или эндокардиальные электроды, которые несут импульс к сердцу от кардиостимулятора, расположенного снаружи. После нормализации сердечного ритма кардиостимулятор отключают и назначают необходимые противоаритмические лекарственные средства.
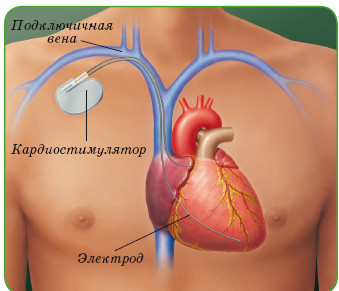
Имплантация электрокардиостимулятора. Постоянная электрическая стимуляция сердца показана при тяжелых нарушениях сердечного ритма, когда консервативное лечение неэффективно, а риск внезапной остановки сердца высок. С этой целью выполняют кардиохирургическую операцию – имплантацию электрокардиостимулятора.
Для лечения легких форм аритмий с успехом применяют:
• Седативные средства: Белласпон, Беллоид, Валерианы настойка или экстракт, Корвалол, Ново-пассит, Персен, Пустырника настойка и пр.
• Препараты калия и магния: Аспаркам, Магнерот, Панангин.
При более тяжелых формах необходимы специальные антиаритмические средства. Их назначают только по предписанию врача и при постоянном контроле показателей ЭКГ.
Артриты и артрозы
Артрит – воспалительное заболевание сустава, которое развивается вследствие инфекции, травмы или нарушения обмена веществ (подагра, псориаз, заболевания иммунной системы и пр.). Наблюдаются поражения как одного сустава (моноартрит), так и нескольких (полиартрит).

Артроз (остеоартроз) – хроническое дегенеративно-дистрофическое заболевание сустава, при котором основные изменения происходят в суставном хряще.
Основные проявления артритов и артрозов сводятся к изменениям в области пораженных суставов и окружающих тканей.
• Боль в покое и/или при движении.
• Звук «хруста» при движении.
• Краснота и припухлость в области сустава.
• Деформация сустава.
• Ограничение амплитуды движений.
Это важно! «Блокада сустава» – невозможность малейших движений в суставе из-за внезапно возникшей интенсивной боли. Развивается вследствие ущемления между суставными поверхностями хрящевого или костного фрагмента сустава («суставная мышь»).
В той или иной степени перечисленные симптомы наблюдаются при любых поражениях суставов. Но для каждой из форм характерны свои особенности.
Артриты при ревматизме. Вопреки широко распространенному заблуждению, при ревматизме поражаются не суставы, а сердце (см. Ревматизм). Ревматические артриты встречаются редко, носят слабовыраженный и полностью обратимый характер.
Такие артриты называют «летучими», потому что они длятся недолго, проходят самопроизвольно. Ревматоидный артрит является самостоятельным заболеванием и к ревматизму не имеет никакого отношения.
Ревматоидный артрит. Относится к аутоиммунным заболеваниям и характеризуется хроническим прогрессирующим воспалением нескольких суставов конечностей (полиартрит). Заболевание начинается с симметричного поражения мелких суставов кистей и стоп. В дальнейшем, при отсутствии лечения, в процесс вовлекаются и крупные суставы (коленные, голеностопные).

Характерна утренняя скованность в болезненно припухлых суставах, повышение температуры кожи над ними. Начало болезни постепенное, течение волнообразное, но неуклонно прогрессирующее: вовлекаются все новые суставы с последующей их грубой деформацией и нарушением функции.
Остеоартроз. Заболевание, при котором изменения дегенеративного характера возникают в суставном хряще. Определенное значение в развитии заболевания имеют нарушения обмена кальция и фосфора (см. Остеопороз). В отличие от артрита воспаление в суставе бывает непостоянным и маловыраженным. В первую очередь в процесс вовлекаются суставы, несущие наибольшую нагрузку, такие как коленные и тазобедренные, межфаланговые суставы кистей, первый пястно-запястный сустав. Больные жалуются на боль при движении и припухлость в области сустава, его утолщение и деформацию, ограниченную подвижность в нем.

При прогрессировании заболевания на снижение объема движений в суставе также влияет наличие внутрисуставных фрагментов разрушенных тканей сустава («суставная мышь»).
Подагрический артрит. Заболевание, обусловленное отложением кристаллов солей мочевой кислоты в суставах и других тканях (см. Подагра).
Наиболее часто (75 %) поражается плюснефаланговый сустав I пальца стопы. Приступ артрита часто развивается ночью, после погрешностей в диете (чрезмерное употребление мяса, алкоголя).
Интенсивность боли нарастает очень быстро, в течение 1–2 часов, движение в суставе становится невозможным, кожа над ним краснеет, на ощупь горячая. Может повыситься температура тела. Характерно быстрое стихание (за 1–2 дня) всех симптомов артрита без остаточных явлений.
Когда обращаться к врачу?
При наличии симптомов артрита необходима консультация врача, поскольку именно на ранних стадиях заболевания лечение наиболее эффективно. При возникновении «блокады сустава» необходимо вызвать «Скорую медицинскую помощь».
Обследование
Кроме углубленного обследования опорно-двигательного аппарата (ультразвуковое исследование, рентгенография, исследование суставной жидкости, артроскопия) врач может назначить специальные исследования крови на содержание (концентрацию) ревматоидного фактора, мочевой кислоты, С-реактивного белка и пр.
Лечение
При легких формах поражения суставов устранение симптомов заболевания достигается назначением противовоспалительных и обезболивающих средств. При лечении ревматоидного артрита и остеоартроза врач может дополнительно назначить сильнодействующие препараты:
• улучшающие состояние суставного хряща (хондропротекторы);
• нормализующие метаболизм костной ткани (см. Остеопороз);
• устраняющие нарушения иммунной системы (иммуномодуляторы);
• гормоны (глюкокортикоиды и пр.).
При тяжелых формах артритов крупных суставов проводят и хирургические вмешательства (внутрисуставные инъекции лекарств, лечебная артроскопия, эндопротезирование).
При длительном приеме внутрь обезболивающих и противовоспалительных средств возможно развитие побочных эффектов и осложнений со стороны органов пищеварения, системы кроветворения и пр. Поэтому наиболее безопасными лекарственными формами перечисленных ниже препаратов являются мази и гели.
• Обезболивающие и противовоспалительные: Диклофенак (Вольтарен, Диклонат, Раптен рапид), Ибупрофен (Бруфен ретард, Бурана, Нурофен), Кетопрофен (Флексен, Фастумгель, Кетонал), Кеторолак (Долак, Кетанов, Кеторол), Напроксен (Налгезин), Нимесулид (Апонил, Найз, Нимесил, Нимика), Парацетамол, Пироксикам (Эразон, Финальгель), Фенилбутазон (Бутадион).
• Хондропротекторы: Глюкозамин (Дона, Реписан), Хондроитин сульфат (Структум, Хондроитин-акос).
• Комбинированные препараты: Амбене, Апизартрон, Артра, Инолтра, Терафлекс.
Хирургические вмешательства
Внутрисуставные инъекции
Показанием является выраженный болевой синдром и наличие суставного выпота. Для инъекций обычно используют гормональные препараты (Кеналог, Триамценолон) и/или производные гиалуроновой кислоты. Обезболивающий и противовоспалительный эффект сохраняется в течение 1–3 недель и более.

Число внутрисуставных введений в один сустав не должно превышать 4 на протяжении года. При более частом применении возрастает риск развития побочных эффектов и снижается лечебное действие инъекций.

Эндопротезирование суставов
Эндопротезирование крупных суставов (тазобедренного, коленного, плечевого) применяют при выраженном болевом синдроме, не поддающемся консервативному лечению, при наличии тяжелого нарушения функции сустава.
Наиболее часто выполняемой операцией является имплантация искусственного тазобедренного сустава.
• Череда трехраздельная широко применяется народной медициной при заболеваниях суставов. Весьма эффективны при хронических артритах ванны из череды. Для приготовления ванны берут 100 г череды на ведро воды, кипятят в закрытой посуде 30 минут, настаивают 1 час и выливают в ванну. Температура ванны 38 °C, время процедуры – 20 минут.
• Сок из свежей травы или водный настой из свежей травы (5 ст. л. травы на 1 стакан кипятка) используют для натирания воспалившихся суставов.
Атеросклероз
Атеросклероз – хроническое заболевание крупных и средних артерий (аорта, артерии сердца, головного мозга, конечностей и др.), развивающееся вследствии нарушений липидного обмена и заключающееся в отложении на внутренней стенке артерий жировых веществ (холестерин и другие липиды) в виде бляшек.
Последующие разрастания в атеросклеротических бляшках соединительной ткани (склероз) и отложение солей кальция (кальциноз) приводят к постепенной деформации и сужению просвета артерий вплоть до полной закупорки.

Стадии развития атеросклероза: 1 – нормальная артерия; 2 – начальная стадия; 3 – формирование атеросклеротической бляшки; 4 – закупорка артерии
Это вызывают хроническую, медленно нарастающую недостаточность кровоснабжения органа, питаемого через пораженную артерию.
Кроме того, возможна острая закупорка просвета артерии тромбом (тромбоз), что ведет к образованию очагов некроза в питаемом артерией органе (инфаркт) или части тела (гангрена).
Атеросклероз встречается с наибольшей частотой у мужчин в возрасте 50–60 и у женщин старше 60 лет, но возможно и более раннее развитие заболевания (семейно-наследственные формы гиперхолестеринемии).
Несомненно, значение факторов риска развития атеросклероза велико. Некоторые из них неустранимы: возраст, мужской пол, наследственность. Другие поддаются коррекции: артериальная гипертензия, гиподинамия, чрезмерное употребление в пищу животных жиров (в них преимущественно и содержится холестерин), курение, нарушения липидного обмена (гиперхолестеринемия, дислипидемия), сахарный диабет, повышенная свертываемость крови.
Симптомы
• Внешний вид – пациенты обычно выглядят значительно старше своих лет, имеют избыточный вес.
• Ксантомы – отложения холестерина на коже в виде желтых бляшек (греч. «ксантос» – желтый), обычно в области локтей, век; характерны для атеросклероза с очень высоким уровнем общего холестерина и для наследственной гиперхолестеринемии.
• Гиперхолестеринемия – концентрация общего холестерина крови более 5,2 ммоль/л или 200 мг/дл (мг%). При наследственной форме заболевания этот показатель может превышать норму в 4–5 раз.
Сочетание нескольких факторов риска атеросклероза – одновременное наличие нескольких факторов, даже при отсутствии других признаков, является показанием для проведения активной профилактики атеросклероза.
В зависимости от того, какой орган или часть тела преимущественно страдает, выделяют различные заболевания, обусловленные атеросклерозом. Причем они могут встречаться как самостоятельно, так и в сочетании.
• Атеросклероз артерий сердца (коронарных артерий): боли за грудиной или в области сердца, отдающие в левую руку; ощущения перебоев, замирания сердца, сердцебиения; одышка при физической нагрузке и пр. (см. Аритмии, Инфаркт миокарда, Ишемическая болезнь сердца, Стенокардия).
• Атеросклероз артерий головного мозга: головокружение, ухудшение памяти, головная боль и пр. (см. Инсульт).
• Атеросклероз артерий нижних конечностей: ослабление или отсутствие пульсации артерий (бедренных, подколенных, тыла стопы), боли в икроножных мышцах (появляются при ходьбе, исчезают в покое), язвенно-некротические изменения стоп (в поздних стадиях заболевания) и пр.

Атеросклероз артерий нижних конечностей
• Атеросклероз почечных артерий: головокружение, головная боль и пр. (см. Гипертензия артериальная).
Когда обращаться к врачу?
В случае появления указанных выше симптомов и факторов риска необходимо обратиться к врачу для исследования состояния липидного обмена и сердечно-сосудистой системы.
Обследование
Кроме общего врачебного осмотра и назначения обычных анализов, перечень которых зависит от конкретного заболевания, для постановки диагноза выполняют исследование состояния липидного обмена и сердечно-сосудистой системы.
Исследование липидного обмена. Для правильного выбора методов и средств лечения нарушений липидного обмена при атеросклерозе необходимо определение как минимум двух основных показателей крови: концентрации общего холестерина и холестерина липопротеидов высокой плотности (ЛПВП). На основании полученных данных рассчитывают коэффициент атерогенности (Ка). При Ка выше 3,5, даже если общий холестерин в норме, существует высокий риск развития атеросклероза или возможность его прогрессирования.
Исследование сердечно-сосудистой системы: электрокардиография, эхокардиография, ультразвуковое исследование сосудов (допплерография), реовазография, рентгеноконтрастная ангиография и пр.
Лечение
Основу лечения составляет противодействие всем факторам риска развития атеросклероза. При этом обязателен отказ от курения, устранение гиподинамии (повышение физической активности, физические упражнения), контроль артериального давления и уровня сахара крови, коррекция питания.
Основа питания при атеросклерозе – ограничение, а иногда исключение продуктов, богатых насыщенными жирами и холестерином (мозги, печень, почки, жирные сорта мяса, колбасы, жирные молочные продукты), а также кулинарных жиров, твердых маргаринов. Предпочтение отдается растительным маслам и жирам морских рыб, легким маргаринам, орехам, молочным продуктам с низким содержанием жира.
При соблюдении указанных правил обычно не возникает необходимости в приеме специальных препаратов, нормализующих уровень холестерина в крови.
Гиполипидемические средства необходимо принимать только по предписанию врача и под лабораторным контролем показателей липидного обмена (как минимум – общего холестерина и холестерина ЛПВП).
Наиболее часто врачи назначают статины (угнетают синтез холестерина в печени), фибраты (снижают уровень холестерина) и препараты никотиновой кислоты (нормализуют липидный обмен).
• Статины: Аторвастатин (Аторис, Липримар), Ловастатин (Мевакор, Медостатин, Ровакор), Правастатин (Липостат), Розувастатин (Крестор), Симвастатин (Вазилип, Зокор), Флувастатин (Лескол).
• Фибраты: Безофибрат (Холестенорм), Фенофибрат (Липантил), Ципрофибрат (Липанор).
• Препараты никотиновой кислоты: Аципимокс, Эндурацин.
Хирургические вмешательства
• Для восстановления нарушенного кровоснабжения выполняют разнообразные реконструктивные операции на аорте, артериях сердца, головного мозга, почек, нижних конечностей.

Показанием к операции, как правило, является неэффективность консервативного лечения и значимое сужение артериального сосуда (более 50 % диаметра). Применяют как малоинвазивные вмешательства (баллонная ангиопластика, стентирование и др.), выполняемые через прокол сосуда под рентгенологическим контролем, так и открытые операции (протезирование, шунтирование, ангиопластика и др.).
• Предупреждает развитие атеросклероза систематическое употребление лесных орехов (лещины) и фиников.
• Для лечения гипертонии на фоне атеросклероза употребляют грецкие орехи с медом в течение 45 дней по 100 г за прием, начав с трех орехов.
• Для оздоровления сердца и сосудов рекомендуется настойка чеснока: в одну бутылку водки (0,75 л) положить 1 ст. л. тертого чеснока, поставить в темное место (желательно под кровать, где спит больной). Взбалтывать 2 раза в неделю (в начале и в конце). Настаивать 1 месяц, процедить. Принимать по 40 капель 3 раза в день в течение 1 месяца. Курс повторить через 1 год.
• Полезен чесночный отвар: 1 головку чеснока залить 1 стаканом воды и кипятить в течение 1 минуты. Остудить. Принимать по 2–3 ст. л. в день.
Б
Бесплодие
Бесплодие – неспособность супругов детородного возраста производить потомство. Выделяют женское, мужское и необъяснимое бесплодие.
Женское бесплодие – отсутствие беременности в течение более двух лет регулярной половой жизни без предохранения. Различают абсолютное бесплодие, когда в организме женщины имеются необратимые патологические изменения, препятствующие зачатию (отсутствие матки, маточных труб, яичников), и относительное, при котором причины, вызывающие бесплодие, могут быть устранены. Кроме того, различают первичное бесплодие, когда у женщины, живущей половой жизнью, никогда не было беременности, и вторичное, когда зачатие не наступает, хотя в прошлом беременности были.

Вторичное бесплодие обычно возникает при изменении маточных труб (резкое сужение просвета или отсутствие его) как результат воспалительного процесса. Нарушение проходимости маточных труб исключает возможность слияния мужской половой клетки (сперматозоида) с женской (яйцеклеткой).
Наиболее частые причины женского бесплодия:
• воспалительные заболевания женских половых органов;
• заболевания желез внутренней секреции;
• избыточная, а чаще недостаточная масса тела;
• недоразвитие, неправильное положение и опухоли половых органов и др.
Мужское бесплодие – неспособность к оплодотворению, несмотря на возможность совершения полового акта, вследствие неспособности организма вырабатывать достаточное количество сперматозоидов или их низкой подвижности.
Наиболее частые причины мужского бесплодия:
• воспалительные заболевания (простатиты, уретриты и пр.);
• непроходимость семявыносящих протоков;
• расширение вен семенного канатика (варикоцеле);
• заболевания желез внутренней секреции и пр.
Необъяснимое бесплодие – случаи бесплодного брака при отсутствии каких-либо заболеваний у супругов. Следует отметить, что в эту категорию могут попасть супружеские пары, у которых из-за неполного обследования по причине отсутствия необходимой аппаратуры или методик диагноз не был установлен или существующий уровень знаний и техники не позволяет найти причину бесплодия.
Когда обращаться к врачу?
При отсутствии беременности в течение двух лет регулярной половой жизни без предохранения обоим супругам необходимо обратиться к врачу для обследования.