Глава 2 Диагностика аллергических заболеваний
Для постановки диагноза аллергологического заболевания необходимо проведение тщательного общеклинического обследования, а также дополнительных методов исследования для выявления специфических аллергенов. Для выявления аллергии у больного необходимы:
– проведение сбора анамнеза;
– физическое обследование;
– иммунологическое исследование.
Специфическая диагностика аллергических болезней включает, кроме сбора анамнеза, аллергологические, иммунологические и инструментальные методы исследования.
Анамнез
Сбор анамнеза является наиболее универсальным методом диагностики аллергии, нужен для правильного выбора дальнейшего обследования, исключения неаллергических заболеваний, назначения адекватного эффективного лечения. Основные факторы исследования аллергологического анамнеза: 9 причины и время появления первых симптомов заболевания;
– общее самочувствие, характеристика основных жалоб больного по органам, системам;
– динамика возникновения симптомов в зависимости от сезона, по дням, месяцам, годам, сезонам, в различных местах;
– наследственная предрасположенность;
– факторы, влияющие на течение беременности (факторы внутриутробной сенсибилизации, избыток углеводов в питании беременной, прием медикаментов, групповая несовместимость крови, курение, различные заболевания и др.);
– изучение пищевого режима, особенности диеты, пищевой дневник, реакция на различные пищевые продукты;
– по возможности выявление причин, которые могут предрасполагать к аллергии (например, заболевания пищеварительной системы, прием антибиотиков, профилактические прививки, перинатальные поражения центральной нервной системы, контакт с животными, укусы насекомых, изменения местожительства, сезона года, метеоусловия и др.);
– предшествующее противоаллергическое лечение, его эффективность;
– результаты ранее проводимых обследований, их результаты;
– жилищно-бытовые условия проживания больного;
– профессия больного и профессиональные вредности.
Правильно собранный анамнез позволяет аллергологу заподозрить аллерген или группу аллергенов для специфической диагностики.
Кожные пробы
Метод основан на определении антител не только в шоковом органе, но и на коже (реагины).
Различают следующие кожные пробы:
– капельную;
– аппликационную;
– скарификационнную;
– скарификационно-аппликационную;
– внутрикожную.
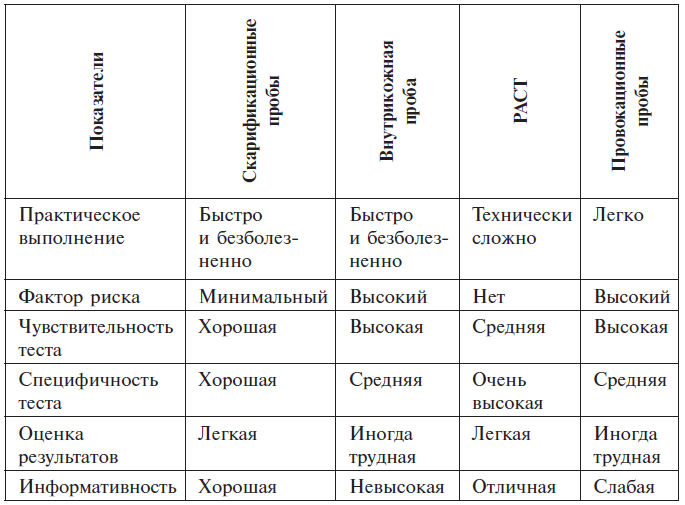
В аллергологической диагностике кожные пробы как более доступные используются довольно часто. При нанесении на кожу соответствующего аллергена провоцируется специфическая реакция антигенантитело, сопровождающаяся освобождением биологически активных веществ (гистамина и др.), которые через 15–20 минут вызывают образование волдыря, окруженного зоной гиперемии (реакция немедленного типа, волдырная), которая наступает через 15–20 минут. При реакциях замедленного типа основное значение имеют клетки лимфоидного ряда с образованием инфильтрата через 24–48 часов. Анамнез и клиническая картина болезни подсказывают, с какими аллергенами необходимо проводить кожные пробы.
Во избежание местных и общих осложнений кожные пробы ставят не раньше чем через 7–10 дней после стихания острой аллергической реакции. За 1–2 дня до исследования отменяют антигистаминные и кортикостероидные препараты. При общей гормонотерапии, подавляющей общие и местные аллергические реакции, кожные пробы проводят только через 2 месяца после отмены кортикостероидов.
Показанием для проведения кожных тестов являются данные анамнеза, указания на роль того или иного аллергена или группы аллергенов в анамнезе.
В настоящее время известно много как инфекционных, так и неинфекционных аллергенов. К инфекционным аллергенам относятся:
– микробные;
– аллергены плесневых грибов;
– аллергены гельминтов.
К неинфекционным аллергенам относятся:
– пыльцевые;
– бытовые;
– эпидермальные;
– пищевые;
– аллергены насекомых.
Противопоказаниями для постановки кожных проб являются:
– обострение основного заболевания;
– обострение сопутствующих заболеваний;
– декомпенсированные заболевания внутренних органов;
– острые инфекционные заболевания;
– беременность, период лактации, первые 2 дня менструального цикла.
Не рекомендуется проводить пробы, так как они могут оказаться отрицательными из-за истощения кожно-сенсибилизирующих антител.
Капельная и накожная проба с втиранием аллергена в неповрежденную кожу проводится при подозрении на очень высокую чувствительность. Техника постановки пробы заключается в том, что на обработанную 70 %-ным спиртом кожу предплечья наносят каплю аллергена и через 15–20 минут измеряют величину папулы и гиперемии.
Иногда палочкой втирают каплю пищевого аллергена в неповрежденную кожу. При отсутствии изменений на коже через 15–20 минут пробы считаются отрицательными.
Обычно для контроля при этих пробах параллельно на расстоянии от первой пробы на 4–5 см помещается капля изотонического раствора. Пробу ставят обычно только с одним аллергеном.
Аппликационная проба применяется чаще при лекарственной ал лергии. На кожу предплечья наносится капля лекарственного вещества, которая фиксируется кусочком стерильной марли, а поверх – компрессной бумагой и пластырем. Но удобнее постановка проб с помощью готового тестопласта (ленты из индифферентного материала, разделенной на квадраты, в центре которых укрепляется кружок из 1 слоя фильтрованной бумаги). В отверстие ленты помещают аллерген или контрольный раствор. Тестопласт удаляют через 24 часа. В случае появления кожного зуда повязку снимают раньше.
Учет теста проводится через 30 минут после удаления тестопласта, через 48 часов и более (до 7 суток) с момента постановки пробы. Отрицательной реакцией является реакция кожи, аналогичная реакции с физиологическим раствором.
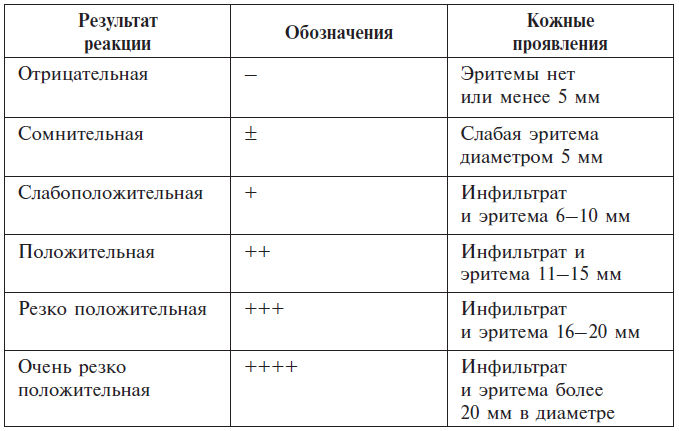
При положительной реакции замедленного типа возникают воспалительные явления в виде эритемы, отека, инфильтрации, папул, везикул, в зависимости от степени их выраженности.
Результаты положительной реакции оцениваются:
– эритема – +;
– эритема и отек – ++;
– эритема, отек, начало везикуляции – +++;
– эритема, отек, везикулы или язвы – ++++.
Скарификационные пробы чаще проводят с различными группами небактериальных аллергенов. Эта проба специфична и менее опасна, чем внутрикожная проба.
Постановка пробы проводится на внутренней поверхности предплечья: скарификатором делают насечки длиной 0,5 см на расстоянии 3 см друг от друга, на поврежденную кожу наносят аллерген или контрольный осмотр. Используют до 20–25 аллергенов при однократном обследовании. Результаты реакции оценивают через 15–20 минут.
Реакция считается положительной, если на месте скарификации появляется волдырь более 5 мм в диаметре.
Оценка скарификационных проб


В настоящее время применяется и постановка проб с помощью тестукола (прик-тест). Это более простой и легко выполнимый тест. Он травмирует кожу и занимает небольшую ее поверхность. Результат определяется по волдырям и гиперемии. Технически прик-тест выполняется следующим образом. Кожу предплечья или спины обрабатывают 70 %-ным спиртом и дают высохнуть, ампулы с аллергеном также обрабатывают спиртом. Капли гистамина, тест контрольной жидкости и аллергена наносят на расстоянии 3–4 см друг от друга. Через капли делают укол отдельными стерильными иглами для каждого аллергена. Реакция читается через 20 минут, но сначала промокают отдельным тампоном невысохшие остатки жидкости, а затем измеряют волдырь и гиперемию, как и при скарификационных пробах. Внутрикожные пробы – наиболее чувствительные пробы, однако эта методика чаще вызывает общие и локальные реакции, а также обострение основного заболевания. Часто этот вид исследования применяется в случае, когда данные анамнеза положительные, а скарификационные пробы отрицательные или сомнительные. После обработки кожи предплечья строго внутрикожно вводят по 0,02 мл тест контрольной жидкости, а затем по 0,02 мл аллергенов в разведении (1: 1000, 1: 100, 1: 10) на расстоянии 5 см друг от друга. Реакцию читают при неинфекционных аллергенах через 20 минут.
Оценки внутрикожных проб с неинфекционными аллергенами


С инфекционными аллергенами пробы чаще проводятся при инфекционной природе бронхиальной астмы. Они осуществляются при устойчивом состоянии больного. Пробы ставятся на ладонной поверхности предплечья после обработки спиртом тонкой иглой с коротким срезом, вводится 0,05 мл раствора аллергена. Пробу с 0,01 %-ным раствором гистамина ставят для суждения о реактивности кожи. Одновременно ставят 3–5 проб, подбирая инфекционные аллергены по видам. Результат реакции определяется через 20–30 минут и 24–48 часов. При подозрении на грибковую инфекцию, когда у больного отмечается ухудшение в осенне-зимний период, при работе в подвальных помещениях, употреблении продуктов, содержащих грибы, с диагностической целью вводится 1 кожная доза аллергена в ладонную поверхность предплечья. Обычно берется не более 3–5 аллергенов, расстояние между введениями не менее 5 см.
Внутрикожные пробы могут быть отрицательными в связи со сниженной чувствительностью кожи, об этом свидетельствует слабоположительная проба с гистамином. Пробы могут быть ложноположительными в связи с повышенной чувствительностью к консервантам.
Оценка кожных проб с инфекционными аллергенами


Противопоказания к внутрикожным пробам с грибковыми аллергенами такие же, как и с другими аллергенами, но их нельзя ставить детям, получавшим антибиотики. За 2 дня перед постановкой проб с грибковыми аллергенами, содержащими грибы (кефир, творог, плесневелые сорта сыров, пиво и др.), их нельзя употреблять и на следующий день после постановки проб. Учитываются пробы через 15–20 минут, 24 часа и 48 часов, встречаются и отсроченные реакции через 6–8 часов, они также учитываются. При постановке внутрикожных проб может возникнуть общая генерализованная реакция. В этих случаях нужно немедленно:
1) наложить жгут выше места, где проводили кожную пробу;
2) место введения аллергенов обколоть 0,1 %-ным раствором адреналина;
3) внутримышечно ввести 1 мл супрастина;
4) при бронхоспазме внутривенно ввести 10 мл 2,4 %-ного раствора эуфиллина в 10 мл 40 %-ного раствора глюкозы.
Оценка немедленных кожных реакций на грибковые аллергены

Оценка замедленных кожных реакций на грибковые аллергены
Провокационные пробы
Этот метод диагностики заключается в воспроизведении аллергических симптомов после употребления пищевого аллергена. Провокационная диета рекомендуется только при отсутствии симптомов аллергического заболевания. Она проводится в виде пробной диеты (или «слепой») путем дачи распространенных предположительных аллергенов. Предварительную пробу осуществляют после предварительного периода элиминации в течение 1–2 месяцев. Возобновление клинических симптомов пищевой аллергии при введении подозреваемого пищевого вещества прямо указывает на его аллергенную роль. Провокационная проба применяется в сочетании с другими объективными методами исследования (такими как вычисление лейкопенического и тромбоцитопенического индексов и другие обследования).
Тромбопенический тест проводят натощак. У больного берут кровь на тромбоциты, затем ему дают съесть немного продуктов с подозреваемым аллергеном (30–50 г) и через 30–60–90 минут берут кровь для подсчета тромбоцитов.
Провокационный тест связан с некоторым риском и проводится чаще в стационаре. Он противопоказан при анафилактических реакциях в анамнезе.
Подсчитывается тромбопенический индекс – разность числа тромбоцитов, выраженная в процентах, – до введения аллергена и через 90 минут после введения.
Индекс считается положительным, если он больше 20 %.
Аналогично определяется лейкопенический индекс.
При поллинозах с ринитом и других аллергических ринитах проводится назальный тест. Он применяется редко, с осторожностью. В одну половину носа вводят 2 капли контрольной жидкости. Если в течение 10 минут нет реакции, то можно проводить тест с аллергеном. В другую ноздрю вводится аллерген в разведении 1: 100 или при высокой степени аллергизации 1: 1000. Проба считается положительной, если спустя 10–15 минут появляются заложенность носа, чиханье, ринорея. Могут иметь место общие симптомы в виде кашля, удушья, высыпаний. При выраженной общей реакции в нос вводится 1–2 %-ного раствора эфедрина, гидрокортизона, внутрь – антигистаминные препараты. При этом тесте подсчитывается в мазках носового секрета количество эозинофилов до и после введения аллергенов.
Подъязычная провокационная проба применяется редко, особенно при лекарственной аллергии, связанной с крапивницей, вызванной антибиотиками, ацетилсалициловой кислотой, сульфаниламидами и др. Больному дают под язык 0,25 разовой терапевтической дозы испытываемого лекарственного препарата. При положительной пробе через 5–10–20–30 минут (иногда позже, через 6 часов) у больного появляются отек уздечки языка, губ, кожный зуд, единичные или уртикарные высыпания. Эта провокационная проба чаще, чем кожная, может вызвать системную реакцию.
Ингаляционный тест применяется для специфической диагностики различных форм бронхиальной астмы. Он проводится с неинфекционными аллергенами (пыльцой растений, домашней пылью). Этот тест наиболее специфичен. Тест считается отрицательным, если ингаляции аллергена не вызывают бронхоспазма через 15–20 минут. Иногда происходят отсроченные реакции (спустя 6–12 часов). При постановке теста больной не должен получать бронхоспазматических препаратов, должен находиться во внеприступном периоде. Перед тестированием производится определение жизненной емкости легких (ЖЕЛ) и фиксированной ЖЕЛ (ФЖЕЛ). Вычисляется индекс Тиффно (коэффициент Тиффно).
КТ= (ФЖЕЛ за 1 с/ЖЕЛ) u 100
В норме он равен 80 %.
Через аэрозольный ингалятор дают вдохнуть 1–1,5 мл тестконтрольной жидкости. Спустя 10–15 минут вновь измеряют показатели и если они не изменились. Затем через аэрозольный ингалятор в течение 2 минут вводят аллерген в разведении 1: 2048 и в течение 1 часа наблюдают за больным, регистрируя пульс, определяя спирографические кривые выдоха. Затем постепенно увеличивают концентрацию аллергена. Появление першения в горле и кашля требует немедленного прекращения ингаляции.
Коэффициент бронхоспазма выявляется по формуле:
КБ= (КТ1-КТ2 /КТ1) u 100
где КТ1 – до вдыхания аллергена;
КТ2 – после вдыхания.
Тест считается положительным, если КБ больше 15–30 %.
Лабораторные методы специфической аллергологической диагностики
Изучение гемограммы – наиболее простой и доступный метод обследования. Он дает возможность комплексно оценить состояние больного. Лейкоцитоз часто отражает состояние реактивности организма в ответ
на аллергическое воспаление и может служить критерием динамики процесса. В динамике лейкоцитоз отражает течение процесса и эффективность лечения. Важную роль для диагностики имеет соотношение различных видов лейкоцитов, которые представлены в виде лейкоцитарной формулы.
Лабораторная диагностика в аллергологии имеет ряд преимуществ перед клиническими методами, так как не связана с введением аллергенов высокосенсибилизированному больному. Иногда болезнь приобретает рецидивирующий характер, и лабораторные методы имеют первостепенное значение.
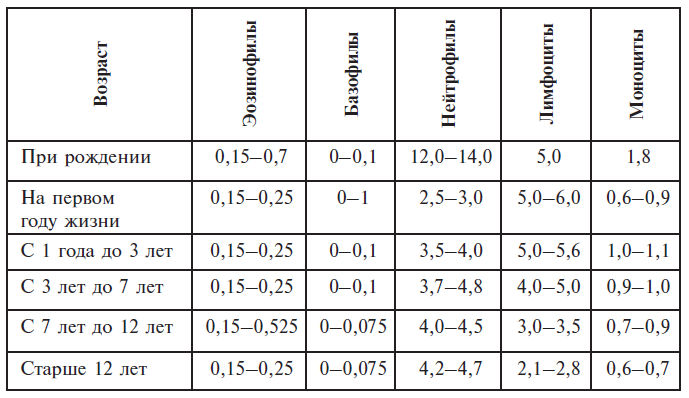
Абсолютное число (n u 10 9/л) форменных элементов белой крови
Определение общего и аллергенспецифических иммуноглобулинов Е в сыворотке нередко используется при диагностике аллергических заболеваний, особенно при невозможности постановки кожных проб.
Показатели иммунограммы у здоровых людей различного возраста

Уровень общего JgE близок к нулю в момент рождения, но по мере роста и развития ребенка его количество увеличивается. К 20-летнему возрасту уровень выше 100–150 ЕД/л считается повышенным. Определение аллергенспецифических антител проводится радиоаллергосорбентным (РАСТ), радиоиммунным, иммуноферментным или хемолюминесцентным (МАСТ) методами с помощью стандартных наборов диагностикумов. РАСТ применяется для диагностики аллергических заболеваний. С помощью него выявляются специфические антитела класса JgE. К испытуемой сыворотке добавляют полимер с фиксированным на его поверхности аллергеном. Если в сыворотке имеются соответствующие аллергену JgE антитела, то они образуют с ним конъюнкт на поверхности адсорбента. В дальнейшем добавляют антисыворотку к JgE, меченую изотопом йода. Количество помеченных изотопом антиJgE-антител количество специфических реагинов типа JgE в испытуемой жидкости.
С помощью РАСТ удается подтвердить наличие у больного сенсибилизации к бытовым, пыльцевым и эпидермальным аллергенам. Повышенный показатель иммуноглобулина Е является признаком аллергии.
Сравнительная оценка РАСТ с другими диагностическими тестами