Глава 1 Почки
Строение и функции почек
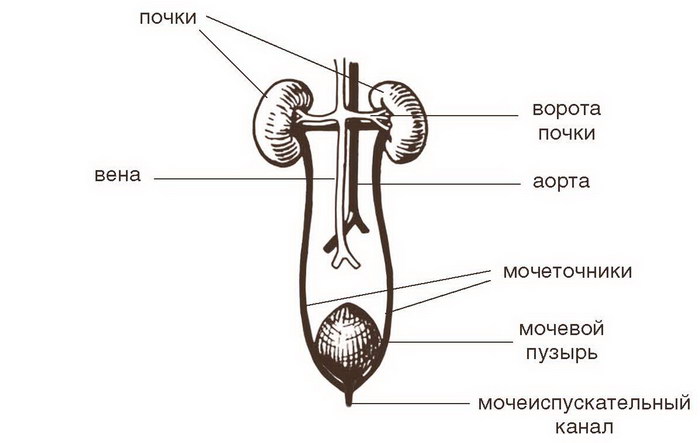
Почки – главный орган мочевыделительной системы. Обычно у человека их две, но известны и аномалии развития, когда присутствует одна или три почки. Расположены почки в брюшной полости по обе стороны позвоночника примерно на уровне поясницы и окружены тонкой капсулой из соединительной ткани, а поверх нее – жировой клетчаткой, которая помогает органу надежнее фиксироваться. У людей с тонким слоем жировой прослойки может возникнуть патология – так называемая блуждающая почка.
Каждая из почек достигает 10—12 см в длину, 5—6 см в ширину и 4 см в толщину. Вес органа колеблется от 120 до 200 г. Почки плотные, имеют форму бобов, их цвет – бурый или темно-коричневый. Правая почка короче левой и поэтому несколько легче ее. Тем не менее правая почка обычно располагается ниже левой приблизительно на 2—3 см, что делает ее более восприимчивой к различным заболеваниям.
На верхних полюсах обоих органов находятся маленькие эндокринные железы треугольной формы – надпочечники. Они вырабатывают гормоны адреналин и альдостерон, регулирующие в организме обмен жиров и углеводов, функции кровеносной системы, работу мускулатуры скелета и внутренних органов, водно-солевой обмен. В критические для организма моменты, например во время стресса, выработка адреналина надпочечниками резко усиливается. Благодаря этому активизируется сердечная деятельность, увеличивается работоспособность мышц, повышается уровень сахара в крови.
Гормон альдостерон способствует выведению из организма избытка ионов натрия и задержке ионов калия, необходимых организму в определенном количестве.
Основная функция почек заключается в том, чтобы, фильтруя кровь, вывести из нее конечные продукты обмена, излишки воды и натрия, которые затем через другие части мочевыделительной системы будут удалены из организма. Примерно 70% от всего количества выводимых из организма веществ приходится на долю почек. Почки также участвуют в поддержании натриевого баланса в крови, регуляции артериального давления, выработке эритроцитов и многих других процессах.
Состоят почки из структурных фильтрующих единиц – нефронов. В каждом органе их около 1 млн. Нефрон начинается с шаровидной полой структуры – капсулы Шумлянского – Боумена, содержащей скопление кровеносных сосудов, так называемый клубочек. Это образование именуется почечным тельцем. Еще в нефроне есть извилистые и прямые канальцы, а также собирательные трубочки, открывающиеся в чашечки.
По артериям в почки под большим давлением непрерывно поступает кровь, в которой содержатся как питательные вещества, так и ядовитые соединения. И главная задача клубочков состоит в удалении с мочой всего вредного, не допуская при этом потери полезных, нужных для организма веществ.
Большая часть крови фильтруется через маленькие поры в стенках кровеносных сосудов клубочка и внутреннего слоя капсулы. В результате образуется первичная моча, по содержанию глюкозы, натрия, фосфатов, креатинина, мочевины, мочевой кислоты и других веществ близкая к ультрафильтрату плазмы крови. Не фильтруются клетки крови и большинство крупных молекул, например белки.
За сутки через почечные клубочки проходит до 2000 л крови, из которой выделяется 170 л первичной мочи. Но только 1,5 л выводится из организма, а 168,5 л возвращается обратно в кровь.
Образовавшаяся в почках моча поступает по мочеточникам в мочевой пузырь, но течет она не под действием силы тяжести, как обычная вода, стекающая вниз по трубам. Мочеточники – это специальные мышечные каналы, которые за счет волнообразных сокращений своих стенок проталкивают мочу вперед небольшими порциями. В месте соединения мочеточника с мочевым пузырем есть сфинктер, который открывается, пропуская мочу, и затем плотно закрывается наподобие диафрагмы в фотоаппарате.
По мере поступления мочи в мочевой пузырь его размеры постепенно увеличиваются. Когда орган наполняется, в мозг передаются нервные сигналы и возникает позыв к мочеиспусканию. После этого открывается другой сфинктер, расположенный между мочевым пузырем и мочеиспускательным каналом, и моча под давлением, создаваемым сокращением стенок мочевого пузыря, выводится из организма. Напряжение мышц брюшной стенки создает дополнительное давление. Сфинктеры мочеточников, через которые моча поступает в мочевой пузырь, при мочеиспускании остаются плотно закрытыми, чтобы жидкость не вернулась обратно в мочеточники.
Количество выделяемой мочи находится в прямой зависимости от потребленной человеком жидкости. Но это не единственный фактор, влияющий на процесс мочеобразования. Важны также качество и количество употребленной пищи. Мочи выделяется тем больше, чем активнее организм снабжается белком. Это объясняется тем, что продукты распада белка стимулируют мочеотделение.
Время суток тоже играет немаловажную роль в процессе образования мочи. Ночью, когда человек отдыхает, работа почек, естественно, замедляется. Поэтому, чтобы не перегружать организм, на ночь не рекомендуется пить много жидкости.
Образ жизни и трудовая деятельность также влияют на мочеобразование. При тяжелом физическом труде или перегрузках кровь уходит в мышцы, активизируется процесс потоотделения, и количество образующейся мочи уменьшается.
Как уже говорилось выше, другая важнейшая функция почек – поддержание в крови стабильного уровня натрия. За сутки в клубочковый фильтрат поступает около 600 г натрия, а выделяется с мочой всего несколько граммов. Если человеку по какой-либо причине приходится снизить потребление поваренной соли, то почки в течение 30—40 дней способны покрывать этот дефицит. Эту уникальную способность органа используют, когда больному для лечения необходима малосолевая или даже бессолевая диета.
Помимо выделения из организма различных шлаков почки также задействованы в обмене веществ. В том числе – в синтезе некоторых, очень нужных человеку аминокислот, а также в превращении витамина D в его активную форму – витамин D3, который контролирует всасывание кальция из желудочно-кишечного тракта.
Болезни почек
Среди довольно большого количества болезней почек есть воспалительное заболевание не нагноительного характера, называемое нефритом. Различают несколько видов нефрита, однако чаще всего встречаются гломерулонефрит и пиелонефрит. Кроме указанных заболеваний, диагностируются почечнокаменная болезнь, почечная недостаточность, поликистоз почек, туберкулез и опухоли этих органов.
Гломерулонефрит
В медицинской литературе встречаются два наименования одного и того же заболевания: диффузный гломерулонефрит и гломерулонефрит. Название из двух слов произошло от латинского Glomerulonephritis diffus. Но для простоты в дальнейшем мы будем использовать односложное понятие гломерулонефрит.
Название болезни происходит от слова «гломерула». Так именуется главная часть почечной ткани. В переводе с греческого слово «гломерула» означает клубочек, а в нефроне – структурной единице почки – есть скопление мельчайших кровеносных сосудов, густо сплетенных между собой. Внешне это действительно очень похоже на маленький клубочек шерсти. Так вот, болезнь, поражающая эти клубочки, называется гломерулонефритом.
Гломерулонефрит – заболевание, как правило, иммунной природы, поражающее обе почки. Возникает оно чаще всего после ангины, ОРВИ, пневмонии и других инфекционных поражений. Помимо этого, причиной болезни могут послужить различные вирусы, в частности гепатита В, краснухи, герпеса, инфекционного мононуклеоза, а также аденовирусы. Возможно появление заболевания после введения вакцин и сывороток, а также после переохлаждения, травмы, стресса. Но во многих случаях фактор, положивший начало развитию недуга, остается неизвестным. Длится гломерулонефрит довольно долго.
Различают первичный гломерулонефрит, развивающийся в течение 1—3 недель в результате воздействия на почечную ткань различных инфекционных, аллергических или других факторов, и вторичный, появляющийся при системных заболеваниях соединительной ткани, например при системной красной волчанке.
Острый гломерулонефрит
В настоящее время врачи считают острый гломерулонефрит комплексной иммунной патологией. Болезнь может развиться в любом возрасте, однако большинство больных составляют люди до 40 лет. Острый гломерулонефрит – относительно редкое заболевание. Обычно оно заканчивается выздоровлением, хотя у 20% больных недуг принимает хроническое течение.
Классическое течение острого гломерулонефрита имеет следующую картину. Сначала человек болеет ангиной: у него появляются боли в горле и повышается температура. Затем как будто наступает выздоровление. Но через 6—12 дней после ангины вновь поднимается температура, ухудшается общее состояние, уменьшается количество выделяемой мочи, ее оттенок становится красным или цвета «мясных помоев». Могут появиться головные боли, головокружение, нарушение зрения. Довольно быстро возникают отеки, и повышается артериальное давление крови.
Изменение цвета выделенной жидкости говорит о наличии так называемой макрогематурии, когда в моче появляется много крови. Но слишком большого количества крови в моче может и не быть. Тогда у больного острым гломерулонефритом она имеет нормальный цвет, и повышенное содержание в ней эритроцитов обнаруживается только при исследовании под микроскопом. В этом случае у больного развивается микрогематурия.
Отеки играют важную роль в клинической картине острого гломерулонефрита, так как служат ранним признаком заболевания у 70—90% больных. Появляются они преимущественно на лице на фоне бледной кожи, но могут возникать и в других местах. Утром отеки обычно усиливаются, а к вечеру уменьшаются. Часто жидкость накапливается в плевральной и брюшной полостях и в полости перикарда. В связи с этим прибавка в весе за короткое время может достигать 15—20 кг и более. Однако через 2—3 недели отеки обычно исчезают. До появления видимых признаков отеков около 2—3 л жидкости может задерживаться в мышцах и подкожной клетчатке. Такие скрытые отеки выявляются с помощью пробы Мак-Клюра.
Что касается повышенного артериального давления, то при остром гломерулонефрите оно наблюдается у 60—70% больных. Острая артериальная гипертензия может привести к развитию острой сердечной недостаточности, особенно в левом желудочке. Позднее возможна гипертрофия левого желудочка сердца. У детей и подростков повышение артериального давления встречается реже, чем у взрослых.
При тяжелом течении заболевания могут развиться почечная недостаточность и анурия – полное прекращение поступления мочи в мочевой пузырь.
Впрочем, обычно картина острого гломерулонефрита бывает не слишком яркой. Болезнь может проявляться только в виде изменений в анализах мочи и часто не распознается. Поэтому после каждой перенесенной ангины нужно проводить исследование мочи. Острый гломерулонефрит с бурным началом и циклическим течением чаще встречается у детей и подростков.
Все вышеперечисленные симптомы относятся к циклической форме острого гломерулонефрита, которая начинается бурно и протекает с характерными для заболевания признаками. Но существует еще и так называемая латентная форма заболевания. Она встречается довольно часто, особенно у беременных женщин. Диагностика этой формы болезни имеет большое значение, так как острый гломерулонефрит способен перейти в хронический. Длительность относительно активного периода при латентной форме заболевания может быть значительной: 2—6 месяцев и более.
При первых признаках заболевания необходимо обратиться к врачу-урологу. Для точного выявления болезни следует сделать анализы крови и мочи, но решающими в постановке диагноза острого гломерулонефрита будут результаты биопсии почек.
При исследовании мочи в лаборатории выявляются два основных лабораторных признака острого гломерулонефрита – белок и красные кровяные тельца – эритроциты. Количество белка в моче обычно колеблется, но высокое его содержание отмечается лишь в первые 7—10 дней заболевания. Поэтому нужно в короткое время сделать несколько анализов мочи, чтобы проследить динамику изменения содержания белка.
При характерно выраженной клинической картине диагностика острого гломерулонефрита не представляет больших трудностей, особенно у молодых людей. Нередко ведущими признаками заболевания являются симптомы сердечной недостаточности: одышка, сердечная астма, отеки и другие. В таких случаях для постановки диагноза существенно то, что острое развитие болезни происходит у больных, ранее не имевших проблем с сердцем. При этом на фоне мочевого синдрома с характерной микро– или макрогематурией развивается склонность к брадикардии – снижению частоты сердечных сокращений (менее 60 ударов в минуту).
При диагностике острого гломерулонефрита важно не спутать его с обострением хронического гломерулонефрита. Здесь главным является выяснение времени, прошедшего от начала инфекционного заболевания до острых проявлений гломерулонефрита. При острой форме болезни этот период составляет от 1 до 3 недель, а при обострении хронического гломерулонефрита – всего несколько дней. В обоих случаях мочевой синдром может быть одинаковым по выраженности, однако стойкое уменьшение относительной плотности мочи и снижение фильтрационной функции почек более характерно для обострения хронического процесса.
Диагностировать латентную форму острого гломерулонефрита довольно трудно. Болезнь характеризуется постепенным началом без каких-либо выраженных субъективных симптомов и проявляется лишь небольшой одышкой или отеками на ногах. В таких случаях поставить диагноз удается только при систематическом исследовании мочи. Важно не спутать этот недуг с протекающим латентно хроническим пиелонефритом. Главным признаком острого гломерулонефрита будет преобладание в осадке мочи эритроцитов над лейкоцитами и отсутствие активных и бледных лейкоцитов. Данные рентгеноурологических исследований также могут иметь значение при диагностике этих заболеваний.
Больным острым гломерулонефритом не следует делать контрастную рентгенографию почек и цистоскопию – исследование мочевого пузыря с помощью специального инструмента (цистоскопа, вводимого в него через мочеиспускательный канал).
У людей, перенесших острый гломерулонефрит, небольшое количество белка в моче сохраняется довольно долго. Белок исчезает только через 3—6, а иногда даже через 12 месяцев после начала заболевания.
Осложнением острого гломерулонефрита является ангиоспастическая энцефалопатия, или почечная эклампсия. После глубокого вздоха или вскрика у больного внезапно начинаются судорожные припадки. Сначала возникают тонические, а затем и клонические судороги скелетных мускулов, диафрагмы и дыхательных мышц. Иногда судорожному приступу предшествуют нарастание гипертонии и сильная головная боль.
Судорожные припадки могут протекать с выделением пены изо рта, нередко кровянистой (из-за прикусывания языка), потерей сознания, цианозом, непроизвольным опорожнением кишечника и мочеиспусканием. Иногда приступы повторяются несколько раз в сутки.
Судороги длятся от секунд до нескольких минут. Во время приступов могут набухать шейные вены, бледнеть кожа, расширяться и слабо реагировать на свет зрачки. Пульс при этом редкий и напряженный, артериальное давление высокое, мышцы твердые.
После окончания приступа одни больные испытывают безразличие, слабость и сонливость, у других наблюдаются психомоторное возбуждение и амавроз – частичная или полная слепота, не связанная с патологией глаз. Часто развивается ретроградная амнезия – больной не помнит событий, происходивших до начала приступа. Иногда после судорожного припадка развиваются преходящие спастические параличи.
Почечная эклампсия опасна тем, что способна закончиться кровоизлиянием в головной мозг, которое даже при неотложной реанимационной помощи может вызвать необратимые последствия или даже смерть больного.
Лечение острого гломерулонефрита заключается в следующем. Прежде всего при любой из форм этого заболевания больной должен быть направлен в медицинский стационар, где до улучшения состояния ему прописывается строгий постельный режим.
С первого дня болезни человеку необходимо специальное лечебное питание: бессолевая диета № 7а, бессолевой хлеб, ограничение животного белка, и вообще рекомендуется только молочно-растительная пища, а жиров – не более 50—80 г в сутки. Из белковых продуктов лучше всего подходят творог и яичный белок.
Для обеспечения суточной калорийности в рацион включаются углеводы. Жидкости можно потреблять не более 600—1000 мл в сутки. Однако нужно следить за тем, чтобы количество принятой жидкости соответствовало количеству выделенной.
В первое время также назначаются сахарные дни: прием по 400—500 г сахара в сутки с 500—600 мл чая или фруктовых соков. В дальнейшем в рационе должны присутствовать арбузы, апельсины, тыква и картофель, которые обеспечивают почти полное безнатриевое питание.
При тяжелом состоянии больного в начале терапии полезно делать разгрузочные дни, примерно 1—2 раза в неделю. Как только наступит улучшение, ему показана диета № 7 и гипохлоридная пища.
Если в организме имеются очаги инфекции, то для их ликвидации больному в течение 7—10 дней назначают пенициллин. В это время нельзя принимать сульфаниламидные препараты, нитрофураны, уротропин, нефротоксические антибиотики.
При высоком артериальном давлении рекомендуются средства для его снижения и салуретики– мочегонные, усиливающие выведение из организма ионов натрия и хлора.
При ярко выраженных отеках и уменьшении суточного количества выведенной мочи до 500 мл рекомендуется в умеренных дозах 1—2 раза в неделю принимать мочегонные препараты: гицотиазид, бринальдикс и фуросемид. Эффект может быть усилен одновременным назначением верошпирона.
При нефротической форме острого гломерулонефрита могут быть прописаны глюкокортикоиды: преднизолон, урбазон, триамцинолон и дексаметазон. Принимать их нужно по разработанной врачом методике, которая обязательно предполагает постепенное снижение нормы препарата. Период приема составляет от 1 до 12 месяцев. К лечению преднизолоном приступают не раньше чем через 3—4 недели от начала заболевания, когда общие симптомы менее выражены.
При циклических формах острого гломерулонефрита с высоким артериальным давлением назначать глюкокортикоиды нужно аккуратно, а при латентной форме они вообще не рекомендуются.
При затянувшемся остром гломерулонефрите и развитии острой почечной недостаточности кроме перечисленных выше средств показано применение гепарина – вещества, препятствующего свертыванию крови.
При осложнении острого гломерулонефрита у беременных эклампсией – тяжелым поздним токсикозом – внутривенно вводят глюкозу и сульфат магния.
При остром гломерулонефрите народная медицина рекомендует следующие средства.
Взять по 1 части травы крапивы двудомной, золотарника и тысячелистника обыкновенного, корня стальника полевого и плодов фенхеля, 2 части травы полевого хвоща и 3 части листьев березы белой. Растения измельчить, тщательно перемешать и 1 ст. л. смеси залить стаканом холодной воды. Настаивать в течение 6 часов, затем довести до кипения и 15 минут кипятить на медленном огне. Готовый отвар настоять в течение получаса, процедить и выпить в течение дня за 3 приема.
Взять 2 ст. л. травы буквицы, залить стаканом кипятка и настаивать в течение 2 часов. Настой процедить и пить 4—5 раз в день по 2 ст. л. Также можно пить и сок, отжатый из свежего растения по 1 ч. л. 3 раза в день. Или принимать по 1 ч. л. порошка из сушеных листьев, запивая его чаем из листьев шалфея лекарственного или брусники обыкновенной.
Приготовить смесь из взятых в равных пропорциях листьев и корней крапивы двудомной и корней и корневищ солодки. Залить 1 ст. л. такой смеси 2 стаканами кипятка и настаивать в течение 2 часов. Принимать по 1 стакану утром и вечером.
Взять 2 ст. л. сушеных листьев крапивы, залить 1 стаканом кипятка и держать на водяной бане в течение 15 минут. Затем 30 минут настаивать, процедить и пить по 1 /3 стакана 3 раза в день за полчаса до еды.
Хорошо помогает при остром гломерулонефрите и противовоспалительный, антимикробный и мочегонный сбор, приготовленный по следующему рецепту. Взять в равных пропорциях корень окопника, траву зверобоя продырявленного, фиалки трехцветной и пустырника пятилопастного. Все измельчить, перемешать. Заварить 1 ст. л. смеси стаканом кипятка и выдержать на водяной бане в течение 15 минут. После этого 30 минут настаивать, процедить и пить по 1 /3 стакана 3 раза в день.
Также при остром гломерулонефрите рекомедуется взять по 1 части листьев черной смородины, березы белой и толокнянки, плодов можжевельника, шишек хмеля обыкновенного, 2 части листьев подорожника большого, по 3 части травы крапивы двудомной и побегов хвоща полевого, 4 части плодов шиповника, 6 частей плодов земляники лесной. Растительное сырье измельчить, тщательно перемешать и 1 ст. л. залить 0,5 л кипятка. Настаивать в течение получаса, процедить. Принимать теплым по 2 /3 стакана 3 раза в день за полчаса до еды.
Больным с острым гломерулонефритом до нормализации анализов мочи показаны следующие сборы.
Взять в равных пропорциях листья березы и земляники лесной, цветы календулы и траву крапивы двудомной. Все измельчить, перемешать. Залить 1 ст. л. смеси стаканом кипятка, 10 минут держать на водяной бане, затем 1 час настаивать в теплом месте. Процедить и принимать по 1 /4 стакана 4 раза в день перед едой.
Взять в равных пропорциях листья березы, цветы календулы, траву крапивы двудомной и череды, кукурузные рыльца. Растения измельчить, перемешать. Заварить 1 ст. л. смеси стаканом кипятка, настаивать в теплом месте в течение часа. Процедить и принимать в теплом виде по 1 /4 стакана 4 раза в день за полчаса до еды.
Больным с острым гломерулонефритом растительные сборы назначают на срок от 2 до 6 месяцев. При отсутствии эффекта в течение 1,5—2 месяцев сбор нужно сменить. Если наблюдается улучшение, то через 3 месяца следует перейти к другому сбору. Повторные профилактические курсы стоит проводить весной и осенью, а при возникновении другого инфекционного заболевания – в течение 1,5—3 месяцев. В это время можно принимать адаптогены.
Профилактика острого гломерулонефрита сводится в основном к предупреждению и раннему активному лечению острых инфекционных болезней, а также к устранению очаговой инфекции, особенно в полости рта, носоглотке и миндалинах. Необходимо избегать резких и длительных переохлаждений тела. Как дополнительная мера профилактики рекомендуется закаливание организма. Людям, страдающим аллергическими заболеваниями, противопоказаны профилактические вакцинации.
Выздоравливающим противопоказана работа, связанная с физическим напряжением и охлаждением. Беременность и роды нежелательны в течение трех последующих лет. Больные, перенесшие острый гломерулонефрит, должны находиться под диспансерным наблюдением, периодически измерять артериальное давление и сдавать мочу на анализ.
Хронический гломерулонефрит
Всякий острый гломерулонефрит, не излеченный в течение года, считается перешедшим в хронический. Особенно велика вероятность такого перехода при несвоевременном или недостаточно эффективном лечении и присутствии в организме очагов хронической инфекции. Например, зубного кариоза, гайморита, холецистита, хронического тонзиллита и т. п. Развитию хронического гломерулонефрита способствуют неблагоприятные бытовые условия, когда в помещении долгое время стоит пониженная температура, а также тяжелая физическая работа.
Следует помнить, что иногда начавшийся остро гломерулонефрит может перейти в подострый злокачественный экстракапиллярный гломерулонефрит с бурно прогрессирующим течением.
Однако хроническая форма болезни не обязательно представляет собой продолжение острого гломерулонефрита, нередко она является самостоятельным первичным заболеванием. Хронический гломерулонефрит иногда длится многие годы и приводит к сморщиванию почек и смерти больного от хронической почечной недостаточности.
Выделяют следующие клинические формы протекания хронического гломерулонефрита.
Нефротическая форма первичного нефротического синдрома встречается наиболее часто. В отличие от чистого липоидного нефроза для нее свойственно сочетание нефротического синдрома с признаками воспалительного поражения почек. Заболевание может долгое время иметь симптомы только нефротического синдрома, прежде чем появятся признаки развития гломерулонефрита. При хронической почечной недостаточности выраженность нефротического синдрома уменьшается, но значительно возрастает артериальное давление.
Сравнительно часто возникающая латентная форма заболевания проявляется в большинстве случаев лишь слабовыраженным мочевым синдромом без повышения артериального давления и появления отеков. Она может длиться в течение 10—20 лет и более, но в конечном итоге все же приводит к развитию уремии – отравлению крови (а через нее – и всего организма) составными частями мочи.
Гипертоническая форма встречается у 20% больных хроническим гломерулонефритом. Чаще всего эта форма недуга бывает следствием развития латентной формы острого гломерулонефрита. Длительное время среди симптомов преобладает ярко выраженная гипертония, а мочевой синдром мало выражен. Артериальное давление под влиянием различных факторов может в течение суток сильно меняться. Развивается гипертрофия левого желудочка сердца, прослушивается акцент II тона над аортой, наблюдаются изменения глазного дна в виде нейроретинита. Однако, как правило, гипертония все же не приобретает злокачественного характера, и артериальное давление, особенно диастолическое, не достигает высоких значений.
При смешанной форме одновременно присутствуют нефротический и гипертонический синдромы.
Гематурическая формавозникает в 6—10 % случаев развития хронического гломерулонефрита. При этой форме болезни в моче присутствует кровь. Необходимость выделения недуга в отдельную форму связана с тем, что в ряде случаев хронический гломерулонефрит может проявляться без других признаков и общих симптомов.
Все формы хронического гломерулонефрита могут периодически давать рецидивы, очень напоминающие или полностью повторяющие картину первого приступа острого гломерулонефрита. Особенно часто обострения бывают осенью и весной и возникают в течение 1—2 суток после воздействия на организм внешнего раздражителя (чаще всего – стрептококковой инфекции). При любой форме протекания хронического гломерулонефрита, если не принять соответствующие меры, заболевание переходит в свою конечную стадию – вторично-сморщенную почку.
Во время диагностики хронический гломерулонефрит нужно отличать от острого гломерулонефрита, гипертонической болезни, застойной почки, очагового нефрита, почечнокаменной болезни, туберкулеза почек, амилоидно-липоидного нефроза и первично-сморщенной почки.
При хроническом гломерулонефрите, в отличие от гипертонии, в истории болезни часто имеются данные о перенесенной ранее острой форме заболевания. Кроме того, при хроническом гломерулонефрите отеки и мочевой синдром появляются с самого начала развития недуга, а при гипертонической болезни сначала повышается артериальное давление, а отеки и мочевые симптомы присоединяются к этому позже.
При распознавании обострения латентной формы хронического гломерулонефрита по отношению к острому гломерулонефриту нужно подробно расспросить больного и сделать сравнительный анализ мочи. Выявленные изменения будут играть серьезную роль в диагностике. Также важно морфологическое изучение полученной при биопсии ткани почки.
Латентную и гипертоническую формы хронического гломерулонефрита следует отличать от аналогичных форм хронического пиелонефрита. При хроническом гломерулонефрите раньше и в большей степени изменяются показатели, характеризующие функцию клубочков, а при пиелонефрите – функцию канальцев.
Уточнить функциональное состояние почек можно с помощью радиоизотопных методов исследования, таких как ренография и сцинтиграфия, а также ультразвукового и рентгенологического исследований.
Основные принципы лечения хронического гломерулонефрита те же, что и острого. Однако характер терапии зависит от конкретной формы заболевания.
При сильной гипертонии, отеках и уремии необходимо соблюдать строгий постельный режим. Даже при самом лучшем самочувствии больной должен проводить в постели как минимум 10 часов в сутки. При этом нужно избегать холода, носить теплую одежду и обувь. Значительные физические нагрузки необходимо полностью исключить.
При хронической почечной недостаточности прибегают к гемодиализу– непочечному очищению крови, перитонеальному диализу – методу заместительной почечной терапии или к трансплантации почки. Известен случай, когда больной с почечной недостаточностью, строго соблюдая диету и ведя здоровый образ жизни, регулярно посещал сауну. Этим он очищал организм – с потом выделялись вредные продукты обмена веществ.
При смешанной форме хронического гломерулонефрита рекомендуется применять натрийуретики, так как они оказывают хорошее мочегонное и гипотензивное действие. Употребляя гипотиазид и другие салуретики, нужно учитывать, что вместе с мочой из организма выводится калий. Слишком большая потеря этого микроэлемента может привести к его нехватке в организме и как следствие к развитию гипокалиемии со свойственными ей общей слабостью (в том числе и мышечной) и нарушением сократительной способности сердца. Поэтому одновременно с мочегонными следует принимать раствор хлорида калия.
При долгое время не спадающих отеках на фоне уменьшения общего количества белка в плазме крови можно рекомендовать внутривенное капельное введение 6%-ного раствора полиглюкина. Оно повышает коллоидно-осмотическое давление плазмы крови, способствует перемещению жидкости из тканей в кровь и вызывает диурез. Полиглюкин более эффективен совместно с преднизолоном или диуретиками.